
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Дипломная работа: Факторы риска в развитии позднего гестоза беременных
Дипломная работа: Факторы риска в развитии позднего гестоза беременных
Министерство здравоохранения Республики Бурятия
Республиканский базовый медицинский колледж им. Э.Р. Раднаева
Дипломная работа
ФАКТОРЫ РИСКА В РАЗВИТИИ ПОЗДНЕГО ГЕСТОЗА БЕРЕМЕННЫХ
Улан-Удэ
2009 год
Оглавление
Введение
ГЛАВА 1. ЛИТЕРАТУРНЫЙ ОБЗОР
1.1Определение, классификация гестозов
1.2 Причины и механизмы развития гестоза
1.3 Клинические проявления и диагностика гестоза
1.4Этиологические факторы развития гестоза
1.4.1 Факторы развития гестоза
1.4.2 Роль социально-биологических факторов в развитии гестоза
1.4.3 Влияние экстрагенитальной патологии на возникновение гестоза
1.4.4 Акушерско-гинекологические факторы риска гестоза
1.5 Современные принципы профилактики тяжелых форм гестоза
ГЛАВА 2. ПРАКТИЧЕСКАЯ ЧАСТЬ
2.1 Выводы
2.2 Рекомендация
2.3 Современные принципы профилактики тяжелых форм гестоза
2.3.1 Эффективность профилактических мероприятий
Заключение
Список использованной литературы
Приложение 1
Приложение 2
Введение
Гестоз - это осложнение беременности, обусловленное несоответствием возможностей адаптационных систем организма матери адекватно обеспечить потребности развивающегося плода, характеризуется глубоким расстройством функций жизненно важных органов и систем.
Гестоз проявляется синдромом полиорганной функциональной недостаточности, развивающимся во время беременности, в связи с ней и исчезающим частично или полностью с ее прекращением.
Проблема гестоза беременных – одна из наиболее актуальных в современном акушерстве, так как в структуре акушерской заболеваемости гестоз занимает ведущее место. Согласно современным представлениям, частота случаев поздних гестозов в среднем колеблется от 2 до 14%. Изучение данной темы сохраняет свою актуальность по следующим причинам:
1. Среди причин материнской смертности по РФ гестоз стабильно занимает второе место после кровотечений и составляет от 11,8% до 14,8%.
2. За последние пять лет частота гестоза увеличилась и колеблется от 7% до 20%.
3. Гестоз остается основной причиной перинатальной заболеваемости (64-78%) и смертности (18-32 %) и превосходит общий показатель в 2 раза.
4. Актуальность проблемы обусловлена также и тяжелыми последствиями этого заболевания. У женщин, перенесших гестоз, формируется хроническая патология почек и гипертоническая болезнь.
Поэтому выявление факторов риска, проведение профилактических мероприятий по предупреждению гестоза имеет важное медико-социальное значение.
А дети от таких матерей, как правило, имеют нарушения физического и психоэмоционального развития, при этом значительно возрастает заболеваемость в младенческом и раннем детском возрасте.
В связи, с чем была выбрана тема дипломной работы для определения факторов риска, влияющих на формирование позднего гестоза на основании данных городского родильного дома № 2 г. Улан-Удэ.
Цель исследования:
Изучить факторы риска развития позднего гестоза и определить профилактические мероприятия по предупреждению данной патологии.
Объект исследования:
Поздний гестоз беременных
Предмет исследования:
Факторы риска развития позднего гестоза беременных
Задачи исследования:
1. Изучить факторы риска по развитию позднего гестоза беременных по литературным данным
2. По статистическим данным и историям родов выявить случаи позднего гестоза беременных в городском родильном доме №2 в 2006-2008 году, определить факторы риска, проанализировать их частоту и значимость в развитии заболевания.
3. На основе полученных результатов исследования определить приоритетные направления профилактики позднего гестоза беременных
Глава 1. Литературный обзор
1.1 Определение, классификация гестозов
Гестоз беременных – это не заболевание, а осложнение беременности, обусловленное несоответствием возможностей адаптационных систем организма матери адекватно обеспечить потребности развивающегося плода. Это сложный нейрогуморальный патологический процесс, проявляющийся различными расстройствами функций центральной и вегетативной нервной, сердечно-сосудистой и эндокринной систем, а также нарушением ряда обменных процессов, иммунного ответа и других функций организма беременной.
Гестоз – это серьёзное осложнение беременности, которое требует своевременной диагностики и правильного лечения. Гестоз ведет к фето-плацентарной недостаточности и, следовательно, к гипоксии и гипотрофии плода. Даже легкий непролеченный гестоз может вылиться в тяжелую форму и влечет за собой серьезные последствия для матери и плода. Такие как внутриутробная гибель плода, преждевременная отслойка нормально расположенной плаценты, эклампсия, отслойка сетчатки, кровоизлияние в головной мозг, острая почечная недостаточность.
Гестоз представляет собой осложнение беременности, характеризующееся глубоким расстройством функций жизненно важных органов и систем.
Поздний гестоз классифицируют :
1. По наличию предшествующего фона
· чистые гестозы
· сочетанные гестозы
2. По степени тяжести
· легкая степень
· средняя степень
· тяжелая степень
· преэклампсия
· эклампсия: - судорожная форма
- безсудорожная форма (коматозная)
· атипичные тяжелые формы: - острый жировой гепатоз беременных- HELP - синдром
3. Клинические варианты:
· гипертензивный
· отёчный
· протеинурический
· классический (триада Цангемейстера)
4. Осложнённые гестозы
· кровоизлияние в мозг
· отёк мозга, энцефалопатия
· острая почечная недостаточность
· острая сердечная недостаточность
· острая дыхательная недостаточность
· тяжёлые формы ДВС - синдрома
1.2 Причины и механизмы развития гестоза
Существует несколько теорий возникновения гестозов: иммуногенетическая, гормональная, почечная интоксикации и повреждения эндотелия, гемодинамическая, плацентарная (морфологические изменения в плаценте и нарушение продукции гормонов), психогенная, неврологическая, наследственная и другие. Большинство исследователей склоняются к мнению о полиэтиологичности возникновения гестозов.
ИММУНОГЕНЕТИЧЕСКАЯ ТЕОРИЯ - рассматривает поздние гестозы как
проявление иммунологического конфликта, возникающего на основе генетически обусловленной антигенной неоднородности организма матери и плода. При нормальном развитии беременности антигенная неоднородность не проявляется вследствие сложных иммунобиологических связей между организмом матери, плода и плацентой. Гестозы могут возникнуть при изменениях в плаценте, определяющих проникновение антигенов плода в кровь матери, при наличии факторов, обуславливающих продукцию антител, в ее организме возникают реак-
ции антиген - антитело. Иммунологические сдвиги, возникающие при указанных условиях, рассматриваются как пусковой механизм, вызывающий изменения в нервной, сосудистой, эндокринной и других системах.
ГОРМОНАЛЬНАЯ ТЕОРИЯ - гестозов беременных получила значительное развитие. Причиной их возникновения одни авторы считали нарушении функции коры надпочечников, другие - изменение секреции эстрогенных гормонов, третьи - недостаточную гормональную активность плаценты. Нарушение функции желез внутренней секреции имеет важное значение в патогенезе гестозов беременных, но не является главным фактором. Эндокринные нарушения, по-видимому, возникают при токсикозе беременных вторично.
ПОЧЕЧНАЯ ТЕОРИЯ. Растущая матка может вызывать сдавление и ишемизацию почек, при этом в почках образуется ренин, который, поступая в кровь, связывается с гамма-глобулинами и образует гипертензин, обуславливающий повышение артериального давления. Однако известно возникновение токсикозов беременных при величине матки, исключающей сдавление почек.
Причины возникновения гестоза весьма разнообразны. В этой связи предложено несколько теорий развития гестоза. Так, с точки зрения кортико-висцеральной теории гестоз представляет собой невроз беременных с нарушением физиологических взаимоотношений между корой головного мозга и подкорковыми образованиями, что выражается в виде рефлекторных изменений в сосудистой системе и нарушением кровообращения.
Важное значение, для развития гестозов имеет нарушение гормональной регуляции функций жизненно важных органов и систем. Значительная роль в развитии гестоза отводится иммунологической несовместимости тканей матери и плода. Ряд ученых придерживается мнения о возможности наследственной предрасположенности в возникновении гестоза. Однако большинство исследователей считают, что не существует единого механизма развития гестоза, а имеет место комбинированное воздействие различных повреждающих факторов в развитии данной патологии.
С точки зрения возможных механизмов развития гестоза важное значение отведено генерализованному спазму сосудов, что приводит к нарушению кровообращения в органах и тканях и расстройству их функции. Отражением спазма сосудов является повышение артериального давления. Не менее важное значение отводится поражению внутреннего слоя сосудов - эндотелия. Повреждение эндотелия приводит к уменьшению в нем синтеза веществ, влияющих на тонус сосудов и на свертывающую систему крови, и изменение чувствительности к ним со стороны сосудистой стенки.
В организме также синтезируется целый ряд других веществ регулирующих тонус сосудов. Под действием повреждающих факторов нарушается баланс между веществами, которые обеспечивают расширение и сужение сосудов, в пользу последних, что приводит к спазму сосудов. На фоне происходящих изменений активируется процесс внутрисосудистого свертывания крови, нарушаются свойства текучести крови, повышается ее вязкость. Затрудняется циркуляция крови в сосудах, что сопровождается образованием тромбов, и снижение снабжения тканей кислородом.
Наряду с происходящими изменениями снижаются показатели функции сердечнососудистой системы беременной. При этом уменьшается ударный и минутный объем сердца, объем циркулирующей крови. В связи с повышенной проницаемостью сосудистой стенки на фоне поражения эндотелия сосудов происходит выход жидкой части крови в ткани. Дополнительно этот процесс поддерживается за счет дисбаланса коллоидно-осмотического давления плазмы и тканей, окружающих сосуды, что обусловлено снижением уровня белка в крови, с одной стороны, и задержкой натрия в тканях, с другой.
Гестоз сопровождается тяжелым нарушением функции почек, что имеет различные проявления, начиная от появления белка в моче, и заканчивая острой почечной недостаточностью. При гестозе также нарушается и функция печени, что сопровождается расстройством кровообращения в ее тканях, очаговыми некрозами и кровоизлияниями. Отмечаются также функциональные и структурные изменения в головном мозге: нарушения микроциркуляции, появление тромбов в сосудах с развитием дистрофических изменений нервных клеток, мелкоточечные или мелкоочаговые кровоизлияния, отек с повышением внутричерепного давления. При гестозе у беременных имеют место и выраженные изменения в плаценте, которые являются причиной развития хронической гипоксии и задержки развития плода. Указанные изменения сопровождаются снижением плодово-плацентарного кровотока.
Нарушение микроциркуляции в сосудах маточно-плацентарного кровотока ведет к избыточному отложению фибриноида, которое приводит к формированию хронической фетоплацентарной недостаточности. При этом отмечается нарушение всех функций плаценты, приводящее к гипоксии, внутриутробной задержке развития плода, патологии околоплодных вод, снижению продукции плацентарного лактогена, эстриола, хорионического гонадотропина и других гормонов. Таким образом, при позднем гестозе происходят выраженные изменения в плаценте, что способствует нарушению различных функций плаценты, в том числе гормональной и ферментативной.
1.3 Клинические проявления и диагностика гестоза
Диагностика гестоза должна начинаться в доклинической стадии. Поэтому различают прегестоз, или претоксикоз. Это комплекс патологических изменений в организме беременной, непосредственно предшествующий клинической картине гестоза и выявляемый только специальными методами исследования.
Нарушения в сердечнососудистой системе:
- Асимметрия АД на правой и левой руках
- Снижение пульсового АД до 30 мм.рт.ст. и ниже (норма 40-50 мм.рт.ст.)
- Изменения периферического кровотока
(Оценка периферического кровотока может быть проведена при исследовании глазного дна, реографии матки и конечностей, а также с помощью специальной пробы. Руки поднять над головой, кисти при этом сжаты в кулак, через 3-5 секунд опустить руки и разжать кулаки. Побледнение кистей или отдельных пальцев, болезненность и парестезии являются положительным ответом).
Изменения показателей крови:
- Диспротеинемия (снижение альбумина, альбумин/глобулинового коэффициента)
- Уменьшение числа тромбоцитов до 160 тыс.и ниже (исследования в 16-22-28 нед).
- Лимфопения
- Активация перекисного окисления липидов
- Снижение уровня антикоагулянтов
(эндогенный гепарин, антитромбин - III)
Изменения мочи:
Снижение осмотической плотности
Снижение суточного диуреза ниже 900 мл
- Умеренная протеинурия
Прегестоз может не реализоваться в развернутую клинику гестоза, ибо комплексное лечение и тренирующие воздействия способны резко усилить адаптационные резервы организма беременной.
Степени видимых отеков:
1 степень - отеки нижних конечностей;
2 степень - отеки нижних конечностей и живота;
3 степень - отеки ног, живота и лица;
4 степень - анасарка.
Общее состояние беременных страдает лишь при выраженных отеках: появляется слабость, одышка, утомляемость. Артериальное давление и анализы мочи остаются в пределах нормы. Однако только у 8-10% пациенток отечный синдром не переходит в следующую стадию заболевания - гестоз.
В настоящее время участилось количество атипичных форм гестоза, и довольно часто (в 40-50%) наблюдается лишь 2 симптома из “классической” триады.
Наиболее постоянный симптом гестоза - гипертензия. Для ее выявления и оценки следует знать не абсолютные величины артериального давления, а изменения в динамике: повышение систолического АД на 15-20%, а диастолического на 10% от исходного уровня, следует рассматривать как гипертензию. Особенно это важно для лиц, страдающих ВСД по гипотоническому типу и с органическими заболеваниями сердца.
Прогрессирующее увеличение диастолического АД и снижение пульсового давления до 30 мм.рт.ст. и ниже свидетельствует о выраженном спазме артериол и является прогностически неблагоприятным (при этом более чем в 2 раза замедляется кровоток в плаценте, что является угрозой для жизни плода).
У беременных с гестозом нередко наблюдается асимметрия АД. Разница цифр АД на руках может составлять от 15 до 50 мм рт.ст. Чем больше степень асимметрии, тем тяжелее протекает гестоз.
Другой симптом гестоза - протеинурия. Для суждения о ее выраженности целесообразно исследование суточной порции мочи, т.к. выделение белка в течение суток может значительно варьировать. При нетяжелых формах гестоза происходит потеря 2-3г белка в течение суток, при тяжелых - 5г и более. При значительной и длительной потере белка с мочой снижается количество белка в крови (гипопротеинемия до 60-50 г/л), что приводит к снижению онкотического давления и усугублению отечности тканей. Возникают так называемые “голодные” отеки.
Гестоз делят на 3 степени тяжести в зависимости от выраженности ее симптомов. Для этого используют балльные шкалы, например, шкалу Витлингера.
Более широко принята в России шкала Goeckе, модифицированная Савельевой Г.М. (Приложение 2).
Преэклампсия
Признаки преэклампсии:
1. Головная боль (чаще в височных и затылочных областях), головокружение, тяжесть, чувство жара в голове.
2. Признаки ухудшения зрения (мелькание мушек перед глазами, пелена, периодическое снижение зрения).
3. Боли в правом подреберье или эпигастральной области, тошнота, рвота.
4. Ухудшение общего состояния (слабость, сонливость, заторможенность, вялость, апатия).
Внутричерепная гипертензия ведёт к острому нарушению мозгового кровообращения, появляется судорожная готовность ® эклампсия ® кома.
Кроме отеков, гипертонии и протеинурии, нарастающих при переходе нефропатии в преэклампсию, к которым присоединяются новые симптомы, связанные с нарушением функций ЦНС, расстройством мозгового кровообращения, повышением внутричерепного давления и отеком мозга.
Диагноз преэклампсии ставят при артериальном давлении, превышающем 140/90 мм рт ст. после 20 нед беременности на фоне отеков и/или протеинурии, при наличии субъективных симптомов (головная боль, боль в эпигастральной области, мелькание «мушек» перед глазами, сонливость и т. д.), характеризующих гипертензивную энцефалопатию.
При установлении диагноза преэклампсии следует учитывать хорошо известные факторы риска: первую беременность (среди повторнородящих этот диагноз может быть исключен на 50 %, а среди многорожавших — на 70%), наличие хронического заболевания почек, проявляющегося протеинурией и отеками, артериальную гипертензию, возраст до 25 и после 35 лет. В научной литературе уже стал появляться термин «легкая преэклампсия», исходы которой благоприятны, так как в основе этого диагноза лежит однократное повышение артериального давления.
У большинства беременных с гестозом имеются в различной степени выраженные, но все признаки критического состояния: гиповолемия, а следовательно, увеличение всех концентрационных показателей, централизация кровообращения, гипоксемия, нарушение кровообращения в жизненно важных органах — мозге, почках, печени. Это в свою очередь связано с ухудшением реологических свойств крови, наличием микротромбоза, возникновением диффузионно-перфузионной плацентарной недостаточности, а также недостаточности функции почек, миокарда, легких. Компенсаторныи генерализованный сосудистый спазм, нарушение всех видов обмена, и в первую очередь водно-солевого, усугубляет тяжелое состояние больной.
С учетом имеющихся данных можно сгруппировать наиболее типичные для преэклампсии клинико-лабораторные признаки.
1. Гиповолемия (снижение объема плазмы по сравнению с должным приростом в данном сроке гестации более 30 %).
а) Сопряженные с гиповолемией изменения гемодинамики (увеличение ОПСС, среднего артериального давления, минутного объема, частоты сердечных сокращений, давления заклинивания в легочной артерии, снижение центрального венозного давления).
б) Нарушения микроциркуляции и реологии (увеличение концентрации гемоглобина, гематокрита; снижение количества тромбоцитов, усиление агрегации тромбоцитов и эритроцитов; изменение размеров и свойств форменных элементов крови; повышение проницаемости сосудистой стенки; снижение КОД плазмы крови; гипоальбуминемия, диспротеинемия; хронический синдром — ДВС).
2. Нарушение функции почек (олигурия, протеинурия, нарастание в плазме мочевой кислоты, креатинина, азота мочевины; клиренса осмотически свободной воды).
3. Нарушение функции печени (возрастание ACT, ЛДГ, щелочной фосфатазы, снижение альбумина).
4. Гиперплацентоз (шоковая плацента) и гипотрофия плода.
Эклампсия
Эклампсия - это клинически выраженный синдром полиорганной и полисистемной недостаточности на фоне которого развивается один или несколько судорожных припадков у беременных, рожениц или родильниц с гестозом.
В настоящее время эклампсия редко развивается у беременных с гестозом в условиях стационара, так как внедрение методов интенсивной терапии позволило достаточно эффективно предупреждать развитие судорожной стадии. Однако больные могут поступить в акушерский стационар с клинической картиной эклампсии, которая в таком случае остается довольно частой причиной материнской смертности.
Во время эклампсического приступа возникает спазм дыхательной мускулатуры, приводящей к апноэ, нарушению дыхания, западению языка, обструкции дыхательных путей, вследствие чего возникает гипоксия и гиперкапния. Последняя усиливает секрецию желез, вследствие чего начинается повышенное отделение желудочного, кишечного сока, слюны и бронхиального секрета. Поскольку при потере сознания отсутствует кашлевой рефлекс, накопление бронхиального секрета и слюны приводит к сужению дыхательных путей или закрытию их просвета, что вызывает образование ателектазов, нарушение газового обмена. Шунтовая циркуляция усиливает гипоксию и задержку углекислоты. Гиперкапния, снижая возбудимость дыхательного центра, усугубляет нарушение газового обмена, а раздражение сосудодвигательного центра и синоаортальных рецепторов способствует повышению артериального давления в большом и малом круге кровообращения.
Прогрессирующий спазм сосудов во время приступа эклампсии и избыток крови, внезапно поступающей в циркуляторное русло из спазмированных мышц, оказывает значительную нагрузку на сердце, которая усиливается гипоксией и гиперкапнией. Этим объясняются нарушения ритма сердца и изменения на ЭКГ. В результате повышенной нагрузки на сердце развивается тахикардия, расширяются полости сердца, возникает циркуляторная недостаточность центрального происхождения, которая усугубляет гипоксию и гиперкапнию.
При эклампсии нарушение функции сердца (синдром низкого сердечного выброса) часто сочетается с отеком легких, усугубляющим гипоксию и гиперкапнию, что приводит к еще большей недостаточности функции сердца
При повторяющихся приступах эклампсии вследствие увеличения внутричерепного давления нарушается функция терморегулирующего центра, что приводит к гиперпирексии.
При эклампсии приблизительно у 75 % больных имеются признаки печеночной недостаточности. При эклампсии имеется также нарушение функции почек. Морфологические и функциональные изменения приводят к нарушению фильтрации, реабсорбции и секреции веществ почкой, что является одной из причин дальнейшего развития гипертензии, протеинурии, отеков. При эклампсии вследствие нарушения функции почек (вплоть до анурии) компенсация осуществляется только за счет усиления вентиляции при условии свободной проходимости дыхательных путей и отсутствия повреждения мозга или угнетения дыхательного центра, обусловленного седативной терапией. В противном случае прогрессирующий порочный круг приводит к смешанной форме ацидоза, усугублению гипоксии, гиперкапнии, усилению внутричерепной гипертензии и, как следствие, к учащению приступов. Если порочный круг прервать не удается, то кровоизлияние в мозг, паралич дыхательного центра, остановка сердца, шок, недостаточность сердца, приводящая к отеку легких, или респираторный и метаболический ацидоз заканчиваются летальным исходом. При наступлении смерти через несколько дней причиной ее является аспирационная или гипостатическая пневмония, печеночная кома, двусторонний некроз коркового вещества надпочечников или недостаточность почек вследствие омертвения нефротелия канальцев с нарушением целостности базальной мембраны. После перенесенной эклампсии больной угрожают нарушения со стороны центральной нервной системы (психоз, паралич, вегетативные нарушения, эпилепсия, головная боль, ослабление памяти и др.) и других систем и органов.
1.4 Этиологические факторы развития гестоза
Группа риска
1. Женщины с экстрагенитальными заболеваниями (развиваются сочетанные гестозы).
2. Юные первородящие (до 18лет).
3. Возрастные первородящие.
4. Многоплодие.
5. Многоводие.
6. Ранний гестоз.
7. Поздний гестоз при предыдущих беременностях.
8. Резус-конфликт.
9. Отсутствие гипотонии во 2 триместре беременности
10.Хронические интоксикации и инфекции
11.Женщины с хроническими стрессами, утомлением, что свидетельствует об инертности ЦНС и слабой адаптационной способности.
12.Беременность на фоне заболевания почек, вегето-сосудистой дистонии, ожирения, артериальной гипертензии.
13.Наследственная предрасположенность.
14.Социальные и экологические факторы (хроническая гипоксия, плохое питание).
При гестозе происходит нарушение адаптационных механизмов систем, обеспечивающих компенсаторно-трофические функции организма, под влиянием разнообразных стрессовых факторов, предшествующих заболеваний или сопутствующих заболеваний и других экстремальных ситуаций.
Гестоз часто развивается при экстрагенетальных заболеваниях, у больных сахарным диабетом, хроническим пиелонефритом, при органических пороках сердца, патологии гепатобилиарной системы,при склонности к сосудистой гипертензии. Возникновению указанного осложнения беременности способствуют ожирение, аллергия, интоксикация. Значительно повышают риск гестоза крупный плод и двойня что связано с увеличением площади и массы плаценты. Умеренная избыточная масса тела до беременности не увеличивает риск, развития гестоза, но влияет на вероятность рождения крупного плода. В то же время выраженное ожирение гормональной этиологии является наиболее существенным фактором риска раннего развития и тяжелого течения гестоза с ретардацией плода. При этом увеличивается вероятность эклампсии.
Недостаток поваренной соли в пище является таким же существенным фактором риска гестоза, как и увеличение ее потребления. Уменьшение содержания кальция в повседневном рационе беременной женщины повышает риск развития гестоза.
Гипертензия до беременности повышает риск развития гестоза особенно в сочетании с состоянием тревоги и подавленности. Сочетание нескольких факторов риска делает развитие гестоза наиболее вероятным. При этом в группу высокого риска составляют беременные с артериальной гипертензией, гипотонией вегето-сосудистой дистонией, пороками сердца, ожирением, диффузно-токсическим хроническими неспецифическими заболеваниями легких, наличие гестоза в анамнезе.
Группа умеренного риска включает беременных страдающих ожирением, патологией гепато - билиарной системы ревматизмом.
Группа низкого риска - практически здоровые беременные женщины. Риск гестоза повышен у первородящих женщин до 17 лет и старше 35 лет.
Несовершеннолетние женщины должны включаться в группу высокого риска развития гестоза ввиду недостаточной адаптации к беременности и вероятности чрезмерной стрессовой реакции на нее. Легкие формы гестоза наблюдаются с одинаковой частотой у беременных женщин старше 20 лет и у несовершеннолетних, тогда как тяжелые формы заболевания у последних возникают в 2, 5 раза чаше гестоз у несовершеннолетних протекает с выраженной гипертензией и отечным синдромом с 12-16 недель беременности, а у женщин старше 35 лет фоновая экстрагенитальная патология способствует тяжелом) течению гестоза; гестоз осложняет беременность у каждой пятой несовершеннолетней женщины и у каждой второй женщины старше 35 лет. При этом одинокие женщины страдают гестозом в 3 раза чаще, чем имеющие семью.
Некоторые исследователи считают, что нерегулярное наблюдение в женской консультации является самым главным фактором риска гестоза; 38% беременных с тяжелыми формами гестоза не были под наблюдением врача в течение всей беременности.
Сезонность, особенности природно-климатических условий различных регионов оказывают существенное влияние на риск развития и течение гестоза. Наиболее часто гестоз развивается в марго июне месяцах у первобеременных Женщин до 20 лет с повышенной эмоциональной нагрузкой и избыточной массой тела. Риск гестоза увеличивается по мере нарастания солнечной активности. Жаркий и влажный климат способствует развитию вялотекущих форм гестоза без возникновения эклампсии; при низкой температуре атмосферного воздуха и резких колебаниях атмосферного давления гестоз протекает с выраженной гипертенезией, часто осложняется эклампсией. Метеочувствительность имеет место у 15% женщин с неосложненной беременностью и у 62-99% женщин с гестозом различной степени тяжести. Важными факторами риска гестоза следует считать загрязнение атмосферного воздуха выбросами промышленных предприятий и автомобильного транспорта).
Использование компьютерной оценки факторов риска позволяет прогнозировать развитие гестоза в I триместре беременности с точностью 80-94%, а во II триместре — 100%.
В последние годы появились сообщения, что факторы риска имеют корреляционные связи с некоторыми звеньями патогенеза гестоза и сами инициируют патологический процесс значительно раньше появления клинических признаков заболевания (И В. Абрамченко и соавт., 1992). Вместе с тем, далеко не все факторы оказывают одинаково значительное влияние на частоту и особенности течения гестоза. Сопоставление полученных данных затруднено ввиду различий в методических подходах к изучению факторов риска заболевания.
1.4.1 Роль социально-биологических факторов в развитии гестоза
Возраст. Частота гестоза в возрасте 15-17 лет составляет 22%:18-30 лет составляет 6,5%, 31-35 лет - 22%, 36-40 лет - 32%.
Большая предрасположенность к. заболеванию несовершеннолетних женщин обусловлена несовершенством иммунной системы материнского организма, гормональными и гематоциркуляторными нарушениями в системе мать-плацента-плод (А. Кацулов и соавт., 1986: В.С. Мериакри) Определенную роль играет психоэмоциональное напряжение вследствие неблагоприятного социального положения (беременность вне брака, отсутствие жилья, низкий материальный уровень). У большинства женщин старше 30 лет гестоз протекает в тяжелой форме па фоне экстрагенитальной патологии (гипертоническая болезнь, патология почек, ожирение, сахарный диабет).
Несовершеннолетние женщины должны включаться в групп) риска развития гестоза ввиду недостаточной адаптации к беременности и вероятности чрезмерной стрессовой реакции на нее, а женщины старше 30 лет - в связи с наличием экстрагенитальной патологии создающей предпосылки для развития полиорганной недостаточности лежащей в основе указанного осложнения беременности.
Наследственность гестоз чаще развивается у беременных женщин, матери которых перенесли аналогичное осложнение во время беременности или страдают гипертонической болезнью или заболеваниями почек. По их данным, отягощенная наследственность по материнской линии у женщин при гестозе встречается в 2 раза чаще, чем в когорте (43% против 20%). При этом матери перенесли гестоз соответственно у 13,5 и 5,9% женщин, гипертоническую болезнь у 19,6 и 9,9%о, страдают заболеваниями почек у 10 и 4,2%. Частота гестоза у беременных женщин с отягощенной наследственностью в 2 раза выше, чем в когорте (27% против 12,6). Связь между наследственной патологией по материнской линии (гестоз, гипертоническая болезнь, хронические заболевания почек) и развитием гестоза у дочери статистически. Относительный риск гестоза у беременных женщин, матери которых перенесли гестоз составил 3,2 балла, страдали гипертонической болезнью или заболеванием почек соответственно 2,6 и 3,3 балла.
Группа крови беременной женщины. Групповая принадлежность крови беременной оказывает влияние на развитие гестоза. У беременных женщин с О (I) группой крови частота гестоза составила 22,7%, с А (II) группой крови — с 4,5%, В (III) 16,3%, с АВ (IV) -21% (в когорте 12,6%). О наличии существенной связи между группой крови беременной женщины и развитием гестоза свидетельствует критерий соответствия (х2~ 31; р < 0,001). У беременных женщин с 0 (I) группой крови относительный риск развития гестоза минимальный (0,2 балла), в А (и) группой крови — максимальный (2,6 балла).
Длительность проживания в регионе. Женщины-мигранты подвержены риску гестоза в большей степени, чем коренные жительницы.
Профессиональные особенности. Отмечается чаще риск осложнения беременности гестозом при контакте с химическими веществами, при нервно-психическом напряжении и при воздействии резких колебаний температуры и влажности воздуха.
1.4.2 Влияние экстрагенитальной патологии на возникновение гестоза
Гипертоническая болезнь. Возникновение беременности у женщин, страдающих гипертонической болезнью, может ухудшать течение последней и приводить к формированию полиорганной недостаточности, лежащей в основе патогенеза гестоза. По их данным, беременность у 10% женщин протекает на фоне гипертонической болезни. При этом артериальное давление повышается до 150/90 мм рт. ст. После психоэмоционального напряжения и возвращается к норме после устранения неблагоприятных факторов. Среди женщин с гестозом каждая третья страдала гипертонической болезнью. Частота гестоза у женщин е гипертонической болезнью в 3 раза больше чем в когорте (41,5% против 12,6). Взаимосвязь между наличием гипертонической болезни и развитием гестоза достоверная . Относительный риск гестоза у женщин с гипертонической болезнью наиболее высокий среди всех факторов риска заболевания и равен 6,9 балла.
Ожирение. По мнению некоторых клиницистов, избыточная масса тела не увеличивает риск гестоза. Как показали исследования, беременность возникает на фоне конституционально-алиментарного ожирения у 17% женщин, причем половина из них имеет ожирение I степени. При гестозе женщин с ожирением I степени было в 3 раза меньше, чем в когорте (2,7против 8,4). В то же время ожирение 2-3 степени среди женщин с гестозом наблюдалось в 1,7 раза чаще, чем в когорте (23% против 1 2,6). Ожирение I степени не предрасполагает к развитию гестоза и частота последнего составила 4%. При ожирении 2-3 степени гестоз осложнил беременность в 2,7 раза чаще, чем в когорте (34% против 12,6). . Относительный риск гестоза у беременных с ожирением 2-3 степени равен 4,5 балла.
Ревматизм. Беременность у 4,5% женщин наступает на фоне различных форм ревматизма. Среди беременных с гестозом ревматизм наблюдается в 2,5 раза чаще Относительный риск гестоза у беременных женщин с ревматизмом равен 3,4 балла. Следовательно, несмотря на незначительную распространенность ревматизма среди беременных женщин, указанное экстрагенитальное заболевание существенно повышает риск развития гестоза. Последний, осложнил беременность у 31% женщин больных ревматизмом .
Болезни почек. Патология мочевыделительной системы создает предпосылки для развития гестоза в силу общности отдельных звеньев патогенеза. В наибольшей степени это относится к хроническому пиелонефриту, который является фоновым заболеванием у 14% беременных женщин. Среди беременных с гестозом хронический пиелонефрит выявлен у 23% женщин. Частота гестоза среди женщин, страдающих хроническим пиелонефритом, в 1,7 раза большем, чем в когорте (21%о против 12,6). Относительный риск гестоза беременных с хроническим пиелонефритом равен 2 баллам. Следовательно, наличие в анамнезе указаний на хронический пиелонефрит является основанием для включения беременной в группу риска гестоза.
Сахарный диабет. За последние годы, накоплены убедительные данные о взаимосвязи гестоза и сахарного диабета. Последний, по нашим данным, является фоновой патологией у 1-4% беременных. Частота гестоза у беременных, страдающих сахарным диабетом, в 3 раза больше, чем в когорте (37,5% против 12,6). Относительный риск гестоза при сахарном диабете 4,5 балла.
Эндемический зоб. Прибайкалье - регион эндемического зоба. В доступной литературе мы не встретили данных о связи между эндемическим зобом и развитием гестоза. По их данным, гестоз у женщин с эндемическим зобом возникает в 2,7 раза чаще, чем в когорте (34,5% против 12,6). Относительный риск развития гестоза у беременных с эндемическим зобом 4 балла
Аллергические реакции в анамнезе. У беременных женщин с наличием аллергических реакций в анамнезе гестоз развился в 2 раза чаще, чем в когорте (24,6% против 12,6).
1.4.3 Акушерско-гинекологические факторы риска гестоза
Нарушения менструального цикла. Немногочисленные авторы указывают на возможную связь между нарушениями менструального цикла и развитием гестоза. В их исследованиях частота последнего у женщин с гипоменструальным синдромом и альгодисменореей в 2,5-3 раза выше, чем в когорте (соответственно 32,4 и 37,3% против 12,6%). Относительный риск гестоза у беременных с нарушениями менструальной функции составил 3,6 балла.
Наличие гестоза в анамнезе. Относительно возможности возникновения гестоза при последующих беременностях мнения клиницистов противоречивы. Исследования показали, что у 39% женщин гестоз возникает повторно и протекает в большинстве случаев довольно тяжело. Относительный риск повторного гестоза наиболее высокий среди всех проанализированных показателей — 5,7 балла.
Беременность у незамужних женщин. В литературе имеются сведения о предрасположенности к гестозу женщин, не состоящих в браке. Гестоз осложняет беременность у одиноких женщин в 2 раза чаще, чем у замужних (21% против 10%).
Беременность в повторном браке. По мнению исследователей ВОЗ (1989), в повторном браке первая беременность нередко осложняется гестозом. Повторный брак повышает вероятность развития гестоза в 3 раза.
Поздняя первая явка в женскую консультацию. Некоторые авторы указывают, что у беременных женщин с поздней первой явкой в женскую консультацию гестоз возникает часто и протекает в тяжелой форме. В исследованиях частота гестоза у женщин с ранней первой явкой в женскую консультацию составила 7,4%, в поздней первой явкой — 26,5%. Относительный риск развития гестоза при поздней первой явке равен 4 баллам.
Время зачатия. Наиболее часто reстоз осложняет беременность при зачатии весной. Частота гестоза в другое время года значительно ниже.
Глава 2. ПРАКТИЧЕСКАЯ ЧАСТЬ
2.1 Материал и методы исследования
Исследование проводилось на базе Городского родильного дома №2.
Изучение факторов риска по развитию позднего гестоза во время беременности с целью определения приоритетных направлений профилактики заболевания проведено на базе городского родильного дома №2.
При выполнении практической части дипломной работы использовался статистический метод. Для ретроспективного анализа использовано 105 историй родов с осложненным течением за период 2006-2008 годы, отчетные данные по городскому родильному дому №2. Результаты исследования были подвергнуты статистической обработке.
Анализ количества родов в гор. род. доме № 2.
| Год | 2006 г. | 2007 г. | 2008 г. |
| Общее кол-во родов | 5054 | 5161 | 5641 |
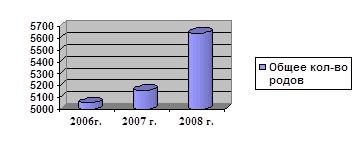
Среди них было выявлено 2570 случаев гестоза это составило 16,2%.
Анализ случаев поздних гестозов в гор. род. доме № 2.
| Год | 2006 г. | 2007 г. | 2008 г. |
| Гестозы | 807 | 861 | 902 |
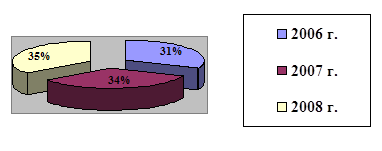
В сравнении с 2006 годом произошло некоторое снижение количества тяжелых гестозов с 9% до 5%. Прошло 2 случая эклампсии по годам роста их количества нет.
2.2. Этиологические факторы развития гестоза
2.2.1 Роль социально биологических факторов в развитии гестоза
Возраст. Частота гестоза в возрасте 15-17 лет составляет 9 %:18 до30 лет составляет 65 %, старше 30 лет – 26%
АНАЛИЗ ГЕСТОЗА ЗА 2006-2008 гг.
| Возраст | 2006 г | 2007 г. | 2008 г |
| до 17 лет | 3 | 2 | 2 |
| от 18 до 30 л. | 23 | 23 | 22 |
| старше 30 лет. | 9 | 10 | 11 |
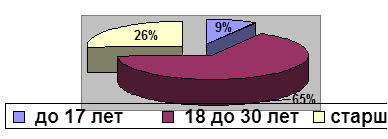
По данным частота гестоза в возрасте от18-30 лет составляет наибольший процент из всех случаев гестоза. Потому что большое количество родов приходиться на данную возрастную группу.
По сравнению с предыдущими годами увеличилось количество возрастных женщин перенесших гестоз, что возможно связано с наличием у них экстрагенитальной патологии, на фоне которой идет присоединение гестоза.
Национальность. При проведении анализа историй по национальному признаку определено, что наиболее часто гестозы отмечаются у пациенток русской национальности – 54% , у буряток – 40%, другие национальности – 6%.
| Год | 2006 г | 2007 г. | 2008 г |
| Бурятки | 14 | 13 | 13 |
| Русские | 19 | 17 | 20 |
| Др. национальности | 2 | 5 | 2 |
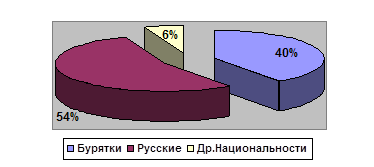
Длительность проживания в регионе. Женщины-мигранты подвержены риску гестоза в большей степени, чем коренные жительницы. Это подтверждается полученными данными, что у женщин бурятской национальности, которые являются коренными жительницами нашего региона, в меньшей степени развиваются поздние гестозы.
Группа крови беременной женщины. Групповая принадлежность крови беременной оказывает влияние на развитие гестоза
| Год | 2006 г | 2007 г. | 2008 г |
| О (1) | 7 | 9 | 9 |
| А (2) | 14 | 13 | 11 |
| В (3) | 8 | 11 | 12 |
| АВ (4) | 6 | 2 | 3 |
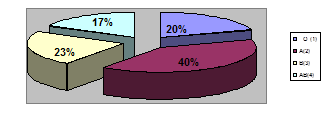
У беременных женщин с 0 (I) группой крови частота гестоза составила 20%, с А (II) группой крови —40%, с В (III) — 23%, с АВ (IV) — 17%.
Профессиональные особенности. Некоторые производственные факторы неблагоприятно влияют на течение беременности и могут увеличивать частоту гестоза.
| Год | 2006 г | 2007 г. | 2008 г |
| Домохозяйки | 5 | 6 | 3 |
| Студентки | 11 | 9 | 11 |
|
Профессия, связанная с нервно-псих. напряж. |
13 | 15 | 10 |
|
Профессия, связанная с физ. нагрузкой. |
6 | 5 | 11 |
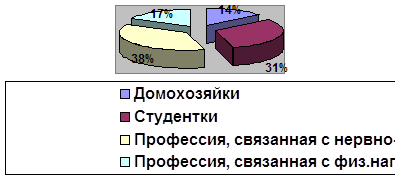
У беременных женщин, испытывающих воздействие неблагоприятных производственных факторов, частота гестоза в 2 раза больше, чем в когорте (17% против 12,6). гестоз осложнил беременность у каждой третьей женщины, имевшей контакт с химическими веществами и у каждой четвертой, испытывавшей нервно-психическое напряжение. Относительный риск осложнения беременности гестозом при контакте с химическими веществами равен 4,7 балла, при нервно-психическом напряжении — 2,8 балла, при воздействии резких колебаний температуры и влажности воздуха — 1,9 балла.
2.2.2 Влияние экстрагенитальной патологии на возникновение гестоза
Гипертоническая болезнь. Частота гестоза у женщин с гипертонической беременностью в 3 раза больше чем в когорте (29% против 12,6).
Ожирение. При ожирении II-III степени гестоз осложнил беременность в 2,7 раза чаще, чем в когорте (11% против 12,6).
ревматизм не встречался.
Болезни почек. Среди беременных с гестозом хронический пиелонефрит выявлен у 23% женщин. Частота гестоза среди женщин, страдающих хроническим пиелонефритом, в 1,7 раза большем, чем в всех беременных (17% против 12,6).
Сахарный диабет. Частота гестоза у беременных, страдающих сахарным диабетом, в 3 раза больше, чем в когорте (37,5% против 12,6).
Эндемический зоб. У женщин с гестозом эндемическим зоб наблюдался в 1случае.
Аллергические реакции в анамнезе. Аллергические реакции и повышенная чувствительность к антибиотикам, химическим веществам, цитрусовым, углеводам выявлены у беременных с гестозом не наблюдались.
| Год | 2006 г | 2007 г. | 2008 г |
| 1. Гипертоническая болезнь | 10 | 13 | 10 |
| 2. Заболевания почек | 6 | 7 | 7 |
| 3. Ожирение | 4 | 6 | 5 |
| 4. Сахарный диабет | 0 | 0 | 0 |
| 5. Анемия | 6 | 6 | 5 |
| 6. Инфенция | 9 | 7 | 8 |
2.2.3 Акушерско-гинекологические факторы риска гестоза
Нарушения менструального цикла. Немногочисленные авторы указывают на возможную связь между нарушениями менструального цикла и развитием гестоза (И.В.Дуда и соавт., 1997). В их исследованиях частота последнего у женщин с гипоменструальным синдромом и альгодисменореей в 2,5-3 раза выше, чем в когорте (соответственно 32,4 и 37,3% против 12,6%). Относительный риск гестоза у беременных с нарушениями менструальной функции составил 3,6 балла.
Наличие гестоза в анамнезе. Относительно возможности возникновения гестоза при последующих беременностях мнения клиницистов противоречивы. Исследования показали, что у 39% женщин гестоз возникает повторно и протекает в большинстве случаев довольно тяжело. Относительный риск повторного гестоза наиболее высокий среди всех проанализированных показателей — 5,7 балла.
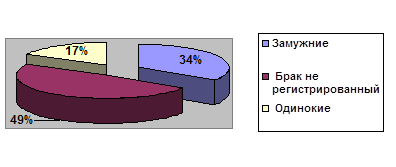
Беременность у незамужних женщин. В литературе имеются сведения о предрасположенности к гестозу женщин, не состоящих в браке.
| Год | 2006 г | 2007 г. | 2008 г |
| Замужние | 12 | 17 | 18 |
| Брак не регистрированный | 17 | 13 | 13 |
| Одинокие | 6 | 7 | 4 |
Беременность в повторном браке. По мнению исследователей ВОЗ (1989), в повторном браке первая беременность нередко осложняется гестозом. Повторный брак повышает вероятность развития гестоза в 3 раза.
Время зачатия. В доступной литературе не обнаружены сведения о зависимости между временем зачатия и развитием гестоза. Наиболее часто reстоз осложняет беременность при зачатии весной (20%). Частота гестоза в другое время года значительно ниже: летом — 10,8% осенью — 7,9%, зимой — 5,5%. Относительный риск развития гестоза при зачатии весной составил 2,7 балла.
Поздняя первая явка в женскую консультацию. Hекоторые авторы указывают, что у беременных женщин с поздней первой явкой в женскую консультацию гестоз возникает часто и протекает в тяжелой форме (H. Welsch et al., 1994). В исследованиях частота гестоза у женщин с ранней первой явкой в женскую консультацию составила 37%, в поздней первой явкой — 46%. Относительный риск развития гестоза при поздней первой явке равен 4 баллам.
| Год | 2006 г | 2007 г. | 2008 г |
| до 12 недель | 13 | 15 | 13 |
| поздняя явка | 16 | 15 | 11 |
| не обследованные | 6 | 5 | 11 |
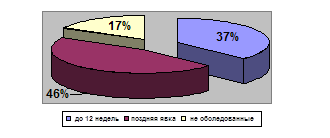
Из общего числа беременных перенесших тяжелый гестоз – 88,9% состояли на «Д» учете , из них – 41,6% взяты на учет до 12 недель.
Время зачатия. Наиболее часто reстоз осложняет беременность при зачатии весной (20%). Частота гестоза в другое время года значительно ниже: летом — 10,8% осенью — 7,9%, зимой — 5,5%.
|
Время зачатия Частота гестоза. |
весна | лето | осень | зима |
| Частота | 75,8% | 10,8% | 7,9% | 5,5% |

2.3 Современные принципы профилактики тяжелых форм гестоза
Профилактические мероприятия проводятся с целью исключения развития тяжелых форм гестоза у беременных особенно группы высокого риска должна начинаться с ранних сроков гестации и проводиться поэтапно с учетом фоновой патологии в течении всей беременности, в рода и послеродовом периоде и включает в себя:
· соблюдение лечебно-охранительного режима в течении всей беременности.
· Диета, калорийностью 3500 ккал должна содержать достаточное количество белка (до 110 г/сутки — 120 г/сутки), жиров 75-80 г, углеводов 350-400 г, витаминов, минеральных веществ. Применяются продукты умеренно подсоленные с исключением острых, жирных блюд, вызывающих чувство жажды. Беременным с экстрагенитальной патологией необходима диета с учетом стола, рекомендуемого для каждой патологии. Целесообразно использовать продукт лечебного питания «Эколакт» (до 200 мл/сутки). Напиток приготовлен на основе моркови, белокочанной капусты, столовой свеклы. Он содержит углеводы, витамины, аминокислоты, живые лактобациллы штамма J. plantarum SPA-3,0 и обладает антиоксидантным свойством, воздействуя на различные обменные процессы. Напиток применяют курсами (3-4 курса) но 14дней.
Количество жидкости у беременных группы риска ограничивается до 1300-1500 мл, соли до 6-8 г в сутки.
· Дозированный постельный режима "bed rest" способствует снижению общего периферического сопротивления сосудов, увеличению ударного объема сердца и почечного кровотока, нормализации маточноплацентарного кровообращения и является важным немедикаментозным мероприятием. Метод заключается в пребывании беременных в положении преимущественно на левом боку с 10 до 13 и с 14 до 17 часов, в часы, соответствующие повышенным пикам артериального давления.
· прием витаминов, фитосборов с седативным эффектом и улучшающим функцию почек, спазмолитиков, препаратов, влияющих на метаболизм и улучшающих работу сердечнососудистой системы, дезагреганты и антикоагулянты, антиоксиданты, мембранстабилизаторы а также лечение экстрагенитальной патологии по показаниям.
Профилактика тяжелых форм гестоза должна начинаться с 8-9 недель гестации. Профилактические мероприятия проводятся поэтапно, с учетом фоновой патологии:
с 8-9 недель всем беременным, входящим в группу риска назначается соответсвующая диета, режим «Bed rest», комплекс витаминов, лечение экстрагенитальной патологии;
с 16-17 недель пациенткам с хроническим холицеститом, холангитом, нарушением жирового обмена 1-11 степени, дополнительно в профилактический комплекс добавляют фитосборы: растительные сборы с седативным и улучшающим функцию печени и почек механизмом;
с 16-17 недель пациенткам с гипертонической болезнью, хроническим пиелонефритом, гломерулонефритом, нарушением жирового обмена П-1П степени, эндокринопатиями, сочетан-пой экстрагенитальной патологией дополнительно к предыдущим мероприятиям включают дезагреганты или антикоагулянты, антиоксиданты, мембранстабилизаторы.
У беременных группы риска профилактические мероприятия должны проводиться постоянно. Фитосборы и метаболические препараты чередуя, назначаются постоянно. На их фоне дезагреганты или антикоагулянты, мембранстабилизаторы совместно с антиоксидантами применяют курсами по 30 дней с перерывом в 7-10 дней.
Аналогичные мероприятия проводятся одновременно с целью профилактики рецидива гестоза у беременных после выписки из родильного дома.
При появлении начальных клинических симптомов гестоза необходима госпитализация и лечение в стационарных условиях.
2.3.1 Эффективность профилактических мероприятий
Представленные данные получены при обследовании более 2000 пациенток. Предложенное комплексное лечение гестоза позволяет повысить эффективность лечения при легкой степени заболевания в 1,2 раза, при средней — в 1,5 раза, при тяжелой — в 1,6 раза; пролонгировать беременность при тяжелой нефропатии до 34-35 недель у 75% беременных; снизить перинатальную смертность в 2,5 раза, перинатальную заболеваемость в 1,5-2,2 раза.
Профилактические мероприятия, включающие дезагреганты, мембранстабилизаторы, антиоксиданты у беременных группы риска, снижают частоту развития тяжелых форм гестоза в 2,5 раза, перинатальную смертность в 1,8 раз, перинатальную заболеваемость в 2,9 раз.
Заключение
Таким образом, факторами риска с высоким значением и наибольшей распространенностью являются: наследственный и анамнестический гестоз, длительность проживания в данной местности, время зачатия, экстрагенитальная патология. Гестоз можно прогнозировать в I триместре беременности.
Проведенное исследование дает основание считать, что наибольший процент развития гестоза выявлен в возростной группе от 18 до 30 лет, это можно обосновать тем что большее количество родов приходится на данную возрастную категорию.
Обозначим наиболее влияющие факторы возникновения гестоза.
Среди биологических особенностей групповая принадлежность крови беременной оказывает влияние на развитие гестоза с А (II) группой крови — 40%.
Среди профессиональных особенностей 38% связано с нервно-психическим перенапряжением.
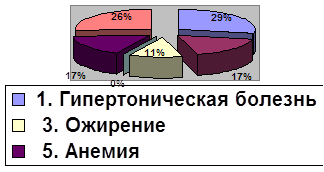
Среди экстрагенитальной патологии как фактора риска чаще всего поздний гестоз развивается на фоне гипертонической болезни 29%, инфекция 26% и заболевания почек 17%.
Среди акушерско-гинекологических факторов риска чаще всего нарушение менструального цикла выявлено 32,4% женщин.
Наличие гестоза в анамнезе отмечено у 42% женщин.
Поздная явка в женскую консультацию частота гестоза выявлена в 46% случаев.
Наиболее часто reстоз осложняет беременность при зачатии весной (20%).
Весомый вклад в развитие данного осложнения вносят
В настоящее время общепризнанным является мнение о том, что современная профилактика надежно снижает степень тяжести гестоза, не изменяя частоту формирования самого осложнения . По нашим данным, сугубо медикаментозная профилактика в 72% наблюдений не устраняет развитие клинически выраженных форм, гестоза, что достаточно часто вызывает необходимость индукции родов. Вследствие этого удельный вес преждевременных родов в группе высокого риска гестоза более чем в 10 раз превысил таковой в контрольной группе.
Таким образом, проживание в некомфортных климатических условиях, а также определенные особенности трудовой деятельности, материального обеспечения и социального окружения как в ранние гестационные сроки, так и в предгравидарном периоде можно считать дополнительными факторами риска развития гестоза, которые усугубляют дезадаптацию беременной. Это ускоряет формирование гестоза и определяет более раннее появление его симптомов, а также ухудшает исход родоразрешения. Выполнение программы борьбы с бедностью, разрабатываемой правительством Российской Федерации (2004) обеспечение социальных гарантий беременным, а также оптимизация работы службы планирования семьи способны повысить эффективность комплексной профилактики гестоза.
Список использованной литературы
1.Абрамченко В.В. Активное ведение родов. СПб, 1996г. 2.Абрамченко В.В. Перинатальная фармакология. СПб, 1994г. 3. Айламазян Э.К. Акушерство. СПб, 1997г.
4.Акушерство. Учебное пособие / под ред. В.И. Ельцова-Стрелкова, М, 1 997г. 5.Акушерство. / под редакцией К. Нисвандера. М., 1999г.
6. Акушерство. / под редакцией Г.М. Савельевой. М., 2000г.
7. Акушерство и гинекология / под ред. Г.М. Савельевой. М., 1998г.
8. Андросова Е.Н. Акушерство и гинекология. М., 1995г.
9. Баскаков В.П. Диагностика и лечение эндометриоза на современном этапе.СПб, 1998г.
10. Бодяжина В.И. Семенченко И.Б. Акушерство. М, 2003 г. Р-на-Д;
11. Бодяжина В.П., Жмакин К.Н., Кирющенко А.П. Акушерство, Курск. 1 995 г.
12. Дуда И.В., Дуда В.П., Клиническое акушерство. Минск, 1998.г.
13. Кира Е.Ф. Невынашивание беременности. СПб, 1999г.
14. КретоваН.Е. Смирнова Л.М. Акушерство и гинекология. М., 1993г. 15.Линева О.И. Организация экстренной медицинской помощи в акушерско-
гинекологической практике. Самара, 1997г.
16. Радионов А.Н. Заболевания, передаваемые половым путем. С116, 1999г.
17. Савельева Г.М. Справочник по акушерству и гинекологии. М., 1992г.
18. Савельева Г.М. Акушерство, 2000г. .
19. Серов В.Н. Практическое акушерство. М., 1997г.
20. Серов В.Н. Руководство по практическому акушерству. М., 1997г.
Приложение 1

Тесты
|
![]() выявления
выявления
скрытых
 отеков:
отеков:

Приложение 2
Шкала оценки тяжести гестоза
| Симптомы | Оценка (баллы) | |||
| 0 | 1 | 2 | 3 | |
| Отеки | - |
На голенях (патологическая прибавка массы тела) |
На голенях и передней брюшной стенке |
Генерализо- Ванные |
|
Протеинурия (г/л) |
- | 0,033 - 0,132 | 0,132 - 1,0 | 1,0 и более |
|
Систолическое АД (мм.рт.ст.) |
Ниже 130 | 130 – 150 | 150 – 170 | 170 и выше |
|
Диастолическое АД (мм.рт.ст.) |
До 85 | 85 – 90 | 90 – 110 | 110 и выше |
|
Срок беременности, при котором впервые выявлен гестоз |
- |
36-40 нед. или в родах |
35-30 нед. | До 30 нед. |
|
Гипотрофия Плода |
- | - |
Отставание на 1-2 нед. |
Отставание на 3 нед. и более |
| Фоновые заболевания | - |
Проявление заболевания до беременности |
Проявление заболевания во время беременности |
Проявление заболевания до и во время беременности |
Всего баллов: 7 баллов и менее - гестоз легкой степени;
8-11 баллов - гестоз средней степени;
12 баллов и более - гестоз тяжелой степени.
© 2009 База Рефератов