
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Дипломная работа: Кровотечения при язвенной болезни луковицы двенадцатиперстной кишки
Дипломная работа: Кровотечения при язвенной болезни луковицы двенадцатиперстной кишки
ДИПЛОМНАЯ РАБОТА
НА ТЕМУ:
Кровотечения при язвенной болезни луковицы двенадцатиперстной кишки
Выполнил: врач–интерн
Попов В.С.
Якутск - 2004 г.
Введение
Язвенная болезнь желудка и двенадцатиперстной кишки является распространенным во всем мире заболеванием, которым страдают в основном люди молодого и среднего возраста. Нередко язвенная болезнь является причиной инвалидности, она может давать тяжелые осложнения, в ряде случаев обуславливающие смертельный исход заболевания. Актуальность проблемы лечения острых язвенных гастродуоденальных кровотечений в первую очередь определяется высоким уровнем общей летальности, которая достигает 10-14%. Несмотря на общепризнанную эффективность современных «противоязвенных» средств, число больных с язвенными гастродуоденальными кровотечениями из года в год увеличивается и составляет 90-103 на 100000 взрослого населения в год (Панцырев Ю.М. и соавт., 2003).
Кровотечение - одно из частых осложнений язвенной болезни желудка и двенадцатиперстной кишки, оно встречается у 10-15% больных. Кровотечение язвенной природы составляет от 45-55% от всех желудочно-кишечных кровотечений, у мужчин возникает чаще, чем у женщин, без особых различий в зависимости от возраста. По данным Б.С. Розанова (1950, 1960), среди различных источников язвенное кровотечение составляет не менее 75%, причем у мужчин язва является причиной кровотечения в 92%, а у женщин - в 62% случаев. Однако в последнее время отмечается тенденция к возрастанию частоты неязвенных кровотечений, возможно, в связи с улучшением диагностики и дифференциальной диагностики в результате широкого внедрения фиброгастродуоденоскопии. Чаще всего кровотечением осложняются большие пенетрирующие язвы двенадцатиперстной кишки и малой кривизны желудка (особенно субкардиальные язвы) из-за особенностей кровоснабжения этих отделов и возможности аррозии крупного артериального сосуда. При этом кровотечение из язв двенадцатиперстной кишки встречается в 4-5 раз чаще, чем из язв желудка. Если кровотечения не язвенного происхождения имеют тенденцию к самостоятельной остановке, то язвенное кровотечение часто бывает упорным или повторяется через короткие промежутки времени, причем с нарастающей интенсивностью, что приводит к массивной кровопотере. Это сопровождается неудовлетворительными результатами как консервативного, так и оперативного лечения, особенно при запоздалых вмешательствах, - летальность при тяжелой кровопотере может достигать 10-15%. К факторам, непосредственно влияющим на исход лечения при кровоточащей язве, относятся характер патологии, объем и темп кровопотери, возраст больного, а также наличие и характер сопутствующих заболеваний.
Проблема выбора вида и объема операции остается весьма актуальной и обосновывает необходимость продолжения поисков в выборе оптимального метода оперативного вмешательства у больных с кровоточащей язвой луковицы двенадцатиперстной кишки.
Цель работы: изучение особенностей течения и распространения кровоточащей язвы луковицы двенадцатиперстной кишки на территории Республики Саха (Якутия) по материалам хирургического отделения РБ №2- ЦЭМП, определение наиболее оптимальных методов оперативного вмешательства у больных с кровоточащей язвой луковицы двенадцатиперстной кишки для улучшения результатов хирургического лечения.
Задачи исследования
1. Изучить особенности течения и распространения кровоточащей язвы луковицы двенадцатиперстной кишки.
2. Определить роль лабораторных и инструментальных методов исследования в диагностике кровоточащей язвы луковицы двенадцатиперстной кишки.
3. Определить показания к оперативному вмешательству при кровоточащей язве луковицы двенадцатиперстной кишки.
4. Изучить эффективность использования современных методов лечения при кровоточащей язве луковицы двенадцатиперстной кишки.
5. Проанализировать результаты лечения больных с кровоточащей язвой луковицы двенадцатиперстной кишки за период с 1999 по 2003 гг.
1. Литературный обзор
Язвенная болезнь - это группа, заболеваний желудочно-кишечного тракта, характеризующихся образованием участков деструкции слизистой оболочки под действием соляной кислоты и пепсина, т.е. болезнь заключается в образовании язвы в той или иной области желудка или двенадцатиперстной кишки.
У мужчин язвенная болезнь встречается заметно чаще, чем у женщин. Вообще-то язвенная болезнь - удел людей молодого и среднего возраста (25 — 50 лет).
Язвенная болезнь двенадцатиперстной кишки представляет одну из основных проблем гастроэнтерологии. В настоящее время составляет важную социальную проблему, из-за своей частоты, хронического течения, наличия угрожающих осложнений, а также из-за частой инвалидизации больных и поражения людей в основном в 30 - 40-летнем возрасте.
В наше время язвенная болезнь является одним из распространенных заболеваний во всех странах мира и возникает в результате повышения нагрузки требований, предъявляемых к человеку, его психике, и частых стрессовых ситуаций.
Если в конце 1Х-го и в начале XX века преобладали язвы желудка и соотношение язв двенадцатиперстной кишки и желудка было равно 1:20, то в конце ХХ-го века соотношение их приблизительно равняется 5:1. А по некоторым данным, язва двенадцатиперстной кишки развивается в 10 раз чаще, чем в желудке (В.Н. Смотров, 1944г.; Лорие, 1958г.; И.К. Рахманулова, 1967г.).
Женщины болеют язвенной болезнью реже, чем мужчины. Это связано с биологическими свойствами половых гормонов. Что подтверждается благоприятным течением язвенной болезни во время беременности.
Соотношение язвенной болезни двенадцатиперстной кишки у мужчин и женщин колеблется от 3:1 до 10:1 (Тте1оуе, 1960г.).
Язвенной болезнью страдает до 5% взрослого населения (при массовых профилактических осмотрах язва и рубцовые изменения стенки желудка и двенадцатиперстной кишки обнаруживают у 10 - 20% обследованных). В течение одного года около 80% страдающих дуоденальными язвами отмечает обострение заболевания, а у 33% больных с язвой желудка позднее развиваются язвы двенадцатиперстной кишки.
Локализация язвы двенадцатиперстной кишки:
а). Большая часть язв двенадцатиперстной кишки расположена в начальной ее части (в луковице); их частота одинакова как на передней, так и на задней стенке.
б). Примерно 5% язв двенадцатиперстной кишки расположено постбульбарно.
в). Язвы пилорического канала требует лечить как дуоденальные, хотя анатомически они располагаются в желудке. Нередко эти язвы не поддаются медикаментозной терапии и требуют оперативного лечения (преимущественно по поводу развивающегося стеноза выходного отдела желудка).
Классификация степени активности кровотечения по Г.П. Гидирину:
| Степень активности кровотечения | Клинико-эндоскопическая характеристика |
| I | Постгеморрагическая анемия при эпителизированной язве. |
| IIА | Стабильный локальный гемостаз- язва покрыта фибрином. Гемодинамика стабильная. |
| IIБ | То же при нестабильной гемодинамике. |
| IIIА | Нестабильный локальный гемостаз- язва покрыта сгустком крови, в дне ее определяется тромбированный сосуд, в просвете желудка- кровь. Гемодинамика стабильная. |
| IIIБ | То же при нестабильной гемодинамике. |
| IVА | Активное кровотечение из язвы (умеренное, интенсивное). Гемодинамика стабильная. |
| IVБ | Активное кровотечение из язвы. Геморрагический шок. |
Этиология и патогенез
Причины возникновения язвенной болезни разнообразны и до конца не выяснены, главное значение в этом процессе имеет повреждение защитного барьера слизистой оболочки желудка, а также нарушение регуляции кислотопродуцирующей, кислотонейтрализующей эвакуаторной функции желудка и двенадцатиперстной кишки, генетический, бактериальный и другие факторы. В подавляющем большинстве случаев причина возникновения язв двенадцатиперстной кишки - повышенная кислая желудочная секреция.
а). Социальные факторы:
- Курение - увеличивает риск развития заболевания и снижает вероятность заживления пептических язв. Возможно, никотин подавляет секрецию бикарбоната поджелудочной железой, что вызывает снижение рН в двенадцатиперстной кишки, ускорение опорожнения желудка, гиперсекрецию пепсиногена, а также рефлюкс в желудок вследствие снижения тонуса сфинктера привратника.
- Алкоголь - непосредственно раздражает слизистую оболочку и стимулирует желудочную секрецию.
б). Физиологические факторы:
- Желудочная кислотность имеет существенное значение в патогенезе язвы; однако, у большинства больных находят нормо- или гипоацидность, связанные с увеличением диффузии ионов водорода (Н+) в стенку желудка. При язве двенадцатиперстной кишки базальная или стимулированная секреция, как правило, не отличается повышенной кислотностью.
- Гастрин. При дуоденальной язве уровень гастрина крови натощак в пределах нормы и возрастает после приема пищи. У больных язвой желудка уровень гастрина повышен как натощак, так и после еды.
- Рефлюкс желчи в желудке имеет важное значение в снижении защитного барьера слизистой оболочки. Повреждение защитного барьера позволяет кислому желудочному содержимому вступать в контакт с раздраженной слизистой оболочкой и повреждать ее.
в). Генетические факторы:
- у ближайших родственников риск возникновения заболевания выше 10 раз;
- у лиц с группой крови 0(1) вероятность развития язвенной болезни двенадцатиперстной кишки выше на 30 — 40%.
г). Инфекция:
- Обнаружена этиологическая роль Helicobacter pylori в развитии рецидивирующих язв желудка и двенадцатиперстной кишки. Грамотрицательный спиралевидный микроорганизм выделяют у 90% больных язвенной болезнью двенадцатиперстной кишки или антральным гастритом типа В и у 60 - 70% страдающих язвенной болезнью желудка. Не11соЬос1ег ру1оп поражает эпителий желудка. Возбудитель опсонизирует секреторный JgА сывороточные Jg, действует как «разрушитель барьера», способствуя обратной диффузии кислоты и развитию язвенного дефекта стенки желудка.
д). Сопутствующие заболевания:
- Семейный полиэндокринный аденоматоз I типа (СПЭА I) часто сопровождается развитием гастрин-секретирующих опухолей.
- Антральный атрофический гастрит сочетается с высокой частотой язв желудка, может возникнуть в результате заброса желчи через привратник.
- Ревматоидный астрит повышает риск возникновения симптоматических язв желудка, что объясняют ульцерогенным эффектом нестероидных противоспалительных средств.
- Хроническая обструктивная болезнь легких часто диагностируется у больных с; язвой желудка.
- Цирроз печени и хроническая почечная недостаточность нередко осложняются язвами двенадцатиперстной кишки. е). Психосоматические факторы - постоянная внутренняя напряженность и тип личности. Схема развития стрессовых язв: стресс - дегрануляция тучных клеток с освобождением вазоактивных веществ - переполнение кровью сосудистой сети слизистой к кислотно-пептическому перевариванию изъязвление слизистой.
ж). Некоторые препараты могут нарушать целостность слизистой оболочки желудка: этиловый спирт, индометацин и салицилаты. Наиболее распространенной причиной, приводящей к появлению язв желудка, является курение в сочетании с приемом салицилатов. Язвы развиваются примерно у 30% больных артритами, принимающих большие дозы аспирина. Аналогичный эффект наблюдают и у других антипрогтаглиндиновых нестероидных противоспалительных средств.
Основными факторами в развитии язвенной болезни являются:
1. расстройства регулируемых механизмов - нервных и гормональных;
2. местные нарушения пищеварения и изменения структуры слизистой оболочки желудка и двенадцатиперстной кишки;
3. конституция и наследственность;
4. условия внешней среды.
Таким образом, язвенная болезнь - полиэтиологическое заболевание, имеющее сложный генез, существует ряд местных и общих предрасполагающих и производящих взаимосвязанных факторов. Среди них наибольшее значение имеют расстройства нервной регуляции и гормональных механизмов, изменение трофики и васкуляризации стенок желудка и двенадцатиперстной кишки, погрешности в диете (острые приправы, копчености, алкоголь), курение, наследственная предрасположенность, нарушение иммунного статуса, прием лекарственных препаратов и гормонов без надлежащего контроля.
Клиника
Характер жалоб позволяет судить локализации язвенного процесса в том или ином отделе или двенадцатиперстной кишки. Основными жалобами оных являются боли, изжога, рвота, тошнота, отрыжка, черный стул.
Боли - это главная жалоба больных язвенной болезни, и основным диагностическим признаком наблюдается у 92% больных боли бывают различной интенсивности (тупые, режущие, жгучие) и локализуются в эпигастральной области, в правом и левом подреберье, при язве в двенадцатиперстной кишки боли больше справа. Для язвенных болезней характерно периодичность, сезонность и ритмичность.
Различают:
ранние боли - в течение 1 часа после еды, характерна для язвы желудка;
поздние спустя 1,5-4 часа после приема ночные пищи, характерна для язвы голодные двенадцатиперстной кишки.
Боли обусловлены моторными нарушениями, гиперсекрецией желудочного сока и воспалительными изменениями слизистой двенадцатиперстной кишки. Боли усиливаются при приеме острой плохо обработанной пищи. Иррадиация болей зависит от локализации язвы и наличия осложнений язвенного процесса.
Изжога довольно частый и ранний признак язвенной болезни, обусловлен нарушением секреторной и моторной деятельности желудка, наблюдается у 49,5% больных.
Рвота часто возникает на высоте язвенных болей и может быть ранней и поздней, обусловлено раздражением воспаленной слизистой оболочки желудка желудочным соком и имеет рефлекторный характер. Часто рвота приносит заметное облегчение, хотя и временное. При осложнении язвенной болезни кровотечением является рвота «кофейной гущей».
Рвота встречается у 64% больных.
Тогинота встречается у 47,5% больных и обычно предшествует рвоте.
Отрыжка бывает кислой, пустой и пищей встречается у 24% больных.
Стул язва двенадцатиперстной кишки приводит к запорам, испражнение нередко напоминают овечий кал («горошками»), иногда темно-черного цвета, что обусловлено кровоточивостью язвы. При язве желудка запоры отсутствуют.
Язвы двенадцатиперстной кишки в 85% случаев располагаются в луковице на расстоянии 2см от привратника, 10% - 5см, 5% - более 5см от привратника. Внелуковичные язвы встречаются в 5 20% случаев.
2. Дифференциальная диагностика
| № | Признаки | ЯБ л ДПК, осложненная кровотечениями | Острые кровотечения при опухолях и полипозах пищ.тракта | Геморрагический гастрит | Синдром Меллори- Вейса | Кровотечения из расширенных вен пищевода |
| 1 | Характер боли | Резкая, кинжальная боль | Слабые, тупые боли | Слабые боли | Ноющие боли | Боль при проглатывании |
| 2 | Локализация боли | В эпигастрии, боль быстро становится разлитой | Локализованная боль | В правой половине эпигастральной области | Гастроэзофагеальный переход | Боль за грудиной во время еды |
| 3 | Иррадиация боли | Обычно нет | Иррадиирует | В подложечной области | Обычно нет | В эпигастральной области |
| 4 | Длительность болевого приступа | Боль исчезает в начале кровотечения | постоянные | Не постоянные | Не постоянные | Постоянные |
| 5 | Рвота с кровью | Может не быть | Цвет крови алая ++ | Изредко | Многократная, упорная | Цвет крови темно вишневая + |
| 6 | Изжога | + | +++ | ++ | + | |
| 7 | Кашель | отсутствует | отсутствует | отсутствует | Астматическое состояние | Сухой кашель |
| 8 | Тошнота | ++ | ++ | Обычно нет | + | + |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 9 | Нарушение аппетита | Аппетит повышен | Полная потеря аппетита | Аппетит сохранен | Аппетит снижен | Из-за болезненности при проглатывании аппетит снижен |
| 10 | Запах изо рта | Обычно нет | Неприятный вкус во рту | + | Обычно нет | +++ |
| 11 | Сухость во рту | ++ | - | + | Обычно нет | - |
| 12 | Потеря сознания | ++ | + | Обычно нет | +++ | |
| 13 | Тенезмы дегтеобразный стул | +++ | Кровь с примесью слизи и гноя | + | ++ | + |
| 14 | АД | снижено | норма | норма | Повышено | |
| 15 | Шок | Характерен для ранней стадии заболевания | Обычно не характерно | Не характерен | характерен | Быстрое развитие шока |
| 16 | Поза больного | На спине, больной не подвижен | На спине, больной беспокоен | На спине, больной внешне спокоен | Поза эмбриона | На спине, больной беспокоен |
| 17 | Изменение в периферической крови | Уменьшение НВ, Эr, увеличение количества ретикулоцитов | Гипертромбоцитоз в моче, высокое содержание 5-гидрооксииндолуксусной кислоты | Отсутствие или снижение содержимого, свободной НСL | ||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 |
| 18 | Обзорная рентгенография брюшной полости | Свободный газ в брюшной полости (у 70%) симптомы непроходимости кишечника | Дефект наполнения. Местами могут сохраняться неизмененные складки слизистой оболочки | Гиперемия, отечность, эрозии слизистой оболочки | Разрыв слизистой оболочки желудка в области кардии | Сужение пищевода наличие изъявления. Синюшные расширенные варикозные узлы |
2.1 Диагностика язвенной болезни луковицы ДПК осложненная кровотечениями
При поступлении больного:
1. Анализы крови и мочи
2. Уропепсин в моче
3. ОЦК
4. Гематокрит
5. Протромбиновый индекс
6. Резус-фактор
7. ЭКГ
8. ФГДС
9. УЗИ
Объективные методы исследования:
1. Рентгенологическое исследование органов грудной клетки, пищевода, желудка.
2. Ангиография (по Сельдингеру) селективная, суперселективная.
При продолжающемся кровотечении:
Радионуклеидное исследование, введение в кровь сывороточного альбумина
Степень тяжести кровотечения (Горбашко А.И., 1982)
| Показатели кровопотери | Степень кровопотери | ||
| легкая | средняя | тяжелая | |
| Количество эритроцитов (n*10/л) | >3,5*10/л | 3,5*10/л-2,5*10/л | <2,5*10/л |
| Гемоглобин г/л | >100 | 83-100 | <83 |
| Пульс, уд/мин | До 80 | 80-100 | Более 100 |
| АД систолическое (мм.рт.ст.) | 110 | 100-90 | Менее 90 |
| Гематокрит | Более 0,30 | 0,25-0,30 | Менее 0,25 |
| Гематокритное число, % | >30 | 25-30 | <25 |
| Дефицит ГО, % от должного | До 20% | 20-30% | 30% и более |
Важное значение для установки правильного диагноза Я Б л ДПК являются методы исследования: рентгенологическое, эндоскопическое, а остальные методы исследования имеют меньшее значение и часто выполняются лишь по специальным показаниям.
Рентгенологические признаки Я Б л ДПК позволяют выявить:
1. Характер и степень функциональных расстройств, морфологические изменения в ДПК, их динамику в процессе лечения.
2. Установка точной ее локализации, особенности течения и различные осложнения. ДПК из-за различных отклонений в положении исследуют в прямой, косой и боковой проекциях.
- Морфологические выявления:
1. симптом'' ниши'' (симптом Гаудека); воспалительный вал, конвергенция складок слизистой оболочки, рубцовая деформация стенки ДПК.
2. конвергенция складок слизистой оболочки ДПК
-Функциональные выявления:
1. нарушение тонуса, секреторной и моторноэвакуаторной функции.
2. изменения рельефа слизистой оболочки
3. наличие гастродуоденита
4. локальные болезненные точки
Фиброгастродуоденоскопия.
В ее задачи входит:
1. обнаружение источника кровотечения, уточнение диагноза
2. местная остановка кровотечения
3. профилактика рецидива кровотечения
Эндоскопия помогает установить источник кровотечения и его локализацию в 95-98% случаев. Биопсия, местное лечение язвенного дефекта.
Радионуклеидное исследование позволяет выявить:
· всасывательную и экскреторную функцию желудка.
Лечение больных с Я Б л ДПК, осложненной кровотечениями:
А.Консервативное 1. препараты из группы блокаторов Н2- рецепторов гистамина и ингибиторов протонной помпы (квамател, фамотидин.) и т..д. Вводят парентерально в дозе 40-80 мг 3-4 раза в сутки внутривенно капелъно на протяжении 3-4 дней с последующим переходом на прием внутрь в дозе 40 мг в сутки, для профилактики рецидива кровотечения. Для предотвращения развития эрозивно-язвенных поражений слизистой оболочки желудочно-кишечного тракта получают по 60 мг препарата парентерально в течении 1 сут. перед операцией и 40 мг в течении 2 сут. после нее. Повторная эндоскопия проводится через 3-7 дней. Препараты из группы Н2-блокаторов предотвращают лизирование тромба, создают благоприятный фон для заживления язвы и, таким образом, уменьшают вероятность повторных кровотечений. Механизм протективного действия применяемых препаратов заключается в предотвращении "пикового" выброса соляной кислоты, что может стать разрешающим фактором в развитии эрозивно-язвенных поражений желудка, представляющих угрозу кровотечения.
В. Хирургическое лечение
Если нет повышенного риска:
а. Селективная проксимальная ваготомия + пилоропластика и прошивание кровоточащего сосуда.
б. Стволовая ваготомия + пилоропластика + прошивание кровоточащего сосуда
в. Стволовая ваготомия + Билърот-1
При повышенном риске:
а. Стволовая ваготомия + пилоропластика + прошивание кровоточащего сосуда
б. Стволовая ваготомия + Бильрот -1
1. Ушивание язвы:
Ушивание дефекта производится практически при всех видах оперативных вмешательств, если это возможно технически. Обычно используется двухрядный шов. При размозжении стенки ДПК необходимо иссечь края дефекта. Ушивание производится в поперечном направлении. Для профилактики развития несостоятельности швов проводят декомпрессию ДПК путем интубации ее просвета с помощью зонда, введенного трансназально. В качестве метода декомпрессии, а также при деформациях и стенозировании просвета кишки, возникших вследствие вшивания дефекта, предлагается наложение гастроэнтероанастомоза. Чтобы укрепить линию швов на стенке ДПК, подшивают прядь сальника, петлю тонкой кишки, лоскут брюшины, консервированную твердую мозговую оболочку или серозно-мышечный лоскут из тонкой кишки, используют защиту синтетическим материалом, шовно-клеевой метод.
2. Пилоропластика по Джадду-Танаку
Метод используют при расположении перфоративной язвы на передней стенке луковицы ДПК и угрозе развития стеноза, после простого вшивания Этапы операции:
1. Иссечение язвы передней стенки ДПК овальным разрезом
2. Вшивание образовавшейся раны двумя рядами швов в поперечном направлении
3. Проведение в подслизистой основе желудка пряди большого сальника на сосудистой ножке к месту швов слизистой оболочки. Пластические свойства большого сальника помогают надежному заживлению язвы без последующего рецидива.
3. Стволовая ваготомия
Цель: снижение выработки хлористоводородной кислоты в желудке.
Этапы операции:
Укладка больного с валиком под Тп Х - ТН XI (нижний край валика на уровне мечевидного отростка грудины. Доступ - широкая верхняя срединная лапаротомия с обходом лупка слева (разрез начинается над мечевидным отростком). Коррекция доступа, крючками Сигала. Левую долю печени мобилизуют пересечением левой треугольной и венечной связок и отводят вправо. Брюшину, покрывающую пищевод, рассекают, в поперечном направлении (обязательно введение в желудок толстого зонда). Пищевод аккуратно отделяют от ножек диафрагмы пальцем и обходят его со всех сторон. Оба блуждающих ствола по очереди захватывают пальнем и пересекают ножницами. Можно пересечь и перевязать, потому что каждый ствол тонкий, кровотечения обычно не бывает. Для облегчения манипуляций на пищеводе его берут на держалку (резиновый мочевой катетер) и потягивают в ту или иную сторону в зависимости от того, какую стенку необходимо осмотреть. Проводят питательный гемостаз (с помощью диатермокоагуляции). Завершают операцию эзофагофундорафией, дно желудка подшивают к левой стенке пищевода четырьмя-пятью узловыми швами - этим восстанавливают угол с целым профилактики недостаточности клапанной функции кардиалллю и части и рефлюкс-эзофагита.
4. Резекция желудка по Бильрот-1 Основным преимуществом данной методики резекции желудка является ее бесспорная физиологичность.
Этапы операции:
1. положение больного на спине с валиком под нижними ребрами. Доступ - верхняя срединная лапаротомия с обходом пупка слева.
2. если ДПК длинная и подвижная, можно приступать к пересечению желудка
3. если задняя стенка привратника расположена очень близко к поджелудочной железе или даже лежит забрюшинно, следует ее дополнительно мобилизовать.
4. аккуратно пересечь и перевязать между зажимами тонкими лигатурами тонкие сосудики, которые отходят от гастродуоденалъной артерии к двенадцатиперстной кишке.
5. мобилизация задней стенки ДПК
6. удаление препарата начинают с пересечение ДПК ниже привратника между двумя зажимами Пайра
7. по линии намеченной резекции желудка на малую и большую кривизну накладывают швы-держалки, при этом со стороны малой кривизны нить завязывают, а с противоположной - оставляют свободной, обе держалки берут на зажимы - москиты.
8. дистальные линии резекции накладывают на обе кривизны зажимы, растягивают желудок перпендикулярно большой кривизне накладывают малый зажим Пайра.
9. со стороны малой кривизны по линии резекции накладывают сшивающий аппарат.
10. на удаляемую часть дистальные линии резекции накладывают большой зажим Пайра, после чего скальпелем пересекают желудок по стенке сшивающего аппарата и малого зажима Пайра.
11. линию резекции протирают сухим тампоном и обрабатывают спиртовой настойкой йода.
12. сшивающий аппарат удаляют и линию скрепочного шва коагулируют.
13. скрепочный шов перитонируют серозно-мышечными швами и приступают к формированию гастродуоденоанастомоза. Расстояние между швами 0,5 см и на 1,0см от линии вскрытия просвета ДПК.
14. культю желудка подводят к ДПК и нити по очереди завязывают. Крайние нити берут на зажимы и используют как держалки, остальные срезают.
3. Клинический материал и методы исследования
3.1 Характеристика клинического материала
Представленная работа основана на анализе результатов хирургического лечения 103 больных с кровоточащей язвой луковицы двенадцатиперстной кишки, находившихся на лечении в хирургических отделениях городской клинической больницы № 1 г. Якутска и Республиканском центре экстренной медицинской помощи за период с 1999 по 2003 гг.
Среди обследованных было 89 мужчин и 14 женщины, что составило соотношение по полу 6:1.
Таблица 1. Заболеваемость язвенной болезнью желудка осложненной желудочным кровотечением в Республике Саха (Якутия) за период 1999-2003 года
| Дата | всего | % |
| 1999 | 16 | 15,5 |
| 2000 | 34 | 33,0 |
| 2001 | 20 | 19,0 |
| 2002 | 18 | 17,5 |
| 2003 | 15 | 14,6 |
| Итого: | 103 | 100% |
Таблица 2. Соотношение больных по половому признаку
| ПОЛ | АБС.ЧИСЛО | % |
| Мужской | 89 | 86,4 |
| Женский | 14 | 13,6 |
| Итого | 103 | 100 |
За 1999-2003 гг. мужской пол страдает кровоточащей язвой луковицы двенадцатиперстной кишки чаще (86,4%), чем женский пол (13,6%).
Диаграмма 1. Процентное соотношение больных по половому признаку.
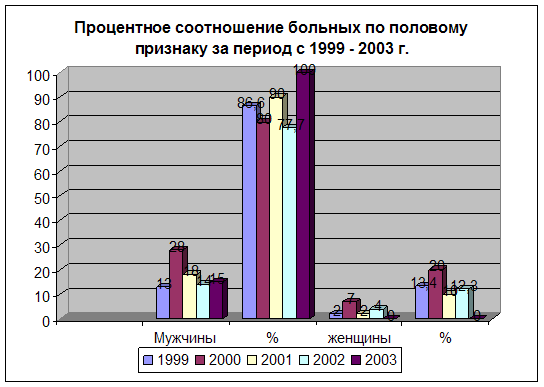
Диаграмма 2. Процентное соотношение больных по возрастному признаку.
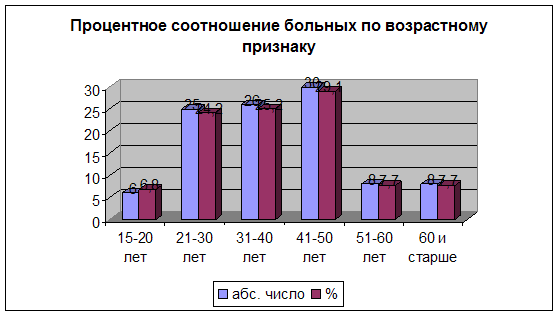
Из диаграммы - 2 видно, что в период обследования преобладали лица возрастных групп 41-50 лет (28,2%) и 31-40 лет (24,3%), при этом больных до 40 лет было 52,4%. Более половины больных до 50 лет, из них 29 человек (28,2%) до 30 лет.
Диаграмма 3. Распределение больных по национальному признаку.
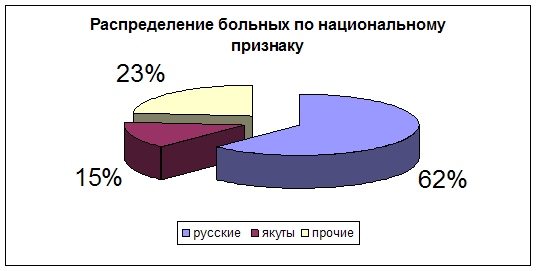
Следует отметить, что наибольший процент больных с кровоточащей язвой луковицы двенадцатиперстной кишки составило русское население - 62%, в большей части у пришлого населения. Согласно мнению исследователей, у русских чаще встречается локализация язвенного процесса в желудке и двенадцатиперстной кишки в равных соотношениях. У больных якутской национальности желудочная локализация процесса в 2 раза превышала дуоденальную.
Таблица 3 Распределение больных по трудовой деятельности.
| Виды | Абсолютное число | % |
| Тяжелый физ.труд | 41,2 | 40,0 |
| Автоводители | 20,6 | 20,0 |
| Интеллект.труд | 10,2 | 10,0 |
| Пенсионеры | 12,0 | 11,6 |
| Неработающие | 19,0 | 18,4 |
| Всего: | 103 | 100% |
Наиболее значительную часть составили представители тяжелого физического труда (40 %), автоводители (20%), представители интеллектуального труда (10%), пенсионеры (11,6%) и неработающие (18,4%).
Анализ сезонности обострений КЯлДПК в условиях Севера.
Тщательный анализ сезонности обострений язвенной болезни позволил отметить, присущую этому заболеванию в условиях Севера, значительную частоту непрерывно рецидивирующего течения. Наряду с этим выявлены периоды с максимальным риском обострений болезни. Так, наибольшее количество обострений было констатировано в марте, апреле и июне, а также после небольшого периода относительного благополучия — в августе и ноябре.
Диаграмма 3. Сезонность обострения язвенной болезни.
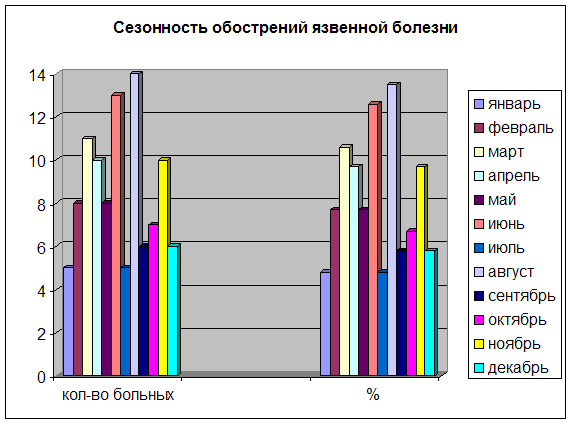
Среди факторов/провоцирующих кровотечение язвы, могут быть выделены нарушение режима питания - (29,9%), (например, систематическое употребление острой и грубой пищи, торопливая еда и еда в сухомятку), стрессовые ситуации - (25,9%),(например, психоэмоциональные перегрузки, недостаточный отдых и сон), физическое перенапряжение, курение и злоупотребление алкоголем, крепким кофе, и их сочетание (16%). Вне связи с видимыми внешними факторами рецидивы болезни имели место в 26,6% случаев.
Наследственная отягощенность была констатирована у 17,0% больных. Среди находившихся под наблюдением больных преобладали лица, имеющие (О) 1 группу крови (47,8%).
Выявлена значительная частота гастрита, сопутствующего язвенной болезни двенадцатиперстной кишки. Согласно данным эндоскопии, поверхностный гастрит был отмечен у 64,4% больных, атрофический процесс - у 30,5% больных, нормальная слизистая желудка - у 5,1% больных.
Уровень заболеваемости КЯЛДПК по различным регионам Республики Саха (Якутия) распределился следующим образом:
Таблица 4 Заболеваемость ЯБлДПК по регионам Республики Саха (Якутия).
| Улусы | Абсолютное число | % |
| Якутск | 84 | 81,5 |
| Марха | 2 | 1,94 |
| Жатай | 4 | 3,8 |
| Хатассы | 1 | 0,97 |
| У-Майский | 1 | 0,97 |
| Чурапчинский | 1 | 0,97 |
| Мирный | 1 | 0,97 |
| Табага | 2 | 1,94 |
| Кангалассы | 2 | 1,94 |
| Алдан | 1 | 0,97 |
| Хандыга | 1 | 0,97 |
| Нерюнгри | 1 | 0,97 |
| Маган | 2 | 1,94 |
Здесь приведены данные по территориям высокого риска. Самый высокий уровень заболеваемости встречается в городе Якутске - 81,5%, а в других улусах и городах встречается меньше.
2.2 Диагностика и методы исследования
Диагностика гастродуоденальных кровотечений должна ответить на три основных вопроса: что послужило источником кровотечения; продолжается ли кровотечение и каковы его темпы; какова тяжесть перенесенного кровотечения.
Характеристика клинических проявлений
Клинические проявления острых, особенно массивных, гастродуоденальных кровотечений достаточно ярки и складываются из общих симптомов, характерных для кровопотери (резкая слабость, головокружение, потеря сознания), и проявлений, характерных для кровотечения в просвет желудочно-кишечного тракта (рвота свежей или видоизмененной кровью, мелена или гематохезия).
Таблица 5 Клиническая симптоматика у больных с КЯлДПК.
| Симптомы | Абсолютное число | % |
| Боли в эпигастрии | 55,0 | 53,4 |
| Общая слабость | 74,0 | 71,8 |
| Тошнота | 50,0 | 48,5 |
| Рвота кофейной гущей | 54,0 | 52,4 |
| Черный стул | 61,0 | 59,2 |
| Головокружение | 42,0 | 40,7 |
| Потеря сознания | 5,0 | 4,8 |
| Всего больных: | 103 | 100% |
Анализ частоты наиболее типичных симптомов кровоточащей язвы луковицы двенадцатиперстной кишки в условиях Якутии позволяет отметить, что ведущее место в клинических проявлениях болезни занимали триада симптомов:
1. Язвенный анамнез;
2. Черный стул (мелена);
3. Рвота кофейной гущей.
Другие проявления болезни: общая слабость-71,8%; головокружение-40,7%; потеря сознания-4,8% и тошнота-48,5%.
Таким образом, выявление кровоточащей язвы луковицы двенадцатиперстной кишки складывается из общих проявлений кровопотери организма и симптомов внутреннего кровотечения, которые являются важным диагностическим критериями заболевания.
Лабораторные и инструментальные методы исследования
Данные лабораторного обследования позволяют судить о степени тяжести кровотечения и вызванные ими нарушения (исследования гемоглобина, гематокрита, объема циркулирующей крови, гемокоагуляции, биохимических показателей).
Таблица 6. Степень кровопотери у больных при поступлении
| Степень кровопотери | Количество больных |
| легкая | 27 |
| средняя | 54 |
| тяжелая | 22 |
| Всего | 103 |
Эндоскопическое обследование, безусловно, является ведущим методом диагностики, проведено всем 103 (100%) больным при поступлении для уточнения диагноза. Исследование проводилось эндоскопической аппаратурой фирмы «Оlimpus» (Япония) при поступлении больного в экстренном порядке. При осмотре обращали внимание на характер содержимого желудка, состояние слизистой оболочки различных отделов, локализацию и размер язвы, наличие патологии в области привратника, косвенные признаки дуоденального или кишечного стаза, а также брали биопсию со слизистой желудка и ДПК для исследования на наличие Helicobacter pylori. Источником кровотечения во всех случаях была дуоденальная язва, признаки продолжающегося кровотечения были выявлены у 20,8% больных, остановившееся самостоятельно или под влиянием предпринятых консервативных мероприятий кровотечение у 78,2% больных.
Рентгенологическое исследование верхних отделов пищеварительного тракта как метод экстренной диагностики отошел на второй план, в основном применялось после остановки кровотечения как метод дополнительной диагностики состояния рентгеноанатомии и моторно-эвакуаторной функции желудочно-кишечного тракта. Проведено 15 больным.
Селективная ангиография имеет достаточно ограниченное применение, в ситуациях, когда диагноз не удается установить другими методами. В наших исследованиях не проводилось.
4. Результаты лечения больных с кровоточащей язвой луковицы двенадцатиперстной кишки
4.1 Консервативное лечение
Все больные с кровоточащей язвой луковицы двенадцатиперстной кишки госпитализированы в отделение реанимации, где проводилось дальнейшее обследование и лечение. Лечебные мероприятия включали желудочную гипотермию, промывание желудка ледяной водой, зондирование желудка для контроля, бинтование ног (аутотрансфузия), инфузионная терапия: кристаллоиды, декстраны, аминокапроновая кислота 5%-200 мл, дицинон 2 мл в/в, викасол 1% 3 мл в/м, кальция хлорид 10% 10 мл в/в, переливание крови и ее компонентов, сердечные гликозиды.
Обязательным являлось применение высокоэффективных лекарственных средств – блокаторов протонной помпы и Н2 - гитаминорецепторов (квамател, омез) снижающих желудочную секрецию и заменяющую проведение дуоденотомии. Учитывая концепцию обязательного применения блокаторов, с момента поступления и сразу после операции назначили следующие схемы лечения:
схема №1 - квамател 40 мг в/ в капельно 2 раза в день, клацид 500 мг 2 раза в день, метронидазол 500 мг 2 раза в день;
схема - квамател 40 мг в/ в капельно 2 раза в день, Де - нол 120 мг 4 раза в день с едой, тетрациклина гидрохлорид 500 мг 4 раза в день, метронидазол 500 мг 2 раза в день.
Применение препаратов блокаторов Н 2 - рецепторов гистамина угнетает выработку соляной кислоты, повышая одновременно иммуностойкость слизистой оболочки двенадцатиперстной кишки (М.Д. Машковский, 1997, 1998; В.А. Орлов, 1996; П.Я. Григорьев, 2002).
В послеоперационном периоде назначалось противоязвенное лечение: схема №1 - квамател 40 мг в/ в капельно 2 раза в день, клацид 500 мг 2 раза в день, метронидазол 500 мг 2 раза в день; схема №2 - квамател 40 мг в/ в капельно 2 раза в день, Де-нол 12о мг 4 раза в день.
4.2 Лечебная эндоскопия
Методы лечебной эндоскопии использованы у 79 (76,7%) больных с целью временной а ряде случаев окончательной остановки кровотечения. Применялись методы моноактивной диатермокоагуляции, инъекции абсолютного этанола, орошение язвы гемостатическими растворами. Из 79 больных добиться окончательного гемостаза удалось 61 больному, у 18 больных достигнут временный гемостаз, которые в последствии связи с высоким риском рецидива кровотечения оперированы. Непосредственная эффективность лечебной эндоскопии при продолжающемся кровотечении из язвы луковицы ДПК составила 77,2%.
4.3 Хирургическое лечение
Показания к неотложным оперативным вмешательствам диктовались невозможностью достичь надежного гемостаза с помощью нехирургических методов. Экстренно оперированы в первые часы с момента поступления 13 (35,1%) больных с профузным продолжающимся кровотечением. В срочном порядке оперированы 24 (64,9%) больных у которых остановка кровотечения консервативным способом была недостаточно надежной и имелись указания на высокий риск рецидива кровотечения, больным этой группы хирургическое лечение проводили в течение 12 – 72 часов от момента поступления времени, необходимого для подготовки больного к операции.
Таблица 6. Количество больных с КЯлДПК оперированных по абсолютным показаниям.
| Возраст |
Года ;ло опериро 'ванных |
||||
| 1999г. | 2000г. | 2001г. | 2002г. | 2003г. | |
| 15-30 | 1 | 1 | 0 | 0 | 5 |
| 31-40 | 1 | 2 | 0 | 1 | 3 |
| 41-50 | 2 | 5 | 3 | 3 | 3 |
| 51 -и более | 1 | 3 | 2 | 1 | 0 |
| всего: | 5 | 11 | 5 | 5 | 11 |
Выбор метода операции и решение о возможности выполнения неотложного оперативного вмешательства, прежде всего, зависели от тяжести состояния больного, степени операционно-анестезиологического риска и локализации и характера кровоточащей язвы.
В нашей клинике применялись методы оперативного вмешательства: пилоропластика по Джадду-Танаку - у 16 (43,2%); вшивание язвы - у 9 (24,3%) и резекция желудка по Бильрот-11 - у 12 (32,4%).
Диаграмма 4.
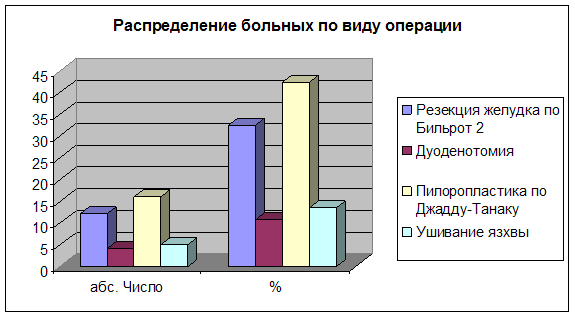
Дуоденотомия, вшивание язвы. За период с 1999 по 2003 гг. в нашей клинике операция вшивания кровоточащей язвы луковицы двенадцатиперстной кишки проведено 9 (24,3%) больным. в возрасте от 37 - 65 лет. Повторные рецидивы кровотечения в ближайшем послеоперационном периоде отмечены у 2 больных, по поводу которых проводились повторные оперативные вмешательства в объеме резекции желудка по Бильрот – II, в дальнейшем послеоперационном периоде при нарастании сердечнососудистой недостаточности больные умерли.
Пилоропластика по Джадду-Танаку. Пилоропластику по Джадду-Танаку применили у 16 (43,2%) больных. Большинство составили мужчины –15, женщин – 1. В возрасте от 37 до 72 года. Данный метод операции являлся методом выбора хирургического вмешательства и проводилась больным с крайне высоким операционно-анестезиологическим риском, когда расширение объема операции угрожал жизни пациента.
Наблюдение: Больной М., 37 лет, русский, житель п. Хатассы, поступил экстренно в хирургическое отделение 30 августа 2002 года с жалобами на тошноту, рвоту с примесью крови, слабость, головокружение, стул черного цвета. Из анамнеза известно: считает себя больным с 28 августа, когда появились боли в области эпигастрии, в 29 августа появились рвота с кровью, в 30 августа - стул черного цвета с примесью крови. При поступлении состояние было тяжелое. Сделана ФГДС от 29 августа.
Заключение: Хроническая язва двенадцати перстни кишки с признаками состоявшиеся кровотечение. Неустойчивый гемостаз. Эрозивный эзофагит. Эрозивно-геморрагический гастрит. Эрозивно-язвенный дуоденит.
В луковице ДПК по задней стенке хроническая язва с размером 0,6*0,7 см в состоянии кровотечения.
Консервативное лечение: Спазмолитики, Н2-блокаторы, антибиотики. Объем инфузии 2100 мл. Операция через 6 суток от момента заболевания. Операция - Срединная лапаротомия. Ушивание язвы и пилоропластика по Джадду-Танаку.
Туалет. Дренирование брюшной полости. Послеоперационный период протекал гладко. Продолжены препараты ингибиторов протонного насоса и блокаторов Н2-гистаминовых рецепторов. Выписан 17 сентября 2002 года с выздоровлением на дальнейшее лечение и наблюдение у гастроэнтеролога.
Наблюдение: Больной Б. 36 лет, русский, житель города Якутска. Поступил 18 января с жалобами на кровянистые выделения из прямой кишки, слабость, головокружение. Из анамнеза известно, что считает себя больным с 17 января 2000 года, когда появились боли в области эпигастрии, стул с алой кровью, до 3-х раза в день, появилась слабость, головокружение. На ФГДС от 19 января
Заключение: хроническая язва луковицы двенадцатиперстной кишки вне обострения. Умеренная деформация луковицы двенадцатиперстной кишки с кровотечением.
Консервативное лечение: 1 .Спазмолитики; 2.Н 2-блокаторы; 3. Пенициллин. Объем инфузии 2000 мл. Операция через 4 суток от момента заболевания.
Операция - Лапаротомия. Дуоденотомия. Прошивание кровоточащей язвы. Пилоропластика по Джадду-Танака. Дренирование брюшной полости. Послеоперационный период протекал гладко. Выписан 4 февраля 2000 г. с выздоровлением. Резекция желудка но Бильрот - 11.
Во всех случаях кровотечения из язвы ДПК считалось правомочным выполнение резекции желудка, большинство операций произведены в срочном порядке. Резекция желудка по Бильрот –2 произведена у 12 больных, большинство мужского пола — 9 и 3 женщин. Возраст больных колебался в пределах 19-61 лет. В послеоперационном периоде умер 1 больной при нарастании полиорганной недостаточности.
Из общего числа больных с кровотечением из язвы луковицы ДПК оперированы в неотложном порядке 37 (35,9%) больных. Умерло в послеоперационном периоде 3 больных, послеоперационная летальность составила 8,1%. Среди умерших, все больные пожилого и старческого возраста, с исходным крайне тяжелым состоянием, обусловленным тяжелой степенью кровопотери и тяжелой сопутствующей патологией. Общая летальность у больных с язвенным кровотечением из луковицы ДПК составила 3,0%.
Таблица 7. Исход лечения кровоточащей язвы луковицы двенадцатиперстной
| Выздоровление | 35 | 34 % |
| Улучшение состояния | 60 | 59,0 % |
| Без перемен | 5 | 5,0 % |
| Летальность | 3 | 3,0 % |
Заключение
Из представленных анализов результата хирургического лечения 103 больных с кровоточащей язвой луковицы двенадцатиперстной кишки находившихся на лечение в хирургических отделениях городской клинической больницы № 1 г.Якутска и Республиканском центре экстренной медицины, можно сделать следующий вывод: мужской пол (86,4%) чаще страдает кровоточащей язвой луковицы двенадцатиперстной кишки, чем женский пол (13,6%), что составило соотношение по полу 6:1. Изменилась возрастная структура пациентов с кровотечением, чаще в трудоспособной возрастной категории от 41 - 50 лет, на стационарное лечение поступали жители городского населения, часто встречается у пришлого населения (85,4%), значительную часть составили представители тяжелого физического труда (40%), автоводители (20%). При анализе заболеваемости по годам отмечено снижение уровня заболеваемости, если в 2000 г. госпитализировано 34 больных, то в 2003 г. за медицинской помощью обратились 15 больных, что возможно связано с широким использованием на современном этапе ингибиторов протонной помпы и Н2-блокаторов.
Ведущее место в клинических проявлениях болезни занимали триада симптомов, как боли в области эпигастрии (53,4%), черный стул (59,2%), рвота кофейной гущей (52,4%). Эндоскопическое обследование, проведено всем 103 (100%) больным при поступлении для уточнения диагноза. Источником кровотечения во всех случаях была дуоденальная язва, признаки продолжающегося кровотечения были выявлены у 20,8% больных, остановившееся самостоятельно или под влиянием предпринятых консервативных мероприятий кровотечение у 78,2% больных. Данный метод явился основным методом отвечающим на два основных вопроса, определяющих источник кровотечения и продолжается ли кровотечение.
В последние годы чаще в клинике применяли наряду с гемостатической терапией и восполнением объема циркулирующей крови, консервативное лечение с блокатормами протонной помпы и Н2- гитаминорецепторами, в комбинации с эндоскопическими методами гемостаза. Данный метод позволил снизить уровень оперативных вмешательств, процент эффективности составила 77,2%.
Из методов операций применяли – дуоденотомию, вшивание язвы, пилоропластику по Джадду—Танаку и резекцию желудка. Выбор метода операции зависел в первую очередь от тяжести состояния больного, характера кровотечения. Осложнения, такие как рецидив кровотечения наблюдались у 2 больных после дуоденотомии и ушивания кровоточащей язвы и в 1 случае после резекции желудка больной умер при нарастании полиорганной недостаточности.
Таким образом, необходимо отметить, что главным требованием к операции при кровотечении является удаление самого язвенного субстрата, обеспечивающей окончательный гемостаз, при кровотечениях из хронической язвы ДПК методом выбора операции является резекция желудка, хотя при обстоятельствах связанных с крайне высоким риском радикального вмешательства допускается возможность иссечения язвы.
Из общего числа больных с кровотечением из язвы луковицы ДПК оперированы в неотложном порядке 37 (35,9%) больных послеоперационная летальность составила 8,1%, а общая летальность составила 3,0%.
В заключение можно сказать, что, несомненно, важную роль в успешном решении проблемы язвенных гастродуоденальных кровотечений имеют социально-экономические факторы, успешное лечение заболевания на ранних этапах его развития, профилактика осложнений. Основными направлениями в улучшении качества лечения являются разработка новых методов неоперативного гемостаза, совершенствование хирургической тактики на основе прогнозирования риска рецидива кровотечения, обеспечение адекватной интенсивной терапии и профилактики рецидива кровотечения на всех этапах лечения.
Выводы
1. Благодаря применению высокоэффективных противоязвенных препаратов (блокаторов протонной помпы и Н2-блокаторов) отмечается ежегодное снижение уровня госпитализации по поводу кровотечений из язвы луковицы двенадцатиперстной кишки.
2. Основным методом диагностики кровоточащей язвы луковицы ДПК на современном этапе является фиброгастродуоденоскопия, применяющаяся как с диагностической, так и с лечебной целью.
3. Абсолютным показанием к оперативному вмешательству при кровоточащей язве луковицы ДПК является профузное продолжающееся кровотечение, рецидив кровотечения в клинике и неэффективность консервативных методов у больных с массивным кровотечением.
4. Эффективность эндоскопического гемостаза в комбинации с блокаторами протонной помпы и Н2-блокаторами при кровоточащей язве луковицы ДПК составила 77,2%.
5. Широкое применение методов медикаментозного воздействия, эндоскопического гемостаза и оперативных вмешательств позволило улучшить результаты лечения, общая летальность больных кровоточащей язвой луковицы двенадцатиперстной кишки в период с 1999 —2003 годов составила 2,9%.
Рекомендации
1. Соблюдение гигиенических норм труда, быта и питания.
2. Воздержание от курения и систематического употребления алкоголя.
3. Отказ (по возможности) от приема лекарственных средств, повреждающих слизистую оболочку желудка (в частности, нестероидных противовоспалительных средств).
4. Больные должны находиться под диспансерный наблюдением с активным проведением курсов противорецидивного лечения при обострении язвенной болезни.
5. Обследование проводится при каждом обострении и в плановом порядке – 1 раз в год при язвенной болезни желудка и 1 раз в 2 года при язвенной болезни двенадцатиперстной кишки.
6. Минеральная вода мирнинская средней (4-6 г/л) и малой минерализации (2-4 г/л). В первые два дня по 50-60 мл 3 раза в день, в последующие 2-3 дня по 100 мл 3 раза в день, затем по 150-200 мл в день. Температура воды 36-40 С. Время приема и лечебная концентрация минеральной воды зависят от кислотообразующей функции слизистой желудка. Курс лечения соответствует 20-24 дням.
1). При пониженной секреции рекомендуется прием минеральной воды средней минерализации (4-6 г/л). Прием должен осуществляться за 15-30 минут до еды.
2). При повышенной секреции — минеральная вода малой минерализации (2-4 г/л) назначается за 1-1,5 часа до еды.
7. Витаминотерапия - витамин С, В1, В6.
Использованная литература
1. Бучиков П.Н. «Клиническая хирургия» Якутск-2001 г.
2. Буянов В.М., Нестеренко А.Ю. «Хирургия», издание II, Москва, медицина, 1933г.
3. Винокуров М.М; «Острый холецистит», Новосибирск-2002г.
4. Воробьева А.И. «Справочник практического врача». Том I, Москва, 2003г.
5. Черноусов А.Ф. «Хирургия язвенной болезни желудка и двенадцатиперстной кишки», Москва-1996г.
6. Гоголев Н.М. «Перфоративная язва двенадцатиперстной кишки: пути улучшения результатов хирургического лечения», Якутск-2002г.
7. Емельянов Э.А., Софронов С.Л. «Актуальные вопросы гастроэнтрологии в условиях севера», сборник научных трудов, Якутск-2000г.
8. Емельянов Э.А., Софронов С.Л. «Хронический гастрит и язвенная болезнь в условиях севера», учебное пособие по специальности-лечебное дело, Якутск-2000г.
9. Лопухов Ю.М., Савельев В.С. «Хирургия», Москва, медицина, 1997г.
10. Меймарк И.И. «Прободная язва желудка и двенадцатиперстной кишки», издание III, Барнаул, Алтайское книжное издательство, 1988г.
11. Пирогов Н.И. «Хирургия», научно-практический журнал-№3, 4, 5, Москва-2000г.
12. Пирогов Н.И. «Хирургия», научно-практический журнал-№10, Москва-2001г.
13. Пирогов Н.И. «Хирургия», научно-практический журнал-№3, 4, 11,Москва-2002г.
14. Стручков В.И., Стручков Ю.В. «Общая хирургия», Москва, Медицина, 1988г.
15. Шалимов А.А., Саенко В.Ф. «Хирургия желудка и двенадцатиперстной кишки», Киев, здоровье, 1972г.
16. Янсон М.Р. «Хирургия-73 операций», Минск-Хэлсон-1998г.
© 2009 База Рефератов