
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Дипломная работа: Лечебная физкультура при переломах голени
Дипломная работа: Лечебная физкультура при переломах голени
СОДЕРЖАНИЕ
Введение
Глава 1. Теоретическая характеристика структуры и повреждений голеностопного сустава
1.1 Строение и характеристика основных элементов голеностопного сустава
1.2 Характеристика травм и повреждений голеностопного сустава
Глава 2. Лечение переломов костей голеностопного сустава
2.1 Основная характеристика методов лечения переломов костей лодыжки и голени
2.2 Методы восстановления функций конечности
Глава 3. Роль и средства адаптивной физкультуры в лечении травм и повреждений голеностопного сустава
3.1 Характеристика адаптивно-физической реабилитации при переломах костей лодыжки голени
3.2 Сочетание безрецептурных методов при реабилитации переломов лодыжки голени
Глава 4. Организация, проведение и оценка исследования влияния адаптивно – физических нагрузок в лечении травм и повреждений голеностопного сустава
Выводы
Заключение
Список литературы
Приложение 1
Приложение 2
ВВЕДЕНИЕ
Травмы, нарушающие функции опорно-двигательного аппарата, подстерегают человека всю его жизнь на каждом шагу. Повреждения голеностопного сустава - наиболее частые среди всех травм конечностей. Наибольший процент травм голеностопного сустава происходит от неправильных приземлений при спрыгиваниях с высоких предметов, приземлениях на неровные поверхности, падениях. В этих случаях наиболее характерны вывихи и переломы. Могут наблюдаться и повреждения и заболевания мягких тканей этой области - икроножных мышц, ахиллова сухожилия, растяжения и воспаления связочного аппарата.
Практика показывает, что все пациенты с повреждением связочного аппарата, независимо от того являются ли они не осложненными или осложнёнными, а тем более, пациенты с переломами голеностопного сустава, нуждаются в реабилитации.
Основные принципы реабилитации после травмы голеностопного сустава сводятся к следующему: на первой стадии - покой и защита. Затем - восстановление гибкости и подвижности сустава без нагрузки на него. Использование более интенсивных упражнений, когда появляется возможность стоять на травмированной ноге. Постепенное возвращение к прежнему (до травмы) уровню активности, не прекращая упражнений.
Адаптивные физические нагрузки (лечебная физическая культура) при переломах лодыжки голени приобретает особую актуальность, так как при переломах голеностопного сустава ситуация усугубляется необходимостью длительной фиксации сустава в определённом положении, которая всегда ведёт к ослаблению и атрофии мышц. Это, конечно же, усложняет реабилитационный процесс и делает его более продолжительным. Иногда подобные травмы принимают хронический характер, а подчас больные становятся инвалидами.
Важна именно адаптационно физическая культура, и вот почему. Теория и методика адаптивной физической культуры, базируется на общей теории и методике физической культуры, являющейся по отношению к ней родовым понятием. В отличие от базовой дисциплины объект познания и преобразования в адаптивной физической культуре - не здоровые, а больные люди, в том числе и инвалиды, именно своей ориентацией на хронических больных и инвалидов адаптивная физическая культура и отличается от одного из разделов (видов) общей физической культуры, который называется «оздоровительно-реабилитационная, или лечебная физическая культура» или «двигательная реабилитация».
Крайне важно полностью завершить программу адаптивно - физических нагрузок при реабилитации, т.к. это значительно уменьшает шанс аналогичной травмы в будущем.
Таким образом актуальность изучения значения и роли адаптивно - физических нагрузок при реабилитации голеностопного сустава после Рразличных травм и повреждений не вызывает сомнений и является очевидной.
Целью дипломной работы является исследование основных направлений лечебной физической культуры при переломах лодыжки голени.
В соответствии с целью можно выделить следующие задачи дипломного исследования:
1. Исследовать структуру костей голеностопного сустава и их совместную деятельность для обеспечения двигательных функций.
2. Охарактеризовать травмы голеностопного сустава и особенно лодыжки голени, а также методы их лечения.
3. Рассмотреть роль адаптивной физкультуры в лечении травм и повреждений лодыжки голени, механизм действия физических упражнений, а также изучить задачи и методику адаптивной физкультуры при травмах и повреждениях лодыжки голени соответственно каждому периоду реабилитации
4. Провести исследование безрецептурных методов (в частности, массажа) при реабилитации переломов лодыжки голени.
Теоретическую базу данной работы составили различные труды (статьи, монографии, учебники и учебные пособия) различных авторов, таких как: Бахрах И.И., Грец Г.Н., Белая Н.А., Епифанов В.А., Попов С.Н., Юмашев Г.С., Юрьев В.П. и другие.
Гипотеза: адаптивно - физические нагрузки это необходимое условие того, что процесс реабилитации больных, получивших травму или повреждение лодыжки голени, будет доведен до завершения. Если это условие нарушается, то существенно повышается вероятность хронического исхода травмы и риск повторных повреждений сустава.
Объектом исследования: методы и средства физической реабилитации.
Предмет исследования: средства реабилитации с травмами лодыжки голени.
Методы исследования: анализ литературных источников, двигательные тесты, эксперимент, наблюдения, характеристика визуальной оценки ходьбы и измерение ее основных параметров на протяжении всего периода реабилитации.
ГЛАВА 1. Теоретическая характеристика структуры и повреждений голеностопного сустава
1.1 Строение и характеристика основных элементов голеностопного сустава
Голеностопный сустав представляет собой сложное анатомическое образование, состоящее из костной основы и связочного аппарата с проходящими вокруг него сосудами, нервами и сухожилиями. В функциональном отношении голеностопный сустав сочетает функции опоры и перемещения веса человека. Поэтому особенно большое значение для нормальной функции голеностопного сустава имеет прочность и целостность его суставного хряща, костных и связочных элементов и сохранение правильной нагрузки (12, с.132).
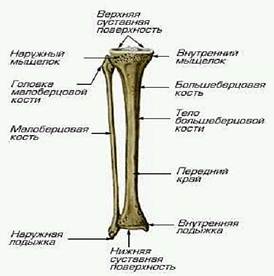
Рисунок 1 – Структура костей голени
Костную основу голеностопного сустава составляют дистальные концы большеберцовой и малоберцовой костей и блок таранной кости (рисунок 1). Дистальные концы берцовых костей образуют вилку — гнездо голеностопного сустава, куда входит блок таранной кости. В вилке голеностопного сустава различают наружную лодыжку, образующуюся из дистального конца малоборцовой кости, дистальную суставную поверхность большеберцовой кости и внутреннюю лодыжку, образующуюся из дисталыюго эпифиза большеберцовой кости.
Наружная лодыжка (tnalleolus lateralis) в 2 раза больше внутренней, имеет передний и задний края, наружную и внутреннюю поверхности. По заднему краю наружной лодыжки проходит бороздка, где расположены сухожилия короткой и длинной малоберцовых мышц (m. peroneus longus, m. peroneus brevis).
Наружная поверхность лодыжки шероховатая и служит местом прикрепления фасции и наружных боковых связок голеностопного сустава.
Внутренняя поверхность лодыжки имеет треугольную площадку, покрытую гиалиновым хрящом. Эта площадка вместе с наружной поверхностью блока таранной кости образует наружную боковую щель голеностопного сустава.
На наружной поверхности дистального эпифиза большеберцовой кости имеется углубление — малоберцовая вырезка (incisura fibularis), ограниченная двумя бугорками — передним и задним, которые образуются разделением и утолщением межкостного гребня болыпеберцовой кости. Величина этих бугорков, глубина и направление вырезки варьируют, но на обеих конечностях они выражены одинаково. Это необходимо учитывать при диагностике разрывов межберцового синдесмоза (13, с.99).
В малоберцовую вырезку большеберцовой кости частично входит наружная лодыжка, которая прочно удерживается связками, прикрепляющимися ко дну вырезки и ее переднему и заднему бугоркам. Это образование называется межберцовым синдесмозом [syndesmosis tibiofibularis]. Оно имеет большое значение для стабилизации и нормальной функции голеностопного сустава.
Дистальная суставная поверхность нижнего эпифиза большеберцовой кости (facies articularis inferior) образует арку, с внутренней стороны которой расположен отросток—внутренняя лодыжка. Передний и задний края нижней суставной поверхности болыпеберцовой кости имеют выпячивания. Destot, Tanton впервые описали их и назвали передней и задней лодыжкой.
Задний край дистального эпифиза болшеберцовой кости в 3 раза больше переднего и занимает значительную часть суставной поверхности. Суставная поверхность нижнего эпифиза большеберцовой кости суживается кзади. Посередине суставной поверхности дистального эпифиза большеберцовой кости проходит небольшой гребень, который делит ее на меньшую (медиальную) и большую (латеральную) части. Этот гребень соответствует бороздке на блоке таранной кости и при сгибании и разгибании определяет направление его движения.
Внутренняя лодыжка (malleolus medialis) состоит из двух бугорков — большого переднего и меньшего заднего, разделенных ямкой. Внутренняя, внесуставная поверхность внутренней лодыжки шероховата. К ней прикрепляются фасция и дельтовидная связка. Наружная суставная поверхность внутренней лодыжки покрыта гиалиновым хрящом и образует вместе с внутренней боковой поверхностью блока таранной кости внутреннюю боковую щель голеностопного сустава.
Наружная лодыжка образует с дистальным эпифизом большеберцовой кости угол 88—110°, внутренняя лодыжка - угол 105—120°. Ось внутренней лодыжки образует с осью голеностопного сустава угол в 30°.
Гистологическое исследование костной структуры вилки голеностопного сустава показывает (А. Е. Трофимов), что ход костных балок соответствует контурам вилки голеностопного сустава. Это значительно увеличивает ее прочность (11, с.213).
Таранная кость расположена между голенью и пяточной костью, кость состоит из тела, блока и шейки с головкой. Блок таранной кости соединяется с вилкой голеностопного сустава. Его верхняя поверхность выпуклая; по ее середине и сагиттальной плоскости проходит небольшая бороздка, которая соответствует гребню на дистальной суставной поверхности большеберцовой кости. Спереди блок таранной кости шире, чем сзади, и переходит в шейку с головкой, сзади — в задний отросток, разделенный на два бугорка бороздкой, где проходит сухожилие длинного сгибателя большого пальца. Наблюдаются вариации в размерах ширины голеностопного сустава, высоты блока таранной кости и ширины лодыжек.
Г. Л. Михайловым введено понятие индекса ширины голеностопного сустава, который определяется следующим соотношением: ширина голеностопного сустава х 100 / переднезадний размер (14, с.156).
Им также введено понятие индекса внутренней лодыжки, который определяется соотношением: ширина внутренней лодыжки х 100 / высота внутренней лодыжки.
И. С. Шидловский ввел понятие индекса блока таранной кости: ширина блока таранной кости х 100 / длина блока (15, с.134).
Имеется связь между шириной голеностопного сустава, высотой блока таранной кости и шириной лодыжек, т. е. между индексами ширины голеностопного сустава, блока таранной кости и ширины внутренней лодыжки. У людей с широким и коротким голеностопным суставом обычно бывают длинные и узкие лодыжки и высокий блок таранной кости; у людей с длинным и узким голеностопным суставом — широкие и короткие лодыжки и низкий блок таранной кости.
Подобная связь подтверждается определениями, произведенными в ЦИТО у больных с повреждениями голеностопного сустава. Большинство больных имели длинный и узкий голеностопный сустав, низкий и плоский блок таранной кости и короткие широкие внутренние лодыжки. У этих больных наблюдалась пронационная установка стопы с небольшим объемом движения в суставе. Такие больные подвержены более частым переломам. Это соответствует данным И. С. Шидловского, Г. А. Михайлова и др. (12, с.111).
Костные элементы, составляющие голеностопный сустав, прочно удерживаются друг с другом, посредством мощных связок, подразделяющихся на связки межберцового синдесмоза, связки наружной и внутренней боковых сторон голеностопного сустава.
Связки межберцового синдесмоза состоят из межкостной, передней нижней межберцовой, задней нижней межберцовой и поперечной.
Межкостная связка представляет собой короткие косые волокна и является продолжением межкостной мембраны, прочно связывая берцовые кости.
Передняя нижняя межберцовая связка расположена спереди межберцового синдесмоза. Прикрепляется к переднему бугорку малоберцовой вырезки большеберцовой кости и к наружной лодыжке. Связка ограничивает вращение малоберцовой кости кнаружи. Задняя нижняя межберцовая связка расположена сзади межберцового синдесмоза. Прикрепляется к заднему бугорку малоберцовой вырезки большеберцовой кости и наружной лодыжке. Эта связка служит как бы продолжением суставной площадки большеберцовой кости и при движении соприкасается с блоком таранной кости.
Связка препятствует вращению малоберцовой кости внутрь.
Поперечная связка - глубокая часть предыдущей связки. Ее волокна идут от верхней части заднего бугорка малоберцовой вырезки большеберцовой кости к задней поверхности малоберцовой кости. Она также является как бы продолжением суставной поверхности большеберцовой кости и препятствует вращению малоберцовой кости внутрь.
Наружные боковые связки составляют передняя таранно-малоберцовая, пяточно-малоберцовая и задняя таранно-малоберцовая связки.
Передняя таранно-малоберцовая связка самая слабая, начинается от переднего края наружной лодыжки и прикрепляется к таранной кости.
Пяточно-малоберцовая связка представляет собой уплощенный широкий тяж, прикрепленный к переднему краю и верхушке наружной лодыжки и к пяточной кости.
Задняя таранно-малоберцовая связка прикрепляется к наружному бугорку заднего отростка блока таранной кости и к наружной лодыжке. Это самая мощная из наружных боковых связок голеностопного сустава. При травме почти не разрывается и удерживает дистальный конец наружной лодыжки, который смещается вместе с таранной костью.
Внутренняя боковая связка голеностопного сустава, или дельтовидная, является самой мощной связкой сустава. Эта связка играет большую роль в осуществлении стабилизации голеностопного сустава. Дельтовидная связка начинается от внутренней лодыжки и прикрепляется к костям предплюсны - пяточной, таранной и ладьевидной (9, 119).
В дельтовидной связке различают переднюю таранно-большеберцовую, пяточно-большеберцовую и заднюю таранно-большеберцовую части. Передняя таранно-большеберцовая часть начинается от передней части внутренней лодыжки, частично прикрепляется к шейке таранной кости; затем ее волокна перекидываются через таранно-ладьевидный сустав и прикрепляются к ладьевидной кости. Пяточно-большеберцовая часть начинается от середины внутренней лодыжки и прикрепляется к пяточной кости у ее sustentaculum talarae. Задняя таранно-большеберцовая часть идет от задней поверхности внутренней лодыжки к внутреннему бугру заднего отростка таранной кости.
Кровоснабжение голеностопного сустава осуществляется ветвями трех артерий: передней большеберцовой, задней большеберцовой и малоберцовой. Эти артерии имеют ответвления, которые образуют сосудистые сети в области лодыжек, а также в области связок и капсулы голеностопного сустава.
Ток крови из костных элементов голеностопного суcтава происходит через внутрикостные вены и вены надкостницы.
Венозную сеть капсулы голеностопного сустава образуют поверхностная и глубокая венозные сети. Далее отток крови происходит через большую подкожную вену, передние большеберцовые, малую подкожную и задние большеберцовые вены. Между венами имеется очень густая сеть анастомозов.
Отток лимфы (спереди голеностопного сустава) происходит по лимфатическим сосудам, идущим параллельно передней большеберцовой артерии, с внутренней и задней стороны сустава лимфа проходит через сосуды, параллельные задней большеберцовой артерии, сзади и снаружи - соответственно по сосудам, идущим параллельно малоберцовой артерии.
Иннервация голеностопного сустава осуществляется поверхностным малоберцовым нервом, большеберцовым и икроножным нервами. Костные элементы, связки и капсула голеностопного сустава иннервируются также и от глубокой ветви малоберцового нерва.
Внутренняя пяточная ветвь большеберцового нерва у 10% людей отходит значительно выше уровня внутренней лодыжки (Г. И. Турнер, Н. С. Маркелов). При переломах внутренней лодыжки эта нервная веточка может быть вовлечена в рубцовую и костную ткань, что приводит к постоянным болям (8, с.45).
Капсула голеностопного сустава прикрепляется по границам суставного хряща. Она имеет сзади два выпячивания, расположенных снаружи и снутри ахиллова сухожилия, спереди - одно.
Согласно данным Б. В. Огнева, Г. Н. Александрова и др., полость голеностопного сустава в 21-36% сообщается с полостью таранно-пяточного сустава и в 16,2% -с влагалищем длинного сгибателя большого пальца. Ёмкость голеностопного сустава равна 20-36 куб. см. (11, с.92).
Движения в голеностопном суставе совершаются вокруг оси, проходящей через центр внутренней лодыжки и точку, расположенную впереди наружной лодыжки. Эта ось образует с межлодыжечной линией угол в 30°.
Объем движений в голеностопном суставе равен 60-90° (П. Ф. Лесгафт, Л. П. Николаев, Н. А. Герасимова и др.), причем подошвенное сгибание составляет 50°, тыльное 20°. Ввиду косого расположения оси движения при подошвенном сгибании происходит небольшое приведение и супинирование стопы, при тыльном - отведение и пронирование (16, с.78).
Движения в межберцовом синдесмозе очень незначительны (0,5-2 мм) и возможны в четырех направлениях, т. е. когда малоберцовая кость движется вверх и вниз по своей продольной оси, спереди назад в сагиттальной плоскости, снаружи кнутри во фронтальной плоскости и, наконец, вокруг продольной оси. Эти движения сочетаются с движениями в голеностопном суставе.
1.2 Характеристика травм и повреждений голеностопного сустава
Повреждения голеностопного сустава - наиболее частые среди всех травм конечностей. Наибольший процент травм голеностопного сустава происходит от неправильных приземлений при спрыгиваниях с высоких предметов, приземлениях на неровные поверхности, падениях. В этих случаях наиболее характерны вывихи и переломы. Могут наблюдаться и повреждения и заболевания мягких тканей этой области - икроножных мышц, ахиллова сухожилия, растяжения и воспаления связочного аппарата.
Повреждение связок составляют около 75% всех травм. В зависимости от механизма травмы повреждаются различные связочные компоненты голеностопного сустава. Так, например, наружные боковые связки повреждаются при супинации и инверсии стопы, а дельтовидная и межберцовые связки могут пострадать при пронации и эверсии. По тяжести повреждения следует различать надрывы (растяжения связок) и разрывы связок. Если надрывы связок не являются тяжелой травмой и обычно заканчиваются полным выздоровлением пострадавших, то разрывы связочного аппарата, особенно неправильно леченные, нередко могут вызывать стойкое нарушение функции поврежденной конечности и надолго выводить из строя. Учитывая все эти обстоятельства, необходимо проводить тщательную дифференциальную диагностику различных по тяжести повреждений связок голеностопного сустава.
В практике различают неосложнённые и осложнённые повреждения. Неосложнённые повреждения связок лечатся без применения хирургических методов и не сопровождаются сопутствующими проблемами, препятствующими ранней разработке подвижности сустава. При наличии осложнений для лечения необходимо хирургическое вмешательство.
Другими, более тяжёлыми следствиями травмы являются переломы костей голеностопа, которые, являются самыми частыми травматическими повреждениями скелета (рисунок 2). Они могут возникать при прямом воздействии внешней силы (падение на голень тяжести, прижатие ее к твердому предмету, прямой удар) и непрямом (падение с резким скручиванием голени при фиксированной стопе и др.). Двухмоментность травмирующей силы может вызвать двойной перелом. Переломы могут быть как большеберцовой и малоберцовой костей отдельно, так и обеих костей. Чаще повреждаются обе кости. Различают переломы проксимального и дистального концов (а и б), диафизарные переломы (в) и переломы лодыжек голени (г). (18, с.67)
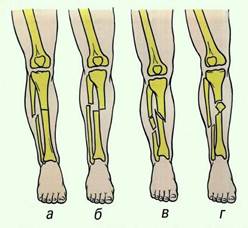
Рисунок 2 – Переломы голеностопного сустава
Признаки повреждения в области голеностопного сустава: боль, припухлость, гематома, нарушение контуров сустава, нарушение функции - зависят от количества поврежденных анатомических образований и степени смещения. Важно выяснение механизма травмы и логическое предположение возможных повреждений с целенаправленным их диагностированием или исключением.
Переломы лодыжек — наиболее частые повреждения голени. По отношению ко всем переломам голени они составляют 35—40%. Различают изолированные переломы наружной или внутренней лодыжки, обеих лодыжек, обеих лодыжек в сочетании с краевым переломом заднего или переднего края большеберцовой кости (перелом Десто) и перелом внутренней лодыжки с переломом малоберцовой кости на 6—7 см выше верхушки наружной лодыжки (перелом Дюпюитрена) (18, с.67)
Изолированные переломы наружной лодыжки происходят в результате непрямой травмы — подвертывания стопы внутрь или наружу. Припухлость, кровоизлияние, локальная болезненность по линии перелома лодыжки и в области дельтовидной связки, которая, как правило, также повреждается, ограничение подвижности в голеностопном суставе облегчают диагностику.
Смещение фрагментов и подвывих стопы кнаружи определяют клинически и при рентгенологическом обследовании. Подвывих стопы развивается и вследствие разрыва связок дистального большеберцового сочленении, который может сопутствовать перелому лодыжек.
Изолированные переломы внутренней лодыжки встречаются реже и возникают в результате подворачивания стопы внутрь с одновременной тыльной флексией ее. Переломы одной лодыжки, особенно без смещения, трудно диагностируются и иногда принимаются за разрывы связок.
Двулодыжечные переломы встречаются довольно часто. Они делятся на супинационные и пронационные. Супинационные переломы лодыжек возникают в результате внезапного подвертывания стопы внутрь, в результате чего резко напрягаются наружные связки, которые и отламывают наружную лодыжку. Таранная же кость, упираясь во внутреннюю лодыжку, ломает ее на уровне щели голеностопного сустава. Значительных смещений и деформаций при этом виде перелома не происходит. Пронационные переломы возникают при резком подворачивании стопы наружу. Пронационный механизм травмы приводит к напряжению дельтовидной связки и перелому внутренней лодыжки. Это способствует увеличению пронации стопы, таранная кость еще больше отклоняется кнаружи, оттесняет кнаружи наружную лодыжку, вследствие чего рвутся связки дистального межберцового сочленения, а затем и ломается малоберцовая кость. Линия перелома проходит на 6—7 см выше конца наружной лодыжки (перелом Дюпюитрсна).
Если к пронационному механизму травмы присоединяется тыльная флексия стопы, то под действием давления таранной кости на большеберцовую ломается ее передний край; если же присоединяется подошвенное сгибание стопы, по тем же причинам ломается задний край большеберцовой кости (перелом Десто). Стопа при этом соответственно смещается кпереди или кзади, развивается подвывих или вывих стопы. Клиническая картина пронационных переломов лодыжки характерна, вследствие смещения таранной кости кнаружи развивается подвывих стопы и вальгусная ее деформация. В результате разрыва вилки голеностопного сустава надлодыжсчная область расширена. Имеются гематома, отек и резкая локальная болезненность соответственно линии перелома.
В отечественной и зарубежной литературе существует много классификаций, которые в основном относятся к свежим ловреждениям голеностопного сустава.
Классификаций застарелых повреждений голеностопною сустава в отечественной и зарубежной литературе почти не встречается.
Некоторые авторы (Bold) высказывают мысль о невозможности классифицировать застарелые повреждения голеностопного сустава, так как они очень сложны и вариабельны. С этим безоговорочно согласиться нельзя. Классификация застарелых повреждений голеностопного сустава помогает более полно выяснить характер осложнения, систематизировать его, лучше диагностировать, наметить эффективные методы лечения, определить прогноз и произвести научное и статистическое обобщение (11, с.67).
Классификации свежих повреждений голеностопного сустава по принципу построения разделяются на две основные группы: анатомическую и с учетом механизма травмы.
Классификации, построенные по анатомическому принципу, впервые предложены Chaput, Destot. В дальнейшем анатомические классификации разрабатывались Quenu, Tanton, В. Д. Чаклиным, Ф. Ф. Березкиным, А. П. По-нельненко и др. (16, см.781).
Вторая группа классификации основана на механизме повреждения голеностопного сустава и в настоящее время наиболее признана. Классификации этой группы увязывают анатомические повреждения голеностопного су-папа г направлением и величиной травмирующей силы.
Классификации, основанные на механизме действия травмирующей силы, предложены Boijer, Ashurst и наиболее полно Bonnin (12, с.67).
В ЦИТО принята классификация свежих повреждений голеностопного сустава, основанная на механизме действия травмирующей силы с учетом анатомических повреждений элементов голеностопного сустава. В зависимости от действия травмирующей силы классификация свежих повреждений голеностопного сустава разделяется на две группы:
1) повреждения голеностопного сустава от непрямого воздействия травмирующей силы;
2) повреждения голеностопного сустава от прямого воздействия травмирующей силы.
Повреждения голеностопного сустава от непрямого воздействия травмирующей силы подразделяются также на две группы:
1) свежие абдукционно-эверсионные;
2) свежие аддукционно-инверсионные.
Каждая подгруппа в зависимости от величины воздействия травмирующей силы разделяется на 3 степени.
Первая степень, когда величина травмирующей силы небольшая. При этом возникают изолированные переломы лодыжек либо разрывы боковых связок.
Вторая степень, когда повреждаются две лодыжки одновременно либо одна лодыжка и боковая связка другой стороны.
Третья степень, когда травмирующая сила особенно большой величины. При этом, кроме повреждения лодыжек и боковых связок, происходит перелом заднего края нижнего эпифиза большеберцовой кости.
Вторая и третья степень обычно сопровождаются подвывихами стопы.
Таким образом, классификация свежих повреждений голеностопного сустава имеет следующий вид.
Первая группа — свежие повреждения голеностопного сустава от непрямой травмы.
Абдукционно-эверсионные повреждения голеностопного сустава:
Первая степень — изолированные переломы внутренней или наружной лодыжек, разрывы дельтовидной связки.
Вторая степень — двухлодыжечные переломы, разрывы дельтовидной связки, связок межберцового синдесмоза, подвывих стопы кнаружи.
Третья степень — двухлодыжечные переломы, отрыв заднего края нижнего эпифиза большеберцовой кости, разрывы дельтовидной связки и связок межберцового синдесмоза, подвывих стопы кнаружи и кзади.
Аддукционно-инверсионные повреждения голеностопного сустава:
Первая степень — изолированные переломы наружной и внутренней лодыжек, наружной боковой связки.
Вторая степень — двухлодыжечные переломы, разрывы наружной боковой связки, подвывих стопы кнутри.
Третья степень — двухлодыжечные переломы с отрывом заднего края нижнего эпифиза большеберцовой кости, разрывы наружной боковой связки, подвывих стопы кзади и кнутри (11, с.89).
Вторая группа — свежие повреждения голеностопного сустава от прямой травмы.
Выраженность и характер клинической картины во многом зависят от механизма травмы, характера повреждении элементов голеностопного сустава, возраста и конституции больного, а также срока, прошедшего с момента травмы, характера и качества первой помощи и целого ряда других факторов. При различных видах повреждений голеностопного сустава наблюдается характерная клиническая картина. Больные жалуются в основном на боли различной силы и локализации, наличие деформации и припухлости, невозможность пользоваться конечностью.
Клиническая картина свежих абдукционно-эверсионных повреждений голеностопного сустава.
Жалобы и клиническая картина свежих абдукционно-эверсионных иоиреждеипй голеностопного сустава зависят от величины действия травмирующей силы и характера анатомо-функциональных нарушений сустава.
Первая степень характеризуется изолированными переломами наружной и внутренней лодыжек или разрывом дельтовидной связки.
Больные с изолированным переломом внутренней лодыжки или разрывом дельтовидной связки обычно жалуются на боли с внутренней стороны голеностопного сустава и припухлость. Больные часто не могут наступить на ногу. При осмотре в этом месте определяются кровоизлияние и сглаженность контуров сустава. Ощупывание болезненно.
При разрыве дельтовидной связки болезненность локализуется несколько ниже верхушки внутренней лодыжки и увеличивается, если стопе придается положение пронации и абдукции.
Больные с изолированными переломами наружной лодыжки жалуются на боли с наружной стороны голеностопного сустава. Там же объективно определяется припухлость и деформация. Пальпация в этой области болезненна.
Часто удается определить гематому. Обычно большого расстройства функции конечности при этом виде повреждений не встречается.
Вторая степень представляет собой двухлодыжечные переломы, сопровождающиеся одновременным переломом лодыжек и подвывихом стопы кнаружи.
Больные жалуются на сильные боли в суставе, локализующиеся с наружной, внутренней стороны, а также спереди. Боли могут иррадиировать проксимально — в область голени и коленного сустава. Больные отмечают припухлость и изменение формы сустава, резкое ограничение движений в нем. Пользоваться конечностью не могут.
При осмотре определяется значительная гематома, располагающаяся в области внутренней и наружной лодыжек. Часто определяется вальгусная деформация. Пальпация в области лодыжек болезненна. При сдавливании берцовых костей выше голеностопного сустава болезненность определяется в области повреждений. Активные и пассивные движения в суставе резко ограничены и болезненны.
Третья степень. У больных, кроме нарушений целостности элементов голеностопного сустава, характерных для второй степени, т. е. двулодыжечных переломов, имеется отрыв заднего края нижнего эпифиза большеберцовой кости, сопровождающийся подвывихом стопы кнаружи и кзади.
Больные жалуются на интенсивные боли в суставе, которые локализуются с внутренней и наружной стороны, а также могут быть спереди и сзади. Боль иррадиирует в область голени и коленного сустава. У больных быстро развивается припухлость сустава с кровоизлияниями в различные его отделы, выраженная деформация, ограничение движений в суставе. Пользоваться конечностью больные не могут.
Объективно определяется выраженная деформация в области сустава, она при этом смещена кнаружи и кзади. Это хорошо заметно при измерении переднего отдела стопы на стороне повреждения, который укорочен по сравнению со здоровой стороной. Также определяются отек и гематома, часто можно видеть пузыри, наполненные геморрагической жидкостью. Ощупывание сустава болезненно не только с наружной и внутренней стороны, но также спереди и сзади сустава. Сдавление берцовых костей выше области голеностопного сустава сопровождается сильной болезненностью в нем. Активные и пассивные движения резко ограничены и болезненны. (17, с.78)
Клиническая картина больных со свежими аддукцион-но-инверсионными повреждениями голеностопного сустава.
Жалобы и клиническая картина у больных с этими повреждениями голеностопного сустава зависят от величины травмирующей силы и характера анатомо-функциональных нарушений сустава.
Первая степень характеризуется изолированными переломами наружной или внутренней лодыжки или разрывом наружных боковых связок. Жалобы больных сравнительно невелики. Боли локализуются либо в области сломанной лодыжки, либо несколько дистальнее верхушки наружной лодыжки (при разрывах наружных боковых связок). Больные могут опираться на больную конечность.
Объективно определяется сглаженность контуров сустава, наличие гематомы в области наружной или внутренней лодыжки. Однако ось голени и стопы правильная, что указывает на отсутствие вывиха или подвывиха стопы. Ощупывание голеностопного сустава болезненно в месте его повреждения (внутренняя лодыжка, наружная лодыжка, наружная боковая связка). Активные и пассивные движения в суставе возможны, они мало ограничены, но болезненны.
Вторая степень сопровождается одновременным переломом наружной и внутренней лодыжек и подвывихом стопы кнутри. Больные жалуются на сильные боли, которые локализуются в боковых областях сустава, определяют нарушение формы сустава. Движения в суставе ограничены и болезненны. Опираться на конечность больные не могут.
Объективно в суставе определяется выраженная припухлость и гематома, причем последняя обычно располагается в области лодыжек. Окружность поврежденного сустава увеличена по сравнению со здоровым. Определяется выраженная варусная деформация с отклонением стопы кнутри от продольной оси голени. Ощупывание болезненно в области наружной и внутренней лодыжек. Активные и пассивные движения в голеностопном суставе ограничены и болезненны.
Третья степень сопровождается переломом наружной; лодыжки или разрывом наружных боковых связок, переломом внутренней лодыжки вместе с участком суставной площадки нижнего эпифиза большеберцовой кости. Больные жалуются на сильные боли в суставе, локализующиеся в его боковых сторонах и сзади, большую припухлость и изменение формы сустава. Движения в суставе резко ограничены и болезненны. Опираться на конечность больные не могут.
Объективно в области сустава определяются большая отечность и гематома, на его коже возможны пузыри, наполненные геморрагической жидкостью. Определяется выраженная варусная деформация со смещением стопы не только кнутри, но и кзади. Измерением определяется укорочение переднего отдела стопы. Ощупывание области голеностопного сустава болезненно, особенно со стороны внутренней и наружной лодыжек и сзади. Активные и пассивные движения в суставе резко ограничены и болезненны.
Жалобы и клиническая картина при прямой травме у этих больных зависят от степени анатомических и функциональных нарушений голеностопного сустава. Жалобы характеризуются болями различной локализации, наличием припухлости и деформации, невозможностью пользоваться поврежденной конечностью.
Объективно определяется отечность, гематома в области сустава; так как в большинстве случаев повреждения голеностопного сустава при прямой травме тяжелые и сопровождаются разрушением многих его костных и связочных элементов, обычно наблюдаются большие кровоизлияния в области сустава, часто с отслойкой кожи, пузырями, наполненными геморрагической жидкостью.
Боли локализуются в различных областях сустава в зависимости от повреждения. Определяются разнообразные деформации. Активные и пассивные движения в суставе резко ограничены.
Рентгенологическая картина повреждений голеностопного сустава.
Рентгенологическое исследование при повреждениях голеностопного сустава часто имеет решающее значение для правильной диагностики и выбора метода лечения.
Для правильной оценки и сравнения рентгенографию голеностопного сустава необходимо производить в строго определенном положении конечности и в двух проекциях — прямой и боковой.
В прямой проекции конечность больного располагается таким образом, чтобы бимоллеолярная линия голеностопного сустава была параллельна плоскости пленки. Это положение достигается поворотом стопы кнутри на 30°. В боковой проекции конечность больного рекомендуется укладывать таким образом, чтобы наружный край стопы прилегал к кассете и контур наружной лодыжки не выходил из контура внутренней.
В строении голеностопного сустава отмечаются большие индивидуальные вариации. Это относится к глубине и направлению малоберцовой вырезки большеберцовой кости, выраженности ее переднего и заднего бугорков; наружная лодыжка варьирует по толщине и степени вхождения в малоберцовую вырезку большеберцовой кости; значительно варьируют длина и ширина лодыжек, высота блока таранной кости, ширина и высота суставной щели голеностопного сустава.
В результате повреждений голеностопного сустава может образоваться рецидивирующий самовправляющийся подвывих стопы, который на обычных рентгенограммах не диагностируется. Этот подвывих стопы может быть кнаружи при застарелых разрывах связок межберцового синдесмоза, дельтовидной связки или тех и других связок одновременно, и кнутри — при застарелом разрыве наружных боковых связок,
Биомеханически подвывих стопы можно объяснить следующим образом: в период, когда больная конечность имеет нагрузку при разорванных связках межберцового синдесмоза, внутренней или наружной боковой связках таранная кость в вилке голеностопного сустава смещается и образуется подвывих стопы. Когда же нагрузки на стопу нет, то под действием эластической тяги оставшихся связок и напряжения мышц это смещение склонно самоустраняться.
При чтении рентгенограмм голеностопного сустава необходимо учитывать возможность наличия добавочных косточек, расположенных в области сустава, которые могут имитировать переломы костных элементов сустава. Это os trigonum, располагающаяся сзади голеностопного сустава. Наличие добавочной косточки создает трудности для дифференциальной диагностики с переломом заднего отростка таранной кости. Os subtibiale, располагающаяся в области внутренней лодыжки, может имитировать перелом внутренней лодыжки. Os subfibulare, располагающуюся в области наружной лодыжки, иногда принимают за отломок наружной лодыжки.
При дифференциальной диагностике следует учитывать, что добавочные косточки в отличие от переломов имеют округлую форму и четкие контуры. Кроме того, они, как правило, имеются на другой конечности.
При чтении рентгенограмм голеностопного сустава, кроме оценки состояния костных элементов сустава, их взаимного положения, следует большое внимание уделять состоянию суставного хряща и характеру суставной щели голеностопного сустава. Так, нечеткость контуров линии суставного хряща при свежих повреждениях голеностопного сустава свидетельствует о его разрушении. Наличие подчеркнутости линии суставного хряща, выявление узур на его поверхности, кист в субхондральном слое кости с одновременным сужением суставной щели при застарелых повреждениях указывает на дегенеративно-дистрофические явления в суставе, характерные для деформирующего артроза. Неравномерность суставной щели, ее клиновидность свидетельствуют о наличии подвывиха стопы.
Рентгенологическая картина свежих абдукционно-эверсионных повреждений голеностопного сустава делится на степени.
Первая степень — изолированные переломы внутренней лодыжки. Рентгенологически характеризуются тем, что линия перелома на прямой и боковой проекциях имеет поперечное или косое направление и располагается ниже уровня суставной площадки нижнего эпифиза больше-берцовой кости.
Свежие изолированные переломы наружной лодыжки или малоберцовой кости на различном уровне характеризуются на рентгенограммах косой или даже винтообразной линией перелома в зависимости от направления травмирующей силы.
Изолированные разрывы внутренней боковой связки рентгенологически характеризуются расширением и небольшой клиновидностью внутренней боковой суставной щели голеностопного сустава.
Вторая степень — двухлодыжечные переломы.
Рентгенологически характеризуются поперечной или косой линией
перелома внутренней лодыжки ниже или на уровне суставной площадки нижнего эпифиза большеберцовой кости или рентгенологической картиной разрыва дельтовидной связки, описанной выше. Эти повреждения также характеризуются переломами наружной лодыжки или малоберцовой кости на различном уровне, разрывами межберцового синдесмоза, когда перелом наружной лодыжки или малоберцовой кости происходит выше уровня голеностопного сустава, и подвывихом стопы кнаружи. Рентгенологически разрывы межберцового синдесмоза определяются следующими признаками.
1. Расширение промежутка между берцовыми костями более 3 мм, уменьшение наложения тени переднего бугорка малоберцовой вырезки большеберцовой кости на малоберцовую, увеличение расстояния от наружного края малоберцовой кости до заднего бугорка малоберцовой кости.
2. Увеличение промежутка между внутренней лодыжкой и внутренней поверхностью блока таранной кости.
3. Смещение наружной границы блока таранной кости кнаружи от наружной границы большеберцовой кости.
4. Уменьшение величины захождения наружной лодыжки на малоберцовую вырезку большеберцовой кости примерно на 10 мм, т. е. уменьшение расстояния между краем переднего бугорка и внутренним краем малоберцовой кости.
5. Увеличение отношения расстояний между краем заднего бугорка малоберцовой вырезки большеберцовой кости и внутренним краем малоберцовой кости к расстоянию между передним и задним бугорком малоберцовой вырезки большеберцовой кости (в норме это расстояние равно либо трети, либо половине).
6. Увеличение отношения величины расстояния между наружным краем малоберцовой кости и краем переднего бугорка малоберцовой вырезки большеберцовой кости к расстоянию между наружным и внутренним краем малоберцовой кости на том же самом уровне (в норме оно равно 2/3).
7. Неравномерность суставной щели. Расширение внутренней ее части и клиновидность горизонтальной с вершиной клина, обращенной кнаружи.
Третья степень — двулодыжечные абдукционно-эверсионные повреждения голеностопного сустава с отрывом заднего края нижнего эпифиза большеберцовой кости имеют следующую рентгенологическую картину: перелом внутренней лодыжки с линией перелома, приближающейся к поперечной и расположенной ниже суставной площадки нижнего эпифиза большеберцовой кости, или рентгенологическую картину свежего разрыва дельтовидной связки; перелом наружной лодыжки или малоберцовой кости на различном уровне; рентгенологическую картину свежего разрыва связок межберцового синдесмоза; отрыв заднего края нижнего эпифиза большеберцовой кости с образованием «ступеньки», хорошо определяющейся на профильной рентгенограмме и занимающей определенную часть суставной поверхности нижнего эпифиза большеберцовой кости; подвывих стопы кнаружи и кзади, рентгенологически определяемый на прямой проекции голеностопного сустава расширением внутренней части суставной щели, клиновидностью ее горизонтальной части с вершиной клина, обращенной кнаружи.
На профильной рентгенограмме определяется также неравномерность суставной щели, ее клиновидность с вершиной клина, обращенной кзади.
Рентгенологическая картина свежих аддукционно-инверсионных повреждений голеностопного сустава.
Первая степень — изолированные переломы внутренней лодыжки рентгенологически характеризуются тем, что ее линия перелома приближается к вертикальной и располагается выше уровня суставной площадки нижнего эпифиза большеберцовой кости.
Изолированные переломы наружной лодыжки на рентгенограммах характеризуются тем, что линия перелома приближается к поперечной и располагается ниже уровни суставной площадки нижнего эпифиза большеберцовой кости.
Разрыв наружной боковой связки рентгенологически характеризуется расширением наружной боковой щели сустава, небольшой ее клиновидностью с вершиной клипа, расположенной проксимально.
Вторая степень — двухлодыжечные аддукционно-инверсионные повреждения голеностопного сустава характеризуются следующей рентгенологической картиной: переломом наружной лодыжки с направлением линии перелома, приближающейся к вертикальной; перелом наружном лодыжки с линией перелома, приближающейся к горн титульной и располагающейся ниже суставной площадки нижнего эпифиза большеберцовой кости, или на линии наружной боковой связки с рентгенологической картиной, описанной выше; подвывих стопы кнутри, рентгенологически определяемый неравномерностью суставной щели, расширением ее наружной боковой части и клиновидностыо горизонтальной части с вершиной клина, обращенной кпутри.
Третья степень - аддукционно-инверсионные двухлодыжеченые повреждения голеностопного сустава с отрывом заднего края нижнего эпифиза большеберцовой кости имеют на рентгенограммах следующую картину: перелом наружной лодыжки с линией перелома, имеющей поперечное направление и располагающейся дистальнее суставной площадки нижнего эпифиза большеберцовой кости, или разрыв наружной боковой связки, характеризующийся расширением наружной боковой сус-тампой щели с небольшой ее клиновидностью; перелом внутренней лодыжки с линией перелома, имеющей продольное (вертикальное) направление (в отломок внутренней лодыжки может входить значительная часть суставной поверхности нижнего эпифиза большеберцовой кости, хорошо заметная на рентгенограммах в боковой проекции; подвывих стопы кнутри и кзади, определяемый на рентгенограмме в прямой проекции расширением наружной части суставной щели, клиновидностью горизонтальной части суставной щели с вершиной клина, обращенной киутри. На профильной рентгенограмме голеностопного сустава определяется клиновидное сужение суставной щели с вершиной клина, обращенной кзади.
Рентгенологическая картина свежих повреждений голеностопного сустава от прямой травмы.
Рентгенологическая картина больных со свежими повреждениями голеностопного сустава от прямой травмы чрезвычайно вариабельна и зависит от количества поврежденных костно-связочных элементов голеностопного сустава. Как правило, эти повреждения бывают тяжелыми. Особенно страдает суставной хрящ, повреждение которого на рентгенограммах определяется в виде неровности суставной линии, наличия в ней дефектов, общего ее сужения, клиновидностыо.
ГЛАВА 2. Лечение переломов костей голеностопного сустава
2.1 Основная характеристика методов лечения переломов костей лодыжки и голени
Переломы костей голеностопа лечат тремя методами:
- консервативно - вытяжением (если перелом со смещением) за пяточную кость, накладывая через 2-3 нед. глухую гипсовую повязку - от основания пальцев до верхней трети бедра;
- наложением аппарата Г.А.Илизарова;
- оперативная репозиция с применением фиксаторов костных отломков. В качестве фиксатора в современной травматологии используются металлические проволоки, ленты, металлические и костные штифты и др. Конечность в послеоперационном период фиксируется гипсовой лонгетой - от основания пальцев до средней трети бедра.[1]
Переломы наружной, внутренней лодыжки, одновременно обеих лодыжек и с отрывом края большеберцовой кости (так называемый трехлодыжечный перелом) - чаще бывают со смещением и нередко сопровождаются вывихами стопы. При переломах без смещения накладывают гипсовый "сапожок" с каблуком или со стременем - от основания пальцев до коленного сустава. После его высыхания можно ходить при помощи костылей, наступая на стремя или каблук, а также заниматься ЛФК.[2]
При переломе лодыжек со смещением, а также при переломах, сочетающихся с подвывихом стопы, вправляют отломки и накладывают гипсовый "сапожок" - от основания пальцев до коленного сустава. При больших смещениях с вывихом стопы показана операция: фиксация отломков спицей, проволокой, винтами с последующим наложением гипсового "сапожка". Методика проведения занятий ЛФК при переломах лодыжек со смещением та же, что и при переломе лодыжек без смещения.[3]
Ориентировочный срок фиксации при переломе наружной лодыжки: без смещения - 3,5-4 недели, со смещением - 8-10 недель; при переломе заднего края большеберцовой кости или обеих лодыжек: без смещения - 8-10 нед., со смещением - 12-15 недель.[4]
Одним из непременных условий достижения хороших результатов при лечении повреждений голеностопного сустава является точное анатомическое восстановление повреждений его элементов, удержание их до полного сращения и последующее восстановление функции сустава.
Проблема, с которой сталкиваются все пациенты после определенных травм опорно-двигательного аппарата – это посттравматическая болезнь. Характеризуется она следующими признаками: нарушение или снижение физической активности, проблемы с психоэмоциональным состоянием. Необходимо учесть то, что до травмы, практически все пациенты были относительно здоровые люди, поэтому основной задачей в посттравматическом периоде является повышение физической активности больного, восстановление психоэмоционального статуса, возврат к прежнему социальному положению.
Все травмы и повреждения могут осложняться травматическим шоком, это тяжелый патологический процесс, возникающий как реакция на механическую травму и проявляющимся нарастающим угнетением жизненно важных функций из-за нарушения нервной и гормональной регуляции, деятельности сердечно сосудистой, дыхательной и других систем организма.
В развитии шока выделяют две фазы:
- эректильная фаза (фаза возбуждения – возникает в момент травмы в результате болевых импульсов, идущих из зоны повреждения, характеризуется эмоциональным возбуждением, беспокойством говорливостью, увеличивается ЧСС и АД, через 5 -10 минут возбуждение сменяется угнетением), с этого момента начинается следующая фаза;
- торпидная фаза (бледность, холодный пот, слабый пульс, падение АД, поверхностное дыхание, пострадавший безучастен к окружающему при сохранении сознания; угнетена деятельность всех систем организма, резко уменьшается приток крови к органам, усиливается кислородное голодание, все это может привести к гибели пострадавшего).
По тяжести торпидной фазы выделяют 4 формы шока. Проявления шока во многом зависит от обширности повреждения, характера и локализации. Яркое проявление шока наблюдается также при повреждениях костей нижних конечностей.
После проведения противошоковых мероприятий в ЦНС постепенно начинает происходить мобилизация защитных и регуляторных механизмов, направленная на восстановительные процессы.
Клинико-физиологические проявления этого процесса выражаются в рефлекторном щажении пораженного органа, активной гиперемии сосудов в зоне повреждения и перестроения обменных процессов в организме. Например, при переломах трубчатых костей наблюдается некоторое повышение фосфорно-кальциевого обмена. В этой стадии протекания травматической болезни применение адекватно состоянию больного дозированных физических упражнений тонизирующе влияет на регуляторные механизмы восстановительных процессов. Однако даже небольшая передозировка физических упражнений в раннем периоде лечения больного может привести к торможению восстановительных процессов.
При лечении различных повреждений в ЦНС из очага травмированных тканей и обездвиженной в связи с иммобилизацией конечности непрерывно поступает большой поток афферентных импульсов. Организм реагирует на эту сигнализацию нервно-рефлекторными реакциями, имеющими общие и местные проявления.
Общие проявления выражаются в постепенном, в ходе иммобилизации, снижении основных показателей гемодинамики, внешнего дыхания и обменных процессов. Нередко также наблюдаются явления повышенной раздражительности больного, ухудшения сна, атонии кишечника. Таким образом, адинамия больного в периоде иммобилизации приводит к нарушению функциональной деятельности многих органов и систем.
Применение ЛФК в виде утренней гигиенической гимнастики и дыхательных упражнений, начиная с ранних сроков иммобилизации, в значительной степени способствует нормализации функций кровообращения, дыхания и обменных процессов.
В поврежденной конечности в периоде иммобилизации посттравматическая болезнь проявляется в виде изменений, среди которых ведущее место занимают мышечные атрофии и контрактуры суставов. При этом указанные изменения прогрессивно нарастают по мере увеличения срока иммобилизации.
В механизме развития иммобилизационных контрактур и мышечных атрофий ведущую роль играют нарушения тормозно-возбудительных процессов в ЦНС, возникающие в связи с обездвижением конечности. Выполнение физических упражнений мышцами иммобилизованной конечности (изометрические напряжения, воображаемые движения), а также в суставах, свободных от иммобилизации, в значительной степени способствует нормализации течения основных нервных процессов и тем самым предупреждает образование мышечных атрофий и контрактур суставов.
Длительное пребывание конечности в состоянии иммобилизации приводит также к остеопорозу (разряженность костной структуры) и замедленному сращению костных отломков. Физические упражнения, повышая обменные процессы, стимулируют и местный тканевой обмен, предупреждая тем самым развитие остеопороза, и способствуют регенерации костной ткани.
Практика показывает, что при переломах костей фиксированные отломки срастаются быстрее, если хирургом создаются условия плотного соприкосновения их (металлической лентой, шурупами, болтами и др.) - устойчивый остеосинтез или компрессии отломков (с помощью специальных аппаратов) - компрессионный остеосинтез.
В свете сказанного при консервативных методах лечения переломов нижней конечности физические упражнения в виде лечебной ходьбы должны рассматриваться как естественно-биологический метод, обеспечивающий плотное соприкосновение и сжатие костных отломков. В более ранних стадиях лечения больного, т.е. когда он еще не ходит, плотное соприкосновение и сжатие костных отломков можно обеспечить с помощью изометрических напряжений мышц-антагонистов поврежденного сегмента.
Одним из непременных условий достижения хороших результатов при лечении повреждений голеностопного сустава является точное анатомическое восстановление повреждений его элементов, удержание их до полного сращения и последующее восстановление функции сустава.
Обезболивание
При консервативном и оперативном лечении свежих и застарелых повреждений голеностопного сустава большое значение имеет обезболивание. В зависимости от характера перелома применяют местное, внутрикостное и общее обезболивание.
Местное обезболивание обычно проводят при закрытой репозиции переломов лодыжек. В этом случае 20—40 мл раствора новокаина (0,5—1%) вводят в полость голеностопного сустава. Место введения обычно располагается по линии голеностопного сустава, ближе к наружной лодыжке. Хорошего обезболивания можно достигнуть введением новокаина непосредственно в гематому.
Внутрикостная анестезия, как правило, применяется с целью более полного расслабления мышц голеностопного сустава.
Для полного расслабления трехглавой мышцы голени резиновый жгут следует накладывать на нижнюю треть бедра, после чего в пяточную кость вводят 100—120 мл 0,5% раствора новокаина. Это обезболивание особенно показано при закрытой репозиции двулодыжечных абдукционно-эверсионных переломов с отрывом заднего края нижнего эпифиза большеберцовой кости, сопровождающихся подвывихом стопы кнаружи и кзади. Полное расслабление трехглавой мышцы дает возможность правильно сопоставить отломки заднего края нижнего эпифиза большеберцовой кости и устранить подвывих стопы.
Показаниями для общего обезболивания являются операции одновременно на наружной и внутренней лодыжках, заднем крае большеберцовой кости, межберцовом синдесмозе, связках голеностопного сустава и др., т. е. когда проводится особенно большой объем оперативного вмешательства. Кроме того, учитывается желание больного, диктуемое состоянием его психики, и т. д. Но и при проведении операций под общим обезболиванием на верхнюю треть голени следует накладывать кровоостанавливающий жгут. Этим достигается обескровливание конечности, что очень важно при ведении операций.
Консервативное лечение свежих повреждений голеностопного сустава.
Разрывы связок голеностопного сустава бывают неполными (растяжения) и полными.
Наиболее часто повреждаются наружно-боковые связки сустава, реже внутренняя боковая или дельтовидная и связки межберцового синдесмоза. Обычно повреждения внутренней боковой связки и связок межберцового синдесмомоза сопровождаются переломами костных элементов голеностопного сустава.
Для лечения неполных изолированных повреждений голеностопного сустава бывает достаточным вве 10—15 мл раствора новокаина (0,5—1%) и наложения эластической повязки на 7-10 дней. При наличии большой гематомы, последнюю следует отсосать и наложить до колена гипсовую лонгету. Через 3—4 недели после снятия лонгеты можно приступать к дозированной нагрузке, массажу, лечебной физкультуре (ЛФК) и бинтованию голени и стопы эластичным бинтом. В большинстве случаев достигается полный успех, и лишь в немногих случаях приходится прибегать к оперативному вмешательству.
Лечение свежих одно- и двухлодыжечных переломов без смещения отломков. Этот вид повреждения голеностопного сустава не сопровождается смещением отломков, следовательно, репозиции не требуется. В случаях, когда повреждение сопровождается сильными болями, в область перелома или гематомы вводят 15—20 мл 1% раствора новокаина, после чего на 5—6 недель накладывают до колена бесподстилочную гипсовую повязку в виде сапожка. Иногда перед наложением повязки производят отжимание гематомы кверху. На 3—5-й день больному разрешают ходить с помощью костылей. Для облегчения передвижения рекомендуется пригипсовывание каблучка к гипсовой повязке. По истечении срока иммобилизации следует делать массаж и ЛФК, в течение 2 месяцев рекомендуется бинтовать конечность эластичным бинтом. Полная нагрузка обычно разрешается через 1/2—2 месяца с момента снятия гипсовой повязки (14, с.343).
Лечение двулодыжечных абдукционно-эверсионных переломов со смещением отломков и подвывихом стопы кнаружи. Лечение этого вида повреждения состоит из трех основных этапов:
1) вправление (репозиция) отломков;
2) удержание вправленных отломков от вторичного смещения;
3) восстановление функции голеностопного сустава после иммобилизации. Все этапы лечения очень важны, и от их скрупулезного и точного выполнения зависит результат лечения.
Для вправления костных элементов голеностопного сустава травматолог должен произвести движения, обратные тем, которые возникли в процессе травмы. Это производится при полном расслаблении мышц голени, так как сокращение мышц может стать непреодолимым препятствием для точного вправления отломков. Анестезия, как правило, местная. Проводится она следующим образом: в область гематомы с наружной и внутренней стороны вводят 20—30 мл 0,5—1 % раствора новокаина. Больным, не переносящим новокаин либо слишком возбужденным и т. д., обычно назначают общее обезболивание.
Для вправления отломков больного сажают на край стола. Травматолог садится напротив так, чтобы нога больного опиралась головками плюсневых костей на колено травматолога. Это положение способствует более полному расслаблению мышц голени больной конечности.
Положение больного и травматолога во время репозиции и наложении гипсовой повязки при повреждениях голеностопного сустава по Л. Белеру.
Травматолог кладет руки на боковые поверхности голеностопного сустава, охватывая ладонями области лодыжек, затем, сильно надавливая яа наружную лодыжку и одновременно оказывая противодействие со стороны внутренней лодыжки, производит вправление отломков. Чисто под руками ощущается «передвижение» в области лодыжек.
Продолжая сдавливать лодыжки, травматолог стремится устанить расхождение вилки голеностопного сустава.
Для фиксации положения лодыжек накладывают U-образную лонгету, которая идет от одного мыщелка большеберцовой кости через подошву до другого. Лонгету укрепляют циркулярными ходами гипсового бинта. Затем накладывают подошвенную гипсовую лонгету, и повязка превращается в гипсовый сапожок. Производится контрольная рентгенография в двух проекциях.
Некоторые травматологи при этом виде перелома придают стопе положение супинации и аддукции, однако подобная установка стопы нежелательна, так как при этом положении движение происходит в основном в подтаранном суставе, а небольшой поворот таранной кости вокруг оси в сагиттальной плоскости может способствовать расхождению вилки голеностопного сустава.
В первые 10—12 дней больному предписывают постельный режим, причем для восстановления тонуса сосудов рекомендуют периодически опускать ногу. Быстрое уменьшение отека может способствовать вторичному смещению отломков.
Через 10—12 дней производят контрольную рентгенографию. При хорошем стоянии отломков и целости гипсовой повязки больному разрешают ходить на костылях. Гипсовая иммобилизация продолжается 7—8 недель, затем ее прекращают и вновь производят контрольную рентгенографию.
Заканчивается лечение назначением ЛФК, массажа, механотерапии и постепенной дозированной нагрузки на больную конечность.
Вопросу нагрузки на голеностопный сустав придается очень большое значение. В течение 1/2 месяцев больному разрешают ходить с помощью костылей, слегка нагружая больную ногу, затем нагрузка на конечность увеличивается и больному разрешают ходить с палкой. Для уменьшения отеков рекомендуется пользоваться эластичным бинтом, который накладывают на конечность от стопы до коленного сустава сразу после вставания с постели.
Трудоспособность, как правило, восстанавливается через 3—3,5 месяцев.
Лечение двулодыжечных абдукционно-эверсионных переломов голеностопного сустава с отрывом заднего края нижнего эпифиза большеберцовой кости. Этот вид повреждения относится к наиболее тяжелым, так как травмирующая сила вызывает очень большие нарушения в костно-связочных элементах голеностопного сустава. При лечении этого вида повреждения особенно важно добиться полного восстановления анатомической целостности элементов голеностопного сустава. В противном случае возможно развитие деформирующего артроза. Ввиду того что при этом виде повреждения имеются нарушения многих костно-связочных элементов голеностопного сустава, точное их анатомическое восстановление представляет большие трудности. Это прежде всего касается вправления отломка заднего края нижнего эпифиза большеберцовой кости.
Обезболивание местное, реже внутрикостное с наложением жгута на нижнюю треть бедра или общее.
При репозиции костных элементов голеностопного сустава применяются последовательное вправление отломков в направлении, обратном тому, какое наблюдалось при травме. Положение больного и травматолога аналогично описанному при вправлении двухлодыжечных абдукционноэверсионных переломов.
Травматолог одной рукой охватывает пятку больной конечности, а другой спереди нижнюю треть голени. Одновременно он оттягивает пятку вниз и вперед, а голень сдвигает назад. Надавливая коленом на головки плюсневых костей больной конечности, травматолог производит тыльноее сгибание стопы. При этом вправляется задний край нижнего эпифиза большеберцовой кости, который опускается вниз благодаря тяге заднего отдела капсулы и связок голеностопного сустава. Вместе с этим устраняется подвывих стопы кзади. Этот момент вправления можно ясно ощутить. Затем травматолог переводит руки на область лодыжек голеностопного сустава и одной рукой давит на наружную лодыжку. Рука, лежащая на внутренней лодыжке, служит противоупором. При этом происходит репозиция отломков лодыжек и устранение подвывиха стопы кнаружи.
Заключительный этап репозиции состоит из сдавливания вилки голеностопного сустава. Чтобы не допустить смещения отломков, травматолог продолжает сдавливать ладонями лодыжки голеностопного сустава, одновременно осуществляя давление коленом на головки плюсневых костей. В этом положении накладывается U-образная гипсовая лонгета от одного мыщелка большеберцовой когти до другого, которая проходит через подошву, и затем с помощью циркулярных ходов гипсового бинта и подошвенной лонгеты превращается в гипсовый сапожок
Контрольные рентгенограммы в двух проекциях позволяют тщательно исследовать положение отломков, суставной линии и равномерность суставной щели.
В течение 10 —12 дней больной находится на строгом постельном режиме, периодически опуская ногу с целью восстановления тонуса сосудом. Через 12—14 дней производится контрольная рентгенография. При правильном положении элементов голеностопного сустава больному разрешают ходить на костылях. Гипсовая иммобилизация продолжается до 21/2—3 месяцев. Если контрольная рентгенография после снятия гипсовой лонгеты показывает хорошее сращение костных элементов голеностопного сустава, больному назначают массаж, ЛФК, механотерапию и дозированную нагрузку. Больной должен носить ортопедическую обувь. Трудоспособность поолностью восстанавливается через 6—8 месяцев.
Лечение двулодыжечных аддукционно-инверсионных переломов с отрывом заднего края нижнего эпифиза большеберцовой кости с подвывихом стопы кнутри и кзади. По своему характеру этот вид перелома лодыжек почти не отличается от предыдущего, так как отломок заднего края чаще всего является частью суставной площадки нижнего эпифиза большеберцовой кости, связанной с внутренней лодыжкой. При этом виде повреждения голеностопного сустава не происходит разрыва связок межберцового синдесмоза.
Репозиция поврежденных фрагментов голеностопного сустава осуществляется под местной анестезией, как исключение применяется внутрикостная анестезия или наркоз. Положение больного и травматолога аналогично описанному выше. Одна рука травматолога охватывает пятку и внутреннюю лодыжку больного, другая — снаружи и опереди нижнюю треть малоберцовой кости, которая служит противоупором при вправлении.
Травматолог давлением на пятку и внутреннюю лодыжку и противоупором на наружную лодыжку сбоку и спереди стремится сдвинуть стопу кпереди и кнаружи. Одновременно давлением на головки плюсневых костей стопе придается положение небольшого тыльного сгибания. После вправления накладывают две лонгеты (U-об-разная по боковым поверхностям голени через подошву стопы и задняя), которые укрепляют циркулярными ходами гипсового бинта. Затем производят контрольную рентгенограмму в двух проекциях.
Первые 5—7 дней больной находится на строгом постельном режиме, лишь периодически опуская ногу в целях поддержания небольшого отека, затем ему разрешается ходить на костылях, слегка приступая на больную ногу; гипсовая иммобилизация продолжается 21/2— 3 месяца. По истечении этого срока гипсовую повязку снимают и производят контрольную рентгенографию. При хорошем сращении перелома больному назначают ЛФК, массаж, ванны, механотерапию и ношение ортопедической обуви. Больной сначала ходит на костылях, затем с палкой, постепенно увеличивая нагрузку на конечность. Трудоспособность полностью восстанавливается через 4—5 месяцев.
Лечение переломов переднего края большеберцовой кости с подвывихом стопы кпереди. Этот вид перелома является результатом прямой травмы, а также резкого тыльного сгибания стопы, когда блок таранной кости отламывает передний край нижнего эпифиза большеберцовой кости.
Обычно репозиция костных фрагментов голеностопного сустава производится под местным обезболиванием, и лишь в редких случаях приходится прибегать к внутрикостной анестезии и наркозу.
Положение больного и травматолога при вправлении аналогично предыдущим.
Вправление осуществляется следующим образом. Одной рукой травматолог охватывает область голеностопного сустава спереди, другой— нижнюю треть голени сзади. Она служит противоупором. Придавая стопе положение небольшого подошвенного сгибания, травматолог стремится оттянуть стопу книзу и переместить ее кзади. Путем натяжения переднего отдела капсулы голеностопного сустава и переднего отдела его связок происходит смещение переднего отломка нижнего эпифиза большеберцовой кости книзу и вправление подвывиха стопы. Затем накладывают U-образную гипсовую лонгету, проходящую через подошву и боковые стороны голени, и подошвенную, которые укрепляются циркулярными ходами гипсового бинта. Производится контрольная рентгенография.
В первые 4—5 дней больному назначают строгий постельный режим. Больной периодически опускает конечность с целью поддержания небольшого отека, затем ему разрешают ходить с помощью костылей. Гипсовая иммобилизация продолжается 21/2—3 месяца.
После снятия гипсовой повязки проводится контрольная рентгенография. При сращении назначают ЛФК, массаж, механотерапию, ванны и дозированную нагрузку на конечность. Рекомендуется ношение ортопедической обуви и эластичного бинта. Трудоспособность обычно восстанавливается через 5—6 месяцев.
Лечение свежих повреждений голеностопного сустава с применением скелетного вытяжения.
Скелетным вытяжением лечат переломы лодыжек с большим смещением отломков и отеками, при которых закрытая репозиция не удается, а проведению оперативного лечения мешает состояние кожи и мягких тканей в области голеностопного сустава и стопы или общее состояние больного. Вообще к лечению переломов лодыжек скелетным вытяжением следует относиться очень осторожно, т. к. часто на скелетном вытяжении не удается сразу добиться устранения смещения, что является причиной развития застойных явлений, сохранения отека, трофических расстройств, и, как следствие, ухудшения состояния мягких тканей в области голеностопного сустава. По моему мнению, этот метод следует применять только для устранения смещения заднего края большеберцовой кости.
В ЦИТО проф. А. В. Каштаном разработан метод лечения с применением скелетного вытяжения свежих переломов лодыжек с отрывом заднего края нижнего эпифиза большеберцовой кости и подвывихом стопы кзади и кверху. Этот метод состоит из проведения двух спиц: одна проводится через пяточную кость, другая через нижний эпифиз большеберцовой кости. Тяга осуществляется в двух направлениях, что позволяет репонировать отломки костных фрагментов голеностопного сустава и устранить подвывих стопы (11, с.145).
Скелетное вытяжение производится на шине Белера грузами различной величины до репозиции отломков, прочного их удержания и спада отека (14—18 дней). Затем на 21/2—3 месяца накладывают гипсовую повязку в виде сапожка (эту повязку накладывают при наличии скелетного вытяжения, и только после затвердевания гипса последнее снимают). После снятия гипсовой повязки производится контрольная рентгенография в двух проекциях. При наличии хорошего сращения элементов голеностопного сустава больному назначают ЛФК, массаж, механотерапию и постепенно возрастающую дозированную нагрузку. Рекомендуется пользоваться эластичным бинтом и носить ортопедическую обувь.
Следует отметить, что при скелетном вытяжении не всегда достигается точная репозиция, в таких случаях после того, как кожа и мягкие ткани приходят к норме (10—14 дней), назначают оперативное вмешательство.
Оперативное лечение свежих повреждений голеностопного сустава.
Показаниями для оперативного лечения свежих повреждений голеностопного сустава являются неудавшаяся репозиция отломков и случаи их вторичного смещения.
За последнее время в связи с усовершенствованием оперативной техники и применением высококачественных материалов для фиксации отломков появилась возможность чаще прибегать к оперативному лечению повреждений голеностопного сустава.
Так, более оправдано оперативное вмешательство, позволяющее точно сопоставить отломки, удалить гематому и прочно удержать отломки до сращения, чем производить многократные травматические репозиции, подчас не дающие даже удовлетворительного результата. Но вместе с тем не должно быть чрезмерного расширения показаний для оперативного вмешательства. Поэтому оперативному лечению подлежат свежие повреждения голеностопного сустава по строгим показаниям.
Для проведения операций на голеностопном суставе при его свежих и застарелых повреждениях используют следующие оперативные доступы: наружный боковой, задний, внутренний боковой и передний.
Три первых доступа служат для проведения восстановительных операций и в зависимости от вида повреждения костных элементов и связочного аппарата сустава сочетаются друг с другом. Передний доступ обычно служит для выполнения операции артродеза голеностопного сустава. В некоторых случаях при этом используется и наружный боковой доступ.
Наружный боковой доступ. Разрез начинается на 6— Н ом ироксимальнее верхушки наружной лодыжки, проходит посередине малоберцовой кости, ближе к переднему ее краю, и дистальнее верхушки наружной лодыжки, плавно загибается кпереди и достигает тыла стопы. Этим разрезом хорошо обнажается межберцовый синдесмоз, переднее-наружная часть капсулы голеностопного сустава, наружная суставная щель.
Задний доступ. Разрез длиной 10—12 см начинается на наружной поверхности ахиллова сухожилия. Сухожилие обнажают и Z-образно рассекают. Затем рассекают глубокую фасцию голени и обнажают сухожилия m. flexor hallucis longus, a. tibialis posterior, vv. tibialis posterior и п. tibialis. Все эти образования отводят кзади и кнутри. После этого обнажается задний край, и нижний эпифиз болынеберцовой кости.
Таким образом, из наружно-бокового и заднего разрезов производятся операции на наружной лодыжке, наружно-боковой связке, межберцовом синдесмозе, заднем крае нижнего эпифиза болынеберцовой кости.
Внутренний боковой доступ служит для проведения операций на внутренней лодыжке и дельтовидной связке.
Разрез начинается на 6—7 см проксимальнее внутренней лодыжки, затем он проходит несколько кпереди от ее середины и у 'верхушки плавно загибается кпереди по направлению к ладьевидной кости. При рассечении подкожной клетчатки необходимо выделить и отвести v. saphena magna и п. saphenus.
После обнаружения внутренней лодыжки, отделения и отведения заднего лоскута мягких тканей книзу выделяют сухожилие задней большеберцовой мышцы, которое используют при операциях по поводу несросшегося, неправильно сросшегося перелома внутренней лодыжки или застарелого разрыва дельтовидной связки. Из этого же разреза легко обнажаются дельтовидная связка, передняя и внутренняя части капсулы голеностопного сустава и его внутренняя боковая суставная щель.
Передний доступ, как правило, служит для артродеза голеностопного сустава.
Разрез начинается «выше уровня голеностопного сустава по передне-наружной поверхности большеберцовой кости. Далее его продолжают между лодыжками на тыл стопы. Послойно рассекаются мягкие ткани, сухожилия m. tibialis anterior и т. extensor hallucis longus отводятся кнутри вместе с a. dorsalis pedis, а сухожилия m. extensor digitorum longus — кнаружи. Из этого разреза хорошо обнажаются межберцовый синдесмоз, передняя поверхность большеберцовой кости, шейка таранной кости и вся суставная щель голеностопного сустава.
Для достижения основной цели — получения хороших результатов при лечении повреждений голеностопного сустава — травматолог должен успешно решить три основные задачи:
1) достигнуть точного анатомического восстановления поврежденных элементов голеностопного сустава;
2) удержать их в этом положении до сращения;
3) восстановить функцию сустава.
Точное анатомическое восстановление поврежденных компонентов голеностопного сустава целиком зависит от характера и вида повреждения. Так, при повреждении связочного аппарата голеностопного сустава, переломе одной лодыжки или двухлодыжечных переломах без смешения отломков репозиции обычно не требуется. Но переломы лодыжек со смещением отломков требуют обязательной и тщательной их репозиции, так как это необходимое условие для восстановления нормальной функции сустава. Если же закрытая репозиция невозможна из-за интерпозиции мягких тканей между отломками и т. д., это является первым показанием для восстановительной операции.
Восстановление функции сустава решается путем назначения правильной нагрузки на конечность, проведения лечебной физкультуры, массажа, физиотерапии, ношения ортопедической обуви.
Операции при свежих повреждениях голеностопного сустава производят в различные сроки. Обычно их назначают в первые 1-2 дня после травмы или на 8—10 сутки, когда уменьшится отек, придут к норме кожа и мягкие ткани, уменьшится гематома.
В случаях открытых переломов лодыжек больного оперируют сразу же при поступлении. Операция проводится по типу первичной обработки раны с фиксацией, по возможности, и костных фрагментов сустава.
Операции возможны и в более поздние сроки (через 14- 20 дней после травмы). В таких случаях, как правило, на контрольных рентгенограммах выявляется вторичное смещение отломков. В последнее время широко используется методика трансартикулярной фиксации. Эта методика заключается в следующем. Первоначально проводят операции открытой репозиции и остеосинтеза костных фрагментов и восстановление связок и мягких тканей голеностопного сустава. Затем через полость голеностопного сустава в различных направлениях проводят 1—2 и более спиц с тем, чтобы прочно удержать костные элементы сустава и стопы и препятствовать вторичному смещению. Концы спиц выводятся наружу и оставляются в гипсовой повязке. Спустя 3—4 недели спицы удаляются через окно в гипсовой повязке. К этому времени исключается возможность вторичного смещения отломков.
Обычно спица проводится через пяточную кость, таранную и нижний эпифиз большеберцовой кости. Иногда добавляются спицы, проведенные в другом направлении. Важно одно — чтобы травматолог был твердо убежден в том, что костные элементы голеностопного сустава и стопы правильно анатомически восстановлены и прочно удерживаются без тенденции ко вторичному смещению.
Методика трансартикулярной фиксации может быть использована и при закрытой репозиции переломов лодыжек, когда наблюдается тенденция ко вторичному смещению отломков с образованием подвывиха стопы.
Наиболее часто это происходит при двулодыжечных переломах с отрывом заднего края нижнего эпифиза большеберцовой кости и подвывихом стопы кнаружи и кзади.
Оперативное лечение свежих абдукционно-эверсионных повреждений голеностопного сустава.
Первая степень, этого вида повреждений в основном лечится консервативно. Только у небольшой части больных с изолированными переломами наружной и внутренней лодыжек при интерпозиции мягких тканей между их фрагментами или поворотом дистального фрагмента, который не удаётся устранить консервативно, приходится прибегать к операции.
Операции на внутренней лодыжке проводят из внутреннего бокового доступа. Обнажают внутреннюю лодыжку и внутреннюю боковую щель голеностопного сустава. Из внутренней боковой щели и области перелома внутренней лодыжки удаляют гематому. Дистальный фрагмент внутренней лодыжки подводят однозубым крючком к проксимальному и фиксируют винтом или двумя перекрещенными спицами. Рану послойно зашивают наглухо. На 1,5 — 2 месяца накладывают гипсовую повязку. Трудоспособность восстанавливается через 2-3 месяца.
Операции на наружной лодыжке проводится из наружного бокового разреза. Обнажают наружную лодыжку. наружную боковую щель голеностопного сустава. Фрагменты лодыжки точно сопоставляют друг с другом и фиксируют одной или двумя спицами. Рану послойно ушивают наглухо. Глухую гипсовую повязку накладывают до коленного сустава на 1/2 - 2 месяца. После снятия этой повязки производят контрольную рентгенографию. При наличии консолидации отломков назначают ЛФК, массаж, ношение эластичного бинта. Трудоспособность восстанавливается через 2 — 3 месяца.
Вторая степень свежих абдукционно-эверсионных повреждений голеностопного сустава также в основном лечится консервативно. Однако по сравнению с первой степенью количество случаев оперативного лечения при второй степени возрастает. Это связано с тем, что при второй степени, кроме переломов наружной и внутренней лодыжек, повреждается такое важное образование, как связки межберцового синдесмоза, и возникает подвывих стопы кнаружи, что не всегда удается устранить консервативно.
Операции при второй степени свежих абдукционно-эверсионных повреждений голеностопного сустава в зависимости от их объема подразделяются на 2 вида:
1) операции на отдельных костных фрагментах сустава (наружной лодыжке или одновременно на обеих лодыжках);
2) полные восстановительные операции (на лодыжках, межбсрцовом синдесмозе и т. д.).
Первый вид операции производится в случаях, когда при первичной закрытой репозиции удается анатомически сопоставить, основные поврежденные костные элементы голеностопного сустава и устранить подвывих стопы кнаружи. Однако остаются анатомически не восстановленными наружная или внутренняя лодыжки из-за интерпозиции мягких тканей между их фрагментами или поворота кнаружи дистального фрагмента. Обычно операцию проводят на 14—16-й день, когда кожа и мягкие ткани сустава приходят к норме, и уменьшается опасность вторичного смещения отломков. Операция технически не отличается от подобных операций первой степени свежих абдукционно-эверсионных повреждений голеностопного сустава.
В зависимости от повреждений голеностопного сустава операция проводится из наружного или внутреннего боковых разрезов.
Внутренним боковым разрезом обнажают внутреннюю лодыжку, области перелома удаляют гематому. Фрагменты лодыжки сопоставляют и фиксируют винтом или спицами.
Из наружного бокового разреза производится операция на наружной лодыжке. После обнажения ее фрагментов удаляется гематома, фрагменты точно анатомически сопоставляются и фиксируются одной или двумя спицами.
Гипсовая повязка накладывается на 3 месяца; после ее снятия производится контрольная рентгенография в двух проекциях. При наличии консолидации фрагментов назначают ЛФК, массаж, механотерапию; рекомендуется ношение ортопедической обуви, разрешается дозированная нагрузка. Трудоспособность восстанавливается через 3-4 месяца.
Операции второго вида проводят в случаях, когда консервативно не удается анатомически точно сопоставить основные повреждения элементов голеностопного сустава. Обычно операции проводят на 8—10-й день после попытки репозиции.
Операция начинается из наружного и внутреннего боковых разрезов.
Наружным боковым разрезом обнажают наружную лодыжку, область межберцового синдесмоза, наружную боковую щель голеностопного сустава. Из области перелома и суставной щели удаляют гематому. Затем устраняют подвывих стопы и производится остеосинтез наружной лодыжки и межберцового синдесмоза. Для этого фрагменты наружной лодыжки или малоберцовой кости точно анатомически сопоставляют и фиксируют несколькими спицами, которые проходят не только через фрагменты наружной лодыжки и малоберцовой кости, но и через область межберцового синдесмоза и нижний эпифиз большеберцовой кости. Таким образом одновременно достигается остеосинтез наружной лодыжки, прочное ее удержание у большеберцовой кости, т. е. устраняется расхождение вилки межберцового синдесмоза и подвывих стопы кнаружи. Если же удержать фрагменты наружной лодыжки между собой и устранить расхождение вилки берцовых костей спицами не удается, то применяется металлический болт с гайкой. Тогда после точного анатомического сопоставления фрагментов наружной лодыжки или малоберцовой кости и устранения подвывиха стопы кнаружи через дистальный фрагмент наружной лодыжки, межберцовый синдесмоз и нижнюю треть большеберцовой кости сверлом проводят туннель в направлении снизу вверх сзади наперед под углом 45° к длинной оси голени. В этот туннель проводят болт и производят одновременно прочный остеосинтез фрагментов лодыжки и берцовых костей в области синдесмоза. Затем операция продолжается на внутренней лодыжке. Производят точное анатомическое сопоставление ее фрагментов, которые фиксируются металлическим винтом или спицами. Операционные раны послойно зашивают наглухо. Производят контрольную рентгенографию. Накладывают глухую гипсовую повязку до коленного сустава. Через 3 месяца повязку снимают. После контрольной рентгенографии и при наличии консолидации костных фрагментов голеностопного сустава назначают ЛФК, массаж, механотерапию, дозированную нагрузку на сустав. Рекомендуется носить эластичный бинт и ортопедическую обувь. Трудоспособность восстанавливается через 6—8 месяцев.
Третья степень повреждения также в большинстве случаев лечится консервативно. Однако процент оперативного лечения повреждений голеностопного сустава этой степени значительно больше, чем при первой и второй. Это зависит от тяжести повреждения костно-связочных элементов голеностопного сустава и трудности точного анатомического восстановления и удержания поврежденных элементов сустава. (Как указывалось выше, при этих повреждениях возникает перелом внутренней лодыжки или разрыв дельтовидной связки, перелом наружной лодыжки или малоберцовой кости на различном уровне, полный разрыв связок межберцового синдесмоза, отрыв заднего края нижнего эпифиза большеберцовой кости, подвывих стопы кнаружи и кзади.) Особенно большие трудности возникают при репозиции отломков заднего края нижнего эпифиза большеберцовой кости. Вместе с тем от точной репозиции этого элемента сустава, тем более, если он составляет треть и более суставной поверхности нижнего эпифиза большеберцовой кости, зависит исход лечения. Так, при неточно вправленном отломке заднего края нижнего эпифиза большеберцовой кости на суставной поверхности эпифиза образуется ступенька, что приводит в дальнейшем к развитию деформирующего артроза.
Операции этих повреждений голеностопного сустава, как и предыдущих, по степени и сложности можно подразделить на 2 вида.
Первый вид — операции на отдельных элементах голеностопного сустава (внутренней лодыжке, наружной лодыжке, отломке заднего края нижнего эпифиза большеберцовой кости), которые не удалось анатомически сопоставить при первичной репозиции, хотя остальные поврежденные элементы голеностопного сустава хорошо анатомически сопоставлены и полностью устранен подвывих стопы кнаружи и кзади.
Обычно эти операции проводятся на 16—18-й день после закрытой репозиции, когда опасность вторичного смещения отломков значительно уменьшается.
В зависимости от цели — остеосинтез наружной, внутренней лодыжек или заднего края нижнего эпифиза большеберцовой кости — операция производится из внутреннего, наружного или заднего разрезов. Этими разрезами соответственно обнажают наружную и внутреннюю лодыжки или задний край нижнего эпифиза большеберцовой кости. Из области перелома и суставной щели удаляют гематому и после тщательного сопоставления производят остеосинтез костных фрагментов голеностопного сустава при помощи спиц или винтов.
Второй вид — сложные комплексные восстановительные операции, когда закрытая репозиция не достигла точного анатомического восстановления элементов голеностопного сустава и устранения подвывиха стопы кнаружи и кзади.
Операция начинается наружным боковым разрезом, которым обнажают наружную лодыжку, межберцовый синдесмоз и наружную боковую щель голеностопного сустава. Из области перелома наружной лодыжки и межберцового синдесмоза удаляют гематому. Дистальный фрагмент наружной лодыжки отводят книзу, это дает возможность отчетливо видеть отломок заднего края нижнего эпифиза большеберцовой кости. Затем обнажают ахиллово сухожилие и Z-образно рассекают с целью свободного доступа к отломку заднего края нижнего эпифиза большеберцовой кости и устранения силы натяжения икроножной мышцы, препятствующей его вправлению. Тупым крючком отводят кнутри сухожилия m. flexor hallucis longus, a. tibialis posterior, vv. tibialis posterior и п. tibialis, и отломок заднего края нижнего эпифиза большеберцовой кости легко смещается дистально.
В случаях, когда имеется препятствие к устранению подвывиха и, следовательно, вправлению отломка заднего края нижнего эпифиза большеберцовой кости, операцию продолжают на внутренней стороне голеностопного сустава.
Внутренним боковым разрезом обнажают внутреннюю лодыжку и внутренне-боковую щель голеностопного сустава. Удаляют гематому. После этого подвывих стопы кнаружи и кзади легко устраняется.
Остеосинтез начинается с отломка заднего кр'ая нижнего эпифиза большеберцовой кости. Отломок низводят острым крючком и с наружной боковой стороны голеностопного сустава определяют точность его вправления по исчезновению «ступеньки» и появлению правильной конгруентности суставного конца нижнего эпифиза большеберцовой кости. В этом положении отломок заднего края временно фиксируют одной или двумя спицами (при фиксации отломка сразу винтом возможно вторичное смещение, которое бывает трудно устранить). Затем, не вынимая спиц, отломок фиксируют винтом, и только после этого спицы удаляют.
Далее производится восстановление ахиллова сухожилия и вправление дистального отломка наружной лодыжки. При этом следует обратить особое внимание на точное восстановление длины малоберцовой кости с наружной лодыжкой и устранение смещения дистального отломка кзади и ротации его кнаружи.
После репозиции через наружную лодыжку, область межберцового синдесмоза и нижний эпифиз большеберцовой кости проводят туннель в направлении снизу вверх, сзади наперед под углом 45° к длинной оси голени, по которому вводят болт, и вилка голеностопного сустава свинчивается в положении тыльного сгибания стопы.
Затем из внутреннего бокового разреза производят репозицию отломков внутренней лодыжки и их остеосинтез спицами либо винтом. Раны послойно зашивают. Производят контрольную рентгенографию в двух проекциях и накладывают гипсовую повязку на 3 месяца.
После снятия гипсовой повязки и контрольной рентгенографии и при наличии консолидации назначают лечебную физкультуру, массаж, механотерапию; больному рекомендуется ношение ортопедической обуви. Разрешается дозированная нагрузка на больную конечность. Трудоспособность восстанавливается через 8—9 месяцев.
Оперативное лечение свежих аддукционно-инверсионных повреждений голеностопного сустава. Аддукционно-инверсинные повреждения голеностопного сустава встречаются значительно реже абдукционно-эверсионных. При них не повреждается такое важное образование, как связки межберцового синдесмоза, и в большинстве случаев повреждения успешно лечатся консервативно. Иногда не удается добиться точного анатомического вправления отломков, тогда возникают показания для оперативного лечения.
Первая степень повреждения, как правило, лечится консервативно. Иногда при изолированном переломе наружной лодыжки, когда наблюдаются смещения и ротация ее дистального фрагмента, не устраненного консервативно, назначают операцию.
Операция проводится из наружного бокового разреза. Обнажают наружную лодыжку, удаляют гематому из области перелома и наружной боковой щели голеностопного сустава, фрагменты наружной лодыжки точно анатомически сопоставляют и фиксируют друг с другом металлическими спицами или тонким стержнем. На 1/2—2 месяца накладывают гипсовый сапожок. После контрольной рентгенографии и наличия консолидации назначают ЛФК, массаж и дозированную нагрузку. Трудоспособность восстанавливается через 3—4 месяца.
Вторая и третья степень аддукционно-инверсионных повреждений голеностопного сустава также сравнительно редко нуждается в оперативном лечении; лишь в исключительных случаях, когда консервативно не удалось добиться точного анатомического сопоставления поврежденных элементов голеностопного сустава. Это наблюдается при больших повреждениях голеностопного сустава (третья степень), когда отломок внутренней лодыжки составляет значительную часть суставной площадки большеберцовой кости.
Операции аддукционно-инверсионных повреждений голеностопного сустава второй и третьей степени подразделяются на два вида.
Первый вид — когда закрытой репозицией достигнуто точное анатомическое восстановление большинства поврежденных элементов голеностопного сустава и устранен подвывих стопы кнутри и кзади, за исключением отдельных элементов (чаще всего наружной лодыжки).
Операция производится через 14—18 дней после закрытой репозиции, когда уменьшается опасность вторичного смещения элементов голеностопного сустава. Операция производится из наружного бокового разреза. Обнажают наружную лодыжку, из области перелома и наружной боковой щели голеностопного сустава удаляют гематому. Точно сопоставляют фрагменты наружной лодыжки и фиксируют спицами или металлическим стержнем. Затем операционную рану послойно наглухо зашивают. Производят контрольную рентгенограмму, на 2!/2—3 месяца накладывается глухая гипсовая повязка до коленного сустава. После контрольной рентгенографии и при наличии консолидации назначают ЛФК, массаж, механотерапию, рекомендуется дозированная нагрузка на сустав, ношение ортопедической обуви. Трудоспособность восстанавливается через 5—6 месяцев.
Второй вид — когда закрытой репозицией не удалось достигнуть точного анатомического восстановления большинства поврежденных элементов голеностопного сустава и устранить подвывих стопы кнутри и кзади.
Операция производится из внутреннего и наружного боковых разрезов. Внутренним боковым разрезом обнажают внутреннюю лодыжку и линию перелома. Из линии перелома и внутренней боковой щели голеностопного сустава удаляют гематому. Наружным боковым разрезом обнажают наружную лодыжку и наружную боковую щель голеностопного сустава и удаляют гематому. Из внутреннего бокового разреза производится точная репозиция отломка внутренней лодыжки и фиксация его к нижнему эпифизу болыпеберцовой кости спицами или винтами. Если отломок внутренней лодыжки включает значительный фрагмент суставной поверхности нижнего эпифиза болыпеберцовой кости, его трудно прочно зафиксировать с помощью спиц, тогда следует применить винты с торцовой нарезкой либо болт с гайкой. Для этого проводят туннель из основания внутренней лодыжки косо кнаружи и кверху, в который вводят металлический болт, и костный фрагмент—внутренняя лодыжка и часть эпифиза большеберцовой кости — прочно свинчивают с эпифизом большеберцовой кости.
Из наружного бокового разреза производят остеосинтез фрагментов наружной лодыжки металлическими спицами, стержнем или сшивание разорванных наружных боковых связок.
Операционные раны послойно зашивают наглухо. Производится контрольная рентгенография в двух проекциях. На 3 месяца накладывают глухую гипсовую повязку до коленного сустава. Затем повязку снимают. Производят контрольную рентгенографию. При наличии консолидации фрагментов назначают ЛФК, массаж, механотерапию и дозированную нагрузку. Рекомендуется ношение эластичного бинта и ортопедической обуви. Трудоспособность обычно восстанавливается через 6—8 месяцев.
Оперативное лечение свежих повреждений голеностопного сустава от прямой травмы. Переломы голеностопного сустава от прямого действия травмирующей силы в большинстве случаев являются тяжелыми и сопровождаются повреждениями многих костно-связочных элементов и, что особенно важно, большими разрушениями суставного хряща.
В меньшем числе случаев наблюдаются сравнительно небольшие повреждения голеностопного сустава — перелом переднего края нижнего эпифиза большеберцовой кости, лодыжки и т. д. Обычно эти повреждения удается хорошо лечить консервативно. Однако в некоторых случаях, когда путем закрытой репозиции не удается точно сопоставить костные фрагменты, назначается операция.
В зависимости от цели операции — остеосинтез переднего края нижнего эпифиза большеберцовой кости, наружной либо внутренней лодыжки и т. д. пользуются передним, наружно-боковым или внутренне-боковом доступами. Очень важно перед операцией точно установить, что суставной хрящ не поврежден. В противном случае восстановительная операция не имеет успеха.
После обнажения соответствующего костного фрагмента производят его точное анатомическое сопоставление и остеосинтез с помощью спиц или винтов. Операционную рану зашивают наглухо. Производят контрольную рентгенографию. Накладывают гипсовую повязку на 2*/я—3 месяца. Затем эту повязку снимают, производят контрольную рентгенографию. Если имеется консолидация фрагментов, назначают ЛФК, массаж и механотерапию. Трудоспособность восстанавливается через 3—6 месяцев.
Оперативное лечение свежих повреждений голеностопного сустава, сопровождающихся значительными нарушениями целостности костно-связочных элементов и разрушением суставного хряща. Большая величина травмирующей силы приводит к тяжелым повреждениям многих элементов голеностопного сустава, особенно суставного хряща. Если путем сложных восстановительных операций и удается достигнуть восстановления правильных анатомических соотношений элементов голеностопного сустава, то значительные повреждения и разрушения составного хряща не восстанавливаются. Это приводит в будущем к развитию деформирующего артроза голеностопного сустава. Подобные повреждения возникают при третьей степени абдукционно-эверсионных, аддукционно-инверсион-ных повреждений голеностопного сустава (от непрямой травмы) и особенно часто при прямом действии травмирующей силы.
2.2 Методы восстановления функций конечности
Одним из важнейших условий получения хороших результатов при лечении свежих и застарелых повреждений голеностопного сустава, кроме тщательно проведенной репозиции, является хорошо осуществленная иммобилизация конечности до срока консолидации отломков и срастания поврежденных мягких тканей. Как правило, иммобилизация осуществляется при помощи гипсовой повязки. В зависимости от вида повреждений элементов голеностопного сустава, а также методов их лечения (консервативного или оперативного) изменяется и методика ведении больных.
При изолированных переломах лодыжек голеностопного сустава или разрыве его связок достаточно бывает наложить хорошо отмоделировапную гипсовую лонгетную повязку па 3—4 недели. Лонгетная гипсовая повязка проходит от кончиков пальцев, через подошву, заднюю поверхность голени до коленного сустава. Если имеется двулодыжечный перелом или двулодыжечный перелом с отрывом заднего края нижнего эпифиза большеберцовой кости, сопровождающийся подвывихами стопы, то после проведенной репозиции накладывается бесподкладочная, хорошо отмоделированная гипсовая повязка (сапожок). Повязка состоит из двух лонгет, одна из которых проходит от наружного мыщелка болшеберцовой кости через подошву до внутреннего, другая лонгета — от кончиков пальцев стопы, через подошву, до коленного сустава. Лонгеты укрепляются циркулярными ходами гипсового бинта.
Первые дни после репозиции больному рекомендуется лежать и периодически опускать ногу с целью поддержания отека, который предупреждает вторичное смещение отломков. Через 10—14 дней производят контрольную рентгенографию. Если гипсовая повязка становится свободной, ее необходимо заменить такой же другой. В этой повязке больному разрешают ходить с помощью костылей, слегка приступая на больную ногу. Обычно через месяц, после контрольной рентгенографии, если отломки стоят хорошо и гипсовая повязка находится в хорошем состоянии, больного выписывают из больницы. При двулодыжечном переломе гипсовая иммобилизация продолжается 2'/2 месяца, а при двулодыжечном переломе с отрывом заднего края нижнего эпифиза болыпеберцовой кости—3 месяца.
Оперативный метод лечения свежих и застарелых повреждений голеностопного сустава также не исключает последующую гипсовую иммобилизацию. При этом используется подкладочная гипсовая повязка, т. е. на послеоперационную рану накладывают несколько слоев марли, смоченной спиртом, конечность укутывают стерильной ватой и после этого накладывают гипсовую повязку. Применять такую повязку рекомендуется после открытых репозиций отломков, сшивания или пластического восстановления разорванных связок, когда отломки и концы связок прочно скреплены.
Гипсовая иммобилизация, кроме дополнительной наружной фиксации, создает покой оперированной конечности, предупреждает защитное сокращение мышц голени и тем самым уменьшает поток болезненных импульсов, идущих от оперированной конечности. Подстилка в повязке способствует устранению раздражения кожи конечности, особенно подверженной влиянию давления из-за проведенной операции, а также потому, что .кожа и мягкие ткани нижних конечностей имеют более ранимую трофику и ослабленное кровообращение по сравнению с верхними конечностями.
На следующий день в гипсовой повязке против операционных ран вырезают окна, через которые удаляют вату и спиртовые марлевые повязки и заменяют свежими. Это делается во всех случаях, так как пропитанные кровью повязки оказывают неблагоприятное действие на кожу голеностопного сустава. Па 10—12-й день через окна в гипсовой повязки снимают швы и больному рекомендуют производить движения в коленном и голеностопном суставе больной и здоровой конечности. Это способствует улучшению тонуса мышц и более скорому восстановлению движений в голеностопном суставе и суставах стопы.
Сроки гипсовой иммобилизации после оперативного лечения свежих и застарелых повреждений голеностопного сустава несколько длительнее гипсовой иммобилизации при консервативном лечении. Так, при оперативном лечении изолированных повреждений лодыжек или разрывов связок голеностопного сустава гипсовая иммобилизация обычно продолжается 4—6 недель, после оперативного лечения двулодыжечных переломов или двулодыжечных переломов с отрывом заднего края нижнего эпифиза болыпеберцовой кости —3 месяца, после артродеза голеностопного сустава —5—6 месяцев, т. е. до образования сращения между блоком таранной кости и вилкой голеностопного сустава. Некоторое увеличение сроков гипсовой иммобилизации после оперативного лечения свежих и застарелых повреждений голеностопного сустава объясняется тем, что операция как дополнительная травма несколько удлиняет сроки консолидации костных фрагментов и сращения мягких тканей.
После прекращения гипсовой иммобилизации больным назначают лечебную физкультуру, массаж, механотерапию, ванны.
Упражнения по разработке движений в голеностопном суставе проводятся с постепенно увеличивающейся нагрузкой. Очень осторжио разрабатываются движения в голеностопном суставе на аппаратах механотерапии. Большую роль в процессе восстановления трофики и уменьшения отеков играют массаж и бальнеотерапия.
На ночь больную конечность рекомендуется укладывать на небольшую подушку. Необходимо применение эластичного бинта. Больную конечность бинтуют утром не туго, начиная от кончиков пальцев до верхней трети голени; на ночь бинт снимают. Эластичный бинт способствует уменьшению лимфостаза в больной конечности, а также улучшению в ней кровообращения за счет уменьшения венозного застоя. Особенно это рекомендуется больным среднего и пожилого возраста.
Большое значение в вопросе лечения повреждений голеностопного сустава приобретают нагрузка на сустав и ношение ортопедической обуви.
Постепенная нагрузка на больную конечность разрешается после снятия гипсовой повязки. Время ограничения полной нагрузки зависит от тяжести травмы, качества лечения, возраста и пола больного, условий его труда и целого ряда других причин. Однако следует всегда помнить, что преждевременное разрешение полной нагрузки на больную конечность может привести к дегенеративным изменениям со стороны суставного хряща и развитию деформирующего артроза.
Обычно после снятия гипсовой повязки больные ходят с помощью двух костылей, приступая на больную конечность. Постепенно один костыль заменяют палкой, затем оставляют другой костыль и, наконец, палку. Но и после этого больным не рекомендуется переутомлять ногу, делать без отдыха длительные переходы и т. д. Мерилом разрешения полной нагрузки является самочувствие больного: отсутствие болей в пострадавшей конечности, исчезновение вазотрофических расстройств.
Ортопедическую обувь назначают при двулодыжечных абдукционно-эверсионных и аддукционно-инверсионных повреждениях голеностопного сустава и повреждениях голеностопного сустава, связанных с тяжелой прямой травмой.
Ортопедическая обувь, рекомендуемая для ношения после абдукционио-эверсионных повреждений голеностопного сустава, строится по следующему принципу: высокий жесткий полукорсет, супинатор, каблук несколько отнесен внутри. Подобного построения обувь хорошо корригирует вальгусную деформацию. Высокий жесткий полукорсет и шнуровка создают условия лучшей стабилизации костных и связочных элементов голеностопного сустава, особенно в области межберцового синдесмоза и внутренней стороны голеностопного сустава.
Ортопедическая обувь, рекомендуемая после аддукционно-инверсионных повреждений голеностопного сустава, строится по такому же принципу, только без отнесения каблука внутри. Построенная по такому принципу обувь создает условия правильной оси нагрузки на голеностопный сустав и уменьшает силы, стремящиеся придать стопе варусную деформацию. Ортопедическую обувь рекомендуется носить еще несколько месяцев после полной нагрузки на больную конечность.
Металлические конструкции - болты, спицы и др. обычно удаляют спустя 6—7 месяцев после оперативного вмешательства. Операции удаления металлических конструкций обычно проводятся под местным, реже внутрикостным обезболиванием. Гипсовой иммобилизации в этих случаях не требуется.
ГЛАВА 3. Роль и средства адаптивной физкультуры в лечении травм и повреждений голеностопного сустава
3.1 Характеристика адаптивно-физической реабилитации при переломах костей лодыжки голени
Итак, какова же роль адаптивной физкультуры при реабилитации голеностопного сустава. Прежде всего, следует разобраться с тем. Что же представляет собой адаптивная физкультура.
Адаптивно-физическая реабилитация является составной частью общей модели реабилитации. Большая медицинская энциклопедия определяет ее как комплекс медицинских, педагогических и социальных мероприятий, направленных на восстановление (или компенсацию) нарушенных функций организма, также социальных функций и трудоспособности больных и инвалидов.[5] Как видно из определения, в понятие «реабилитация» входят функциональное восстановление или компенсация того, что нельзя восстановить, приспособление к повседневной жизни и приобщение к трудовому процессу больного или инвалида.
Основной целью физического воспитания является развитие двигательных функций (навыков), а целью адаптивно-физической реабилитации (АФР) является коррекция их нарушений с последующим развитием до нормы. Тое есть содержание адаптивно - физической реабилитации направлено на восстановление временно утраченных или нарушенных функций (помимо тех, которые утрачены или разрушены на длительный срок в связи с основным заболеванием) после перенесения различных заболеваний, травм, физических и психических перенапряжений, возникающих в процессе какого-либо вида деятельности или тех или иных жизненных обстоятельств.[6]
Основой адаптивно-физической реабилитации (АФР) является тренировочный процесс (совершенствование движения или двигательного стереотипа). Гимнастическое упражнение (занятие, процедура или урок) является основным специфическим физическим средством, с помощью которого достигается направленное воздействие на движение пациента. (Вспомогательным средством являются тренажеры).
В основе АФР лежит онтогенетически последовательная стимуляция двигательного развития (мотогенез) с учетом качественных специфических нарушений, характерных для разных клинических форм заболевания. С помощью онтогенетически ориентированной кинезиотерапии осуществляется глубокая растяжка мышц (перетяжка).
Восстановление двигательного стереотипа необходимо проводить поэтапно (курсами) в ходе специальных упражнений, с учетом степени сформированности основных двигательных функций (навыков). При наличии специальных гимнастических занятий (АФР) можно на 100% исправить имеющиеся двигательные нарушения и предупредить формирование патологических двигательных стереотипов.
Основная задача адаптивной реабилитации заключается в формировании адекватных психических реакций на то или иное заболевание, ориентации их на использование естественных, экологически оправданных средств, стимулирующих скорейшее восстановление организма; в обучении умениям использовать соответствующие комплексы физических упражнений, приемы гидровибромассажа и самомассажа, закаливающие и термические процедуры и другие средства.[7]
Цель этапа реабилитации максимально полное восстановление утраченных двигательных функций, исходя из сложившейся после травмы анатомической ситуации. Это огромная, тяжёлая работа, требующая от пациента терпения и упорства, а от врача, курирующего процесс, специальных знаний, навыков, наличия в арсенале необходимого реабилитационного оборудования, тренажеров, приспособлений.
Как правило, человек после травмы не в состоянии самостоятельно выполнять упражнения: нет достаточной подвижности суставов, больно, атрофированы и не работают мышцы и т.д. Поэтому, с каждым пациентом у нас работает персональный инструктор. Его задача - помощь больному при выполнении императивно – коррегирующих упражнений, из которых и складывается его персональная программа реабилитации.
Разработкой и коррекцией персональной программы занимается реабилитолог, кроме того, его задачей является методологическое сопровождение реабилитационного процесса.
Восстановление утраченных двигательных качеств, задержки (или недоразвитие) физического развития основываются на нормативах естественного физического (биологического) развития.
Если же больной после травмы приобретает инвалидность, то особенно необходимо вводить элементы адаптивной физической культуры, то есть посредством физической активности и психологической коррекции введение в нормальную социальную среду.
В этот период больной может столкнуться с такими проблемами, как неправильное сращение кости, контрактуры, спайки, нарушения в функционировании внутренних органов и т.д. Чтобы этого не возникало, в период лечения необходимо уделять большое внимание ЛФК и массажу. С их помощью можно предупредить массу осложнений и самое главное ускорить лечебный процесс.
Ряд временно утраченных функций в связи с иммобилизацией поврежденной конечности больной вынужден бывает компенсировать за счет вовлечения в работу других мышечных групп. Иногда эти компенсации в дальнейшем отрицательно сказываются на функции ОДА. Например, неправильная постановка иммобилизованной ноги во время ходьбы нередко приводит к сколиозу, к плоскостопию здоровой ноги и т.д. ЛФК способствует формированию компенсаторных приспособлений, а также корригирует ранее нерационально выработанные организмом компенсации.
Травма конечности, как правило, сопровождается резким нарушением мышечного тонуса, мышечно-суставного чувства, латентного времени произвольного сокращения и расслабления мышц, координации движений и других показателей функции конечности. Нормализация отмеченных изменений состояния конечности в значительной степени отстает от регенерации костной ткани. В ряде случаев они остаются не восстановленными даже через 1-2 года после сращения перелома.
После снятия иммобилизации применение различных средств ЛФК, например гимнастических упражнений, дозированной ходьбы, физических упражнений в водной среде, прогулок на лыжах, элементов спортивных игр, трудотерапии, способствует восстановлению нарушенных функций.
Адаптивно – физические упражнения назначается больным через 2-3 дня после их госпитализации и проводится по той же методике, что и при переломе бедренной кости в зависимости от выбранного метода лечения.[8]
3.2 Сочетание безрецептурных методов при реабилитации переломов лодыжки голени
После прекращения гипсовой иммобилизации больным с травмами и повреждениями голеностопного сустава для восстановления могут применяться различные сочетания безрецептурных методов реабилитации. Им назначают наравне с лечебной физкультурой, массаж, механотерапию, ванны.
Массаж является одним из важных средств для лечения и реабилитации голеностопного сустава. Он назначается при ушибах с кровоизлиянием, растяжении мышц, связок и сухожилий, переломах, вывихах и т. д. Массаж помогает снять боль. Благодаря ему спадает отек, рассасывается кровоизлияние, укрепляются мышцы, восстанавливаются функции суставов и мышц, быстрее растет костная мозоль и т. д.
Эффективность воздействия массажа во многом зависит от соблюдения основных гигиенических требований. К ним относятся: создание оптимальных условий для проведения массажа; соблюдение требований, предъявляемых к массажисту и массируемому; знание противопоказаний и противопоказаний к массажу.
Массаж лучше проводить в специальных закрытых помещениях, хорошо освещенных, при положительной температуре 20 - 22°С. Помещение, где проводится массаж, должно быть сухим и светлым. Желательно иметь отдельный массажный кабинет площадью 18 кв.м. смежные массажные кабинеты соединяются массажным проходом. Массажный кабинет целесообразно располагать вблизи физиотерапевтических кабинетов и мест проведения ЛФК.
Массаж проводится на полумягкой или твердой кушетке шириной 60 – 85см., длиной 185 – 200см., высотой 50 – 70см. кушетка должна иметь хорошо моющееся синтетическое покрытие.
К кушетке необходимо иметь два валика один 25 – 35см., другой 15 – 20см, применяемой при массаже коленного сустава.
Существуют специальные массажные кресла для стационарного использования и переносные, которые обеспечивают значительно лучшее расслабление не только рук и ног, но и всего тела (особенно мышц шеи и трапециевидных мышц). Также используются столики для проведения массажа воротниковой области, лица и рук.
В массажном кабинете должны быть:
- лампы соллюкс и кварц, массажные аппараты и приборы, аппарат для измерения артериального давления, термометр, секундомер, миотонометр, динамометр, магнитофон, песочные или процедурные часы;
- шкаф для хранения чистых простыней, халатов, полотенец, мыла, талька, мази, растирок, присыпок, эластичных бинтов;
- аптечка первой помощи, в которой хранятся вата, стерильные бинты, раствор йода, лейкопластырь, вазелин, борный или нашатырный спирт, камфорные или валериановые капли.
Массаж применяют на всех этапах медицинской реабилитации больных, в комплексном восстановительном лечении острых и хронических заболеваний сердечнососудистой системы, нервной системы, органов дыхания, опорно-двигательного аппарата, позвоночника и суставов, органов пищеварения, кожных и других заболеваний.
При наличии сопутствующих показаний массаж можно комбинировать с лечением физиотерапевтическими процедурами, ЛФК, медикаментами, витаминами и др. при определенных показаниях это дополняет массаж и улучшает результаты лечения.
Сочетание массажа с другими методами лечения необходимо хорошо продумать и согласовать с соответствующими специалистами.
Абсолютные противопоказания: злокачественные болезни крови и гемофилия; злокачественные опухоли различной локализации (до их радикального лечения); цинга; гангрена; тромбоз сосудов в период его возникновения; ангиит, ангионеврозы; аневризма сосудов головного мозга, сердца, аорты, периферических сосудов; психические заболевания со значительно измененной психикой; активная форма туберкулез; остеомиелит острый и хронический; венерические заболевания в период возможности заражения; недостаточность кровообращения и легочно-сердечная недостаточность III степени; СПИД.
Временные противопоказания: чрезмерное возбуждения или переутомление, психозы; гнойные процессы любой локализации, различные заболевания кожи; острые лихорадочные состояния, повышенная температура тела; грипп, ангина, острые респираторные заболевания, но при ОРЗ с цель профилактики разрешается точечный массаж; острые воспалительные процессы; воспаление и изменении лимфатических сосудов и узлов; кровотечение, кровоточивость - кишечные, маточные, носовые, из мочевых путей; множественные аллергические высыпания на коже; кризы гипертонические, гипотонические, церебральные; каузальгические синдромы после травмы периферических нервов, массаж разрешается только после утихания болей или хирургического вмешательства; тошноте, рвоте, боли в животе; алкогольное опьянение.
В теории и практике массажа выделяют различные системы: российская, шведская, финская, сегментарная, китайская (точечный массаж), периостальная, восточная и т.д. Каждая система отличается от других использованием отдельных приемов и методикой их применения в зависимости от поставленной задачи.
Массаж, проводимый при реабилитации после травм и других повреждениях, влияет следующим образом:
- являясь раздражителем кожи, способствует возникновению активной кожной гиперемии;
- активизирует мышечные сокращения;
- резко снижает чувствительность периферических нервов, одновременно с этим и общую болезненность того участка, который травмирован;
- благоприятствует активному приливу крови к массируемому участку, стимулируя при этом обменные процессы в нем;
- предотвращает наступление атрофии, а в том случае, если она наступила, то помогает ее устранить;
- способствует быстрейшему образованию костной мозоли;
- эффективно действует на рассасывание выпотов, отеков, кровоизлияний и инфильтратов;
- укрепляет мышцы и улучшает трофику тканей.
Приемы, которые используются при выполнении массажа при повреждениях, те же, что и при общем массаже: выжимание, растирание, поглаживание, разминание и другие. Выбор приемов зависит от конфигурации мышц, характера и места травмы и т. д.
Непосредственно перед выполнением массажа следует попытаться достичь наибольшего расслабления мышц или связок в области того участка, который поврежден. Поза массируемого должна быть такой, чтобы все тело находилось в расслабленном положении.
Массаж, который проводится при повреждениях опорно-двигательного аппарата, делится на два этапа: подготовительный и основной.
Подготовительный массаж проводится на нетравмированных частях. Он выполняется в течение нескольких сеансов (3-5), все зависит от вида травмы и болевых ощущений, которые испытывает спортсмен. По прошествии некоторого времени после травмы назначается первый сеанс массажа. Он включает комплекс различных приемов: поглаживание, выжимание, разминание и потряхивание.
Массаж следует начинать с легких поглаживаний, которые нужно выполнять на области, находящейся немного выше травмы. После постепенного привыкания травмированного можно начать более сильное поглаживание и интенсивное выжимание, не причиняя при этом боли.
Повторив выжимание 2-3 раза, еще раз выполняют комбинированное поглаживание, затем небольшое разминание, которое захватывает большую часть тканей.
В случае если травма получена на том участке, который состоит из крупных мышц, используют прием разминания, двойного кольцевого и длинного. При выполнении массажа приемы разминания должны чередоваться с приемами поглаживания и потряхиванием.
Массаж делают 2-3 раза в день. Сеанс длится 5-7 минут. Для проведения первых сеансов массажа время на его приемы распределяется следующим образом: на разминание и поглаживание - по 2-3 минуты, а на потряхивание - 1 минуту.
Проводя массаж, пользуясь данной методикой, можно достичь снижения отечности в области травмы и нормализации функции травмированного участка.
Спустя 2-3 дня, после проведения трех-пяти сеансов подготовительного массажа, можно начать основной.
Основной массаж выполняется на травмированной области. К этому массажу приступают лишь в том случае, если у спортсмена не наблюдаются болевые ощущения в области ушиба, отечность тканей и высокая температура.
Проводить массаж начинают с поглаживания, выжимания и разминания участков, находящихся над областью травмы, после этого массируют участок травмы. При этом применяется легкое комбинированное поглаживание и растирание, В момент поглаживания производятся надавливания различной силы: чем дальше от травмируемого места выполняется надавливание, тем сильнее.
В том случае, если сильных болей не наблюдается, нужно с первого же дня начать использование прямолинейного растирания подушечками пальцев, проводя его с небольшой интенсивностью, чередуя с концентрическим поглаживанием (на суставах). Когда болевые ощущения становятся незначительными, нужно начать применение спиралевидного и кругообразного растираний подушечками пальцев.
Проводить основной массаж можно с использованием лечебных и согревающих средств, которые оказывают благотворное действие, в результате период восстановления значительно сокращается. Важно и то, что массаж проводится с целью восстановления функций травмированного участка, поэтому его необходимо сочетать с физическими упражнениями и тепловыми процедурами (до сеанса массажа).
ГЛАВА 4. Организация, проведение и оценка исследования влияния адаптивно – физических нагрузок в лечении травм и повреждений голеностопного сустава
Исследование проводилось в три этапа:
- на первом этапе осуществлялся анализ научной и научно-методической литературы по проблеме исследования, определялся комплекс методов исследования и проводились педагогические наблюдения.
- на втором этапе проводился констатирующий педагогический эксперимент, разработана комплексная программа физической реабилитации после травм голеностопного сустава, проведено обоснование разработанной программы, состоящей из физических упражнений в зале, физических упражнений в бассейне, дыхательных упражнений, классического лечебного массажа.
- на третьем этапе обобщались и анализировались полученные результаты, оформлялась данная курсовая работа
За время проведения эксперимента в нашем исследовании приняли участие 20 больных, имеющих хронические или повторные повреждения голеностопного сустава. Для определения влияния программ реабилитации на динамику восстановления физической работоспособности, качества жизни, психологического статуса, больные были распределены на две группы. Контрольную группу составили 10 больных, основную - 10. По полу и возрасту существенных различий между представителями обеих групп не было. По всем основным требованиям основная и контрольная группы являлись сопоставимыми. Под нашим наблюдением находились больные с гладким послеоперационным течением. Контрольной группе давались согласно методике адаптивно – физические нагрузки.
Физическая реабилитация является логическим продолжением любого лечения: оперативного, медикаментозного, физиотерапевтического и занимается восстановлением качества и количества здоровья - «стирает» последствия перенесённой болезни. Методы физической реабилитации, использованные нами в ходе эксперимента, предполагают только биомеханические воздействия, всегда индивидуально ориентированны, не имеют противопоказаний по возрасту, тяжести и могут быть использованы в профилактических целях, как вспомогательные, потенцирующие и оптимизирующие основную терапию, а в случаях отсутствия эффективных схем лечения, могут выступать в качестве самодостаточных лечебных методов.
Реабилитационная программа представляет собой последовательность действий, которые необходимо совершить, чтобы восстановить утраченные двигательные функции. Главный инструмент в реабилитации – упражнение. Упражнение должно быть правильно подобрано (с учетом специфики данного больного), правильно организовано (с помощью технических средств, приспособлений, специального реабилитационного оборудования) и правильно выполнено.
Императивность - основной принцип организации выполнения упражнений. Это означает, что больному в виде необходимых внешние условия, задаются все параметры выполнения упражнения: траектория и амплитуда движения, силовые характеристики, частота и количество повторений, интенсивность и т.д. Осуществить это, нам позволяет парк специального оборудования и разработанная нами методология. Такая форма организации реабилитационного процесса обеспечивает методичную, планомерную, многочасовую работу на позитивный результат.
Полнота восстановления двигательных функций зависит: от тяжести травмы; от степени восстановления анатомической целостности - если что-то удалено, увы, полного восстановления не будет, но, как правило, многое можно сделать: устранить или значительно уменьшить болезненность, восстановить подвижность в смежных сегментах тела, восстановить кровообращение и лимфоотток и т.д.; от сроков, прошедших с момента травмы – чем больше времени прошло, тем сложнее и длительнее процесс восстановления.
Сразу после травмы начинается госпитальный этап – здесь помощь обеспечивают хирурги-травматологи. Их внимание сосредоточено на максимально полном восстановлении анатомической целостности поражённого сегмента опорно-двигательного аппарата. Основной фактор, от которого зависит успех – мастерство хирурга. В идеале, реабилитация должна начинаться уже на госпитальном этапе, но для этого необходимо достичь согласованности в работе хирургов-травматологов и реабилитологов.
При разработке экспериментальной программы физической реабилитации мы исходили из анализа сложившихся в современной травматологии представлений о восстановительном лечении после травм голеностопного сустава, использования тренажеров нового поколения и выбора доступных для нас средств оценки динамики в процессе восстановления функций нижней конечности.
Общая методика физической реабилитации включала следующие основные процедуры: упражнения ЛФК, комплексы физических упражнений; различные виды ходьбы; физиотерапию; массаж и гидромассаж; водолечение.
Упражнения ЛФК - один из основных методов восстановительного лечения - использовались в контрольной группе испытуемых.
Разработанную методику ФР мы подразделили на три периода. В первом периоде реабилитации при травмах и повреждениях голеностопного сустава основные задачи адаптивной физкультуры, которые стояли перед нами можно определить следующим образом:
- быстрейшее восстановление крово - и лимфообращения в поврежденной ноге;
- ликвидация отечности;
- повышение мышечного тонуса;
- увеличение подвижности суставов.[9]
Дыхательные и общеразвивающие упражнения, всевозможные движения в суставах, свободных от гипса (пальцами ноги, в коленном и тазобедренном суставах), чередуют со специальными: активные движения пальцами стопы и в тазобедренном суставе (сгибание и разгибание, отведение и приведение, ротационные движения), изометрическое напряжение мышц бедра и голени (вначале не более 2-3 с), статическое удержание конечности и идеомоторные упражнения.[10]
Для улучшения кровообращения и уменьшения отека больным было рекомендовано периодически опускать поврежденную ногу с кровати, придавая ей затем возвышенное положение. Через 3-5 дней после травмы больным разрешалось передвигаться в пределах палаты, а затем и отделения с помощью костылей, в том числе по лестнице.[11]
При лечении вытяжением очень осторожно включались упражнения для коленного сустава. Это осуществлялось за счет движений бедра при поднимании и опускании таза.[12]
Продолжительность занятий - по 20-30 мин 3-4 раза в день.[13]
Во втором периоде реабилитации при травмах и повреждениях голеностопного сустава после снятия гипса основные задачи адаптивной физкультуры это:
- восстановление движения в голеностопном суставе во всех направлениях;
- ликвидация отечность поврежденной ноги;
- предупреждение развития травматического плоскостопия, деформации стопы и искривления пальцев, разрастание "шпор", которые образуются чаще на пяточной кости, искривления пальцев;
- восстановление функции поврежденной конечности и навык передвижения.[14]
В первые дни после прекращения иммобилизации все специальные упражнения выполнялись в облегченных условиях (под ноги подводили скользящую плоскость, использовали роликовые тележки, блоковые установки), упражнения, связанные с мышечным напряжением, чередовали с расслаблением мышц и дыхательными. В этом периоде кроме обще развивающих упражнений и дыхательных упражнений в занятия включались всевозможные движения для голеностопного сустава. Упражнения выполнялись в и.п. лежа на спине, на животе, на боку, сидя, опираясь стопами о пол; сидя на высоком табурете (стопы на весу); сидя, положив поврежденную ногу на здоровую или под нее; стоя на четвереньках и сидя.[15]
У больных после остеосинтеза рано разрешали ходьбу с костылями с приступанием на больную ногу и постепенно увеличивали нагрузку на нее (осевую нагрузку).[16]
Первые измерения осевой нагрузки проводили на 14-16-й день. При косых и оскольчатых переломах после скелетного вытяжения первое определение опороспособности травмированной конечности проводили через 3,5-4 недели.[17]
При остеосинтезе металлическим стержнем, винтом, балкой и т.п. тренировку опорной функции начинали на 14-20-й день. Если стабилизация отломков достигнута за счет аппаратов компрессионно-дистракционного действия, нагрузку с опорой давали на 5-7-й день.[18]
В дальнейшем в занятия включались маховые движения конечностью, упражнения с отягощением и сопротивлением, у гимнастической стенки, с гимнастическими предметами. Проводились занятия в бассейне, массаж (10-12 процедур). Постепенно в занятия вводиись и.п. стоя на коленях и стоя.[19] Также осваивались разные варианты ходьбы: на носках, пятках, наружном или внутреннем крае топ, вперед спиной, боком, скрестным шагом, в полуприседе и др., выполнялись упражнения с опорой стопой на спинку стула или рейку гимнастической стенки; на велотренажере.[20] Примерный комплекс специальных физических упражнений при переломах костей голени во втором периоде, применяемых нами в ходе эксперимента представлен в приложении 1.
Кроме ЛФК во втором периоде применялось плавание в бассейне.[21]
С целью предупреждения развития травматического плоскостопия и деформации стопы сразу же после снятия гипса в обувь вкладывался специальный супинатор.[22]
При переломе лодыжек (в любом месте) отмечается отек стопы. Для его ликвидации рекомендовалось 3-4 раза в день по 10-15 мин. лежать, приподняв ноги (под углом 120-130 градусов) в тазобедренных суставах. Через 5 мин., не меняя положения, выполнялся комплекс специальных упражнений.[23]
Примерный комплекс упражнений при отеке стопы представлен в приложении 2.
Кроме этого комплекса упражнений проводился самомассаж поврежденной ноги в положении сидя (утром и вечером, перед сном), применяя поглаживание, разминание, выжимание и встряхивание. Каждый прием повторялся 10 раз. Особенно тщательно массировался голеностопный сустав, область пятки и лодыжек.[24]
После сна необходимо бинтовать было поврежденную ногу эластичным бинтом - от основания пальцев до коленного сустава. На время самомассажа и занятий ЛФК, а также на ночь, бинт не снимают. При сильном отеке спать рекомендовалось с приподнятыми ногами. Ежедневно на ночь делали ванну для поврежденной ноги в течение 10-15 мин. с уровнем воды до колена (температура 36-37 С). В воде выполнялись всевозможные активные движения в голеностопном суставе во всех направлениях.[25]
В третьем периоде реабилитации при травмах и повреждениях голеностопного сустава основные задачи адаптивной физкультуры:
- окончательно восстановить движения поврежденной конечности;
- нормализовать все функции организма.[26]
Упражнения третьего периода направлены на восстановление нормальной амплитуды движений в суставах, укрепление силы мышц, устранение контрактур, предупреждение уплощения сводов стопы.[27]
Рекомендовались танцевальные шаги, соскоки, ходьба и бег с препятствиями (с обязательной фиксацией голеностопного сустава поврежденной ноги голеностопником или эластичным бинтом).
Кроме ЛФК, в третьем периоде было показано плавание в бассейне с ластами.[28]
Все лечебные процедуры использовались в различных сочетаниях для повышения эффективности процесса физической реабилитации функций нижней конечности после перенесенной травмы.
После завершения курса реабилитации произошли положительные сдвиги в показателях, характеризующих функциональное состояние голеностопного сустава.
1. Динамика показателей физической работоспособности.
После проведенных реабилитационных мероприятий показатели функционального состояния оперированного сустава и основных параметров ходьбы значительно улучшились.
Полученные в результате педагогического эксперимента данные свидетельствуют о том, что после реабилитации не только улучшаются локомоции передвижения, но и отмечается изменение показателей, характеризующих количественные параметры ходьбы в сторону их увеличения. У больных контрольной группы более значительно возросли темп шагов и расчетная скорость ходьбы.
Все это свидетельствует о том, что достигнутый в результате физической реабилитации уровень физической подготовленности больных после лечения травм голеностопного сустава способствовал приобретению более устойчивых навыков ходьбы.
В целом по окончании педагогического эксперимента 7 пациентов эконтрольной группы ходили без дополнительной опоры, 3 продолжали пользоваться тростью и 1 передвигались с помощью костылей, в основной группе соответственно 5, 4 и 1 человек.
Отмечено, что физическая работоспособность у эконтрольной группы выше, чем у основной группы. Это прямое свидетельство эффективности предложенных нами средств физической культуры по восстановлению функционального состояния организма. В то же время мы предлагали больным контрольной группы повышенные тренировочные нагрузки и ориентировали их на скрупулезное выполнение этих нагрузок.
2. Динамика показателей качества жизни.
Травмы голеностопного сустава значительно снижают показатели качества жизни, в основном, связанные с активностью на работе, физической и поведенческой активностью, а также с понижением дохода и социального статуса. Несмотря на различные методические подходы к оценке качества жизни у больных с травмами, тяжесть травматических повреждений значительно меняет социальные, эмоциональные компоненты качества жизни.
Качество жизни по суммарному показателю у больных контрольной и основной групп после операции были достоверно сопоставимы. По показателям суммарного качества жизни через 4-5 месяцев (конец реабилитации) было выявлено более выраженное повышение в эконтрольной группе, чем в основной группе.
Улучшение качества жизни у больных контрольной группы, прежде всего, после реабилитации (через 4-5 месяцев) оказалось связано с ограничением из-за физической активности, активности на работе, повседневной активности, социального статуса и необходимости лечиться.
Результаты корреляционного анализа показали, что улучшение качества жизни, коррелирующее с показателями физической работоспособности, свидетельствуют об эффективности реабилитационной программы в Контрольной группе.
Организация труда инструктора лечебной физкультуры
Методическое руководство всей работой по лечебной физкультуре и врачебному контролю осуществляет врачебно-физкультурный диспансер или кабинет лечебной физкультуры по территориальному принципу. В лечебно-профилактических учреждениях предусмотрены должности врачей и инструкторов по лечебной физкультуре в соответствии с объемом работы. Назначение процедур лечащий врач записывает в историю болезни. После этого врач по лечебной физкультуре осматривает больных, составляет карту лечащегося в кабинете лечебной физкультуры (форма № 042/У), которую передает инструктору и следит за проведением занятий и их эффективностью.
Инструктор лечебной физкультуры составляет комплексы упражнений по лечебной и утренней гигиенической гимнастике, проводит индивидуальные, групповые занятия в палате, кабинете, зале лечебной физкультуры.
В кабинете лечебной физкультуры проводят индивидуальные занятия и малогрупповые (5-6 чел.). Размеры кабинета 24-30 м2 (не менее 4 м2 на каждого занимающегося); необходимо наличие вентиляции, температура воздуха 18-20 °С.
Зал лечебной физкультуры должен иметь размеры от 60 до 100 м2 высотой 5-6 м и подсобные помещения: две раздевалки — раздельные для мужчин и женщин, кабинет врача, душевые, комната для отдыха больных. Вентиляция зала осуществляется с помощью фрамуг. Радиаторы отопления должны быть закрыты щитами. В зале лечебной физкультуры должна быть:
· гимнастическая стенка;
· баскетбольная корзина;
· предметы для занятий:
· гимнастические палки;
· мячи надувные и набивные различной величины;
· гантели;
· булавы;
· лесенки для пальцев;
· специальные блоки для рук и ног.
При амбулаторном лечении занятия можно проводить на свежем воздухе, на оборудованных для игр площадках, дорожках для ходьбы. Площадки устраивают из расчета 5-6 м на одного человека; волейбольная площадка имеет размеры 18 x 9 м и свободную площадь шириной до 2 м для приема и подачи мяча. Столбы высотой 2 м 60 см ставят на расстоянии 0,5 м от боковых линий.
Документация и учет
Инструктор лечебной физкультуры принимает больного с картой лечащегося в кабинете лечебной физкультуры (форма № 042/У), выполняет указанные в ней рекомендации врача; отмечает переносимость занятий, пульс до и после каждого занятия, антропометрические показатели, эффективность занятий.
Инструктор записывает в журнале учета процедур (форма № 029/У) количество отпущенных процедур. Врач и медицинские сестры ведут дневник работы; врач фиксирует работу в форме № 039/У, медицинские сестры — в форме № 39-1/У.
Эффективность занятий оценивают по доступным показателям общего самочувствия, пульса, частоты дыхания, артериального давления.
При необходимости повторяют ЭКГ, клинические анализы крови, мочи. По показаниям проводят функциональные пробы с физической нагрузкой.
Приказом Министерства здравоохранения РФ от 19 августа 1997 г. № 249 «О номенклатуре специальностей среднего медицинского и фармацевтического персонала» утверждены положение и квалификационные характеристики специалистов, в том числе по лечебной физкультуре и массажу. Этим приказом следует руководствоваться в работе инструкторам ЛФК (см. Приложение).
ВЫВОДЫ
Итак, по результатам проведенного исследования методов и приемов лечебной физической культуры при переломах лодыжки голени можно сделать следующие выводы:
1. Было проведено исследование структуры костей голеностопного сустава и их совместную деятельность для обеспечения двигательных функций, в результате чего был сделан вывод о том, что голеностопный сустав представляет собой сложное анатомическое образование, состоящее из костной основы и связочного аппарата с проходящими вокруг него сосудами, нервами и сухожилиями. В функциональном отношении голеностопный сустав сочетает функции опоры и перемещения веса человека. Поэтому особенно большое значение для нормальной функции голеностопного сустава имеет прочность и целостность его суставного хряща, костных и связочных элементов и сохранение правильной нагрузки.
2. Была дана характеристика травм голеностопного сустава и особенно лодыжки голени, а также методов их лечения, в результате чего был сделан вывод о том, что повреждения голеностопного сустава - наиболее частые среди всех травм конечностей. Наибольший процент травм голеностопного сустава происходит от неправильных приземлений при спрыгиваниях с высоких предметов, приземлениях на неровные поверхности, падениях. В этих случаях наиболее характерны вывихи и переломы. Могут наблюдаться и повреждения и заболевания мягких тканей этой области - икроножных мышц, ахиллова сухожилия, растяжения и воспаления связочного аппарата.
3. Была рассмотрена роль адаптивной физкультуры в лечении травм и повреждений лодыжки голени, механизм действия физических упражнений, а также изучены задачи и методику адаптивной физкультуры при травмах и повреждениях лодыжки голени соответственно каждому периоду реабилитации, в результате чего были сделаны выводы о том, что адаптивно-физическая реабилитация является составной частью общей модели реабилитации, также основой адаптивно-физической реабилитации (АФР) является тренировочный процесс, а гимнастическое упражнение является основным специфическим физическим средством, с помощью которого достигается направленное воздействие на движение пациента.
Цель этапа реабилитации максимально полное восстановление утраченных двигательных функций, исходя из сложившейся после травмы анатомической ситуации. Это огромная, тяжёлая работа, требующая от пациента терпения и упорства, а от врача, курирующего процесс, специальных знаний, навыков, наличия в арсенале необходимого реабилитационного оборудования, тренажеров, приспособлений.
4. Было проведено исследование безрецептурных методов (в частности, массажа) при реабилитации переломов лодыжки голени, в результате чего был сделан вывод о том, что массаж, проводимый при реабилитации после травм способствует возникновению активной кожной гиперемии, активизирует мышечные сокращения, резко снижает общую болезненность того участка, который травмирован, благоприятствует активному приливу крови к массируемому участку, стимулируя при этом обменные процессы в нем, предотвращает наступление атрофии, эффективно действует на рассасывание выпотов, отеков, кровоизлияний и инфильтратов, укрепляет мышцы и улучшает трофику тканей.
5. По результатам теоретического исследования были разработаны практические рекомендации по выполнению комплекса упражнений, направленных на реабилитацию человека после переломов лодыжки и голени.
Как правило, человек после травмы не в состоянии самостоятельно выполнять упражнения: нет достаточной подвижности суставов, больно, атрофированы и не работают мышцы и т.д. Поэтому, с каждым пациентом у нас работает персональный инструктор. Его задача - помощь больному при выполнении императивно – коррегирующих упражнений, из которых и складывается его персональная программа реабилитации.
ЗАКЛЮЧЕНИЕ
Костную основу голеностопного сустава составляют дистальные концы большеберцовой и малоберцовой костей и блок таранной кости. Дистальные концы берцовых костей образуют вилку — гнездо голеностопного сустава, куда входит блок таранной кости. В вилке голеностопного сустава различают наружную лодыжку, образующуюся из дистального конца малоберцовой кости, дистальную суставную поверхность большеберцовой кости и внутреннюю лодыжку, образующуюся из эпифиза большеберцовой кости.
Наружная лодыжка (tnalleolus lateralis) в 2 раза больше внутренней, имеет передний и задний края, наружную и внутреннюю поверхности. По заднему краю наружной лодыжки проходит бороздка, где расположены сухожилия короткой и длинной малоберцовых мышц (m. peroneus longus, m. peroneus brevis).
Наружная поверхность лодыжки шероховатая и служит местом прикрепления фасции и наружных боковых связок голеностопного сустава.
Внутренняя поверхность лодыжки имеет треугольную площадку, покрытую гиалиновым хрящом. Эта площадка вместе с наружной поверхностью блока таранной кости образует наружную боковую щель голеностопного сустава.
Внутренняя лодыжка (malleolus medialis) состоит из двух бугорков — большого переднего и меньшего заднего, разделенных ямкой. Внутренняя, внесуставная поверхность внутренней лодыжки шероховата. К ней прикрепляются фасция и дельтовидная связка. Наружная суставная поверхность внутренней лодыжки покрыта гиалиновым хрящом и образует вместе с внутренней боковой поверхностью блока таранной кости внутреннюю боковую щель голеностопного сустава.
Наружная лодыжка образует с дистальным эпифизом большеберцовой кости угол 88—110°, внутренняя лодыжка - угол 105—120°. Ось внутренней лодыжки образует с осью голеностопного сустава угол в 30°.
Переломы лодыжек — наиболее частые повреждения голени. По отношению ко всем переломам голени они составляют 35—40%. Различают изолированные переломы наружной или внутренней лодыжки, обеих лодыжек, обеих лодыжек в сочетании с краевым переломом заднего или переднего края большеберцовой кости (перелом Десто) и перелом внутренней лодыжки с переломом малоберцовой кости на 6—7 см выше верхушки наружной лодыжки (перелом Дюпюитрена).
Изолированные переломы наружной лодыжки происходят в результате непрямой травмы — подвертывания стопы внутрь или наружу. Припухлость, кровоизлияние, локальная болезненность по линии перелома лодыжки и в области дельтовидной связки, которая, как правило, также повреждается, ограничение подвижности в голеностопном суставе облегчают диагностику.
Изолированные переломы внутренней лодыжки встречаются реже и возникают в результате подворачивания стопы внутрь с одновременной тыльной флексией ее. Переломы одной лодыжки, особенно без смещения, трудно диагностируются и иногда принимаются за разрывы связок.
Двулодыжечные переломы встречаются довольно часто. Они делятся на супинационные и пронационные. Супинационные переломы лодыжек возникают в результате внезапного подвертывания стопы внутрь, в результате чего резко напрягаются наружные связки, которые и отламывают наружную лодыжку. Таранная же кость, упираясь во внутреннюю лодыжку, ломает ее на уровне щели голеностопного сустава. Значительных смещений и деформаций при этом виде перелома не происходит. Пронационные переломы возникают при резком подворачивании стопы наружу. Пронационный механизм травмы приводит к напряжению дельтовидной связки и перелому внутренней лодыжки. Это способствует увеличению пронации стопы, таранная кость еще больше отклоняется кнаружи, оттесняет кнаружи наружную лодыжку, вследствие чего рвутся связки дистального межберцового сочленения, а затем и ломается малоберцовая кость. Линия перелома проходит на 6—7 см выше конца наружной лодыжки (перелом Дюпюитрсна).
Если к пронационному механизму травмы присоединяется тыльная флексия стопы, то под действием давления таранной кости на большеберцовую ломается ее передний край; если же присоединяется подошвенное сгибание стопы, по тем же причинам ломается задний край большеберцовой кости (перелом Десто). Стопа при этом соответственно смещается кпереди или кзади, развивается подвывих или вывих стопы. Клиническая картина пронационных переломов лодыжки характерна, вследствие смещения таранной кости кнаружи развивается подвывих стопы и вальгусная ее деформация. В результате разрыва вилки голеностопного сустава надлодыжсчная область расширена. Имеются гематома, отек и резкая локальная болезненность соответственно линии перелома.
Переломы костей голеностопа лечат тремя методами:
- консервативно - вытяжением (если перелом со смещением) за пяточную кость, накладывая через 2-3 нед. глухую гипсовую повязку - от основания пальцев до верхней трети бедра;
- наложением аппарата Г.А.Илизарова;
- оперативная репозиция с применением фиксаторов костных отломков.
3. Была рассмотрена роль адаптивной физкультуры в лечении травм и повреждений лодыжки голени, механизм действия физических упражнений, а также изучить задачи и методику адаптивной физкультуры при травмах и повреждениях лодыжки голени соответственно каждому периоду реабилитации
Адаптивно-физическая реабилитация является составной частью общей модели реабилитации. Большая медицинская энциклопедия определяет ее как комплекс медицинских, педагогических и социальных мероприятий, направленных на восстановление (или компенсацию) нарушенных функций организма, также социальных функций и трудоспособности больных и инвалидов.
Основой адаптивно-физической реабилитации (АФР) является тренировочный процесс (совершенствование движения или двигательного стереотипа). Гимнастическое упражнение (занятие, процедура или урок) является основным специфическим физическим средством, с помощью которого достигается направленное воздействие на движение пациента. (Вспомогательным средством являются тренажеры).
Травма конечности, как правило, сопровождается резким нарушением мышечного тонуса, мышечно-суставного чувства, латентного времени произвольного сокращения и расслабления мышц, координации движений и других показателей функции конечности. Нормализация отмеченных изменений состояния конечности в значительной степени отстает от регенерации костной ткани. В ряде случаев они остаются не восстановленными даже через 1-2 года после сращения перелома.
После снятия иммобилизации применение различных средств ЛФК, например гимнастических упражнений, дозированной ходьбы, физических упражнений в водной среде, прогулок на лыжах, элементов спортивных игр, трудотерапии, способствует восстановлению нарушенных функций.
4. Было проведено исследование безрецептурных методов (в частности, массажа) при реабилитации переломов лодыжки голени.
После прекращения гипсовой иммобилизации больным с травмами и повреждениями голеностопного сустава для восстановления могут применяться различные сочетания безрецептурных методов реабилитации. Им назначают наравне с лечебной физкультурой, массаж, механотерапию, ванны.
Итак, в результате проведенной работы основная цель, поставленная перед нами достигнута и реализованы следующие задачи:
1. В результате проведенного теоретического анализа были изучены понятие и общие основы адаптивно - физической реабилитации, а именно: задачи и принципы, методы и средства адаптивно - физической реабилитации; была рассмотрена роль адаптивной физкультуры в лечении травм и повреждений голеностопного сустава, механизм действия физических упражнений, а также изучить задачи и методику адаптивной физкультуры при травмах и повреждениях голеностопного сустава соответственно каждому периоду реабилитации;
2. Была построена схема исследования влияния адаптивно – физических нагрузок при реабилитации голеностопного сустава, а также разработана и проведена методика адаптивно физической реабилитации.
В процессе проведенного исследования роли адаптивно – физических нагрузок в реабилитации травм голеностопного сустава можно сказать, что гипотеза, поставленная нами в начале работы в ходе проведения эксперимента нашла полное подтверждение.
СПИСОК ЛИТЕРАТУРЫ
1. Бахрах И.И., Грец Г.Н. Организационные, методические и правовые основы физической реабилитации: Учебное пособие. - Смоленск: СГИФК, 2003. - 151 с.
2. Белая Н.А. Лечебная физкультура и массаж: Учебно-методическое пособие для медицинских работников. - М.: Советский спорт, 2004.
3. Большая медицинская энциклопедия. - М.: Астрель; АСТ, 2002. -735 с.
4. Бирюков А.А. Лечебный массаж: учебник для студентов высших учебных заведений, обучающихся по специальности "физическая культура". - М.: Советский спорт, 2000. - 296с.
5. Дубровский В.И. Лечебный массаж: Учебник для сред. и высш. учеб. заведений по физической культуре - 4-е изд., доп. М,: ВЛАДОС, 2005.
6. Доленко Ф.Л. Берегите суставы. - М.: ФиС,1990.
7. Евсеев С.П., Шапкова Л.В. Адаптивная физическая культура: Учебн. пособие.- М.:Советский спорт, 2000.- 240с.
8. Епифанов В.А., Аронов Д.М., Балаболкин М.И. и др. Лечебная физическая культура: Справочник (под ред. Епифанова В.А.) Изд. 2-е, перераб., доп. М., 2001.
9. Епифанов В.А. ЛФК: Учебное пособие для вузов. - М.:Гэотар-мед, 2002.
10. Иваницкий М.Ф. Анатомия человека. - М.: ФиС,1988. - 463 с.
11. Краснов А.Ф., Аршин В.М., Цейтлин М.Д. Справочник по травматологии. - М.: Медицина,1984. - 400 с.
12. Кукушкина Т.Н., Докиш Ю.М.,Чистякова Н.А. Руководство по реабилитации больных, частично утративших трудоспособность. - Л.: Медицина,1981. - 152 с.
13. ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр Академия,2004. - ISBN 5-7695-2348-4 / 5-7695-1396-9
14. Материально-техническое обеспечение адаптивной физической культуры Учебн. пособие./Под редакцией проф. Евсеева. - М.:Советский спорт, 2000.- 152с. ISBN 5-85009-608-6
15. Милюкова И.В., Евдокимова Т.А. Лечебная физкультура: Новейший справочник. Под общ. ред. проф. Т.А.Евдокимовой М.: Изд-во Эксмо,2003.- 862 с. ISBN : 5-699-03366-1
16. Правосудов С.А. Учебник инструктора ЛФК,1980.
17. Полуструев А.В. Теоретические и методические основы восстановления физической работоспособности травматологических больных с переломами верхних и нижних конечностей: Учебное пособие. - Омск: ОГАФК,1999. - 150 с.
18. Попов С.Н. Лечебная физическая культура. Учебник.. 2-е изд.,стер. М.: Академия. 2003. - ISBN: 5-7695-2348-4
19. Попов С.Н.Физическая реабилитация. М.: Феник, 2004. - ISBN: 5-222-04258-8
20. Теория и организация адаптивной физической культуры Учебник. В 2 т. Т.1 Введение в специальность. История и общая характеристика адаптивной физической культуры. / Под общей ред. проф. Евсеева.- М.:Советский спорт, 2002.- 448с.: ил. ISBN 5-85009-659-0
21. Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999. – ISBN 5-278-00670-6
22. Физическая реабилитация детей с нарушением функций опорно-двигательного аппарата Под ред. Н.А. Гросс. - М.: Советский спорт, 2000. - 224 с: ил. ISBN 5-85009-605-1
23. Юмашев Г.С., Епифанов В.А. Оперативная травматология и реабилитация больных с повреждениями ОДА. - М.: Медицина,1983. - 384 с.
24. Юрьев В.П. ЛФК при диафизарных переломах костей нижних конечностей: Методические рекомендации. - Л.,1972.
25. Артеменко Е.П. Совершенствование методики восстановления трудоспособности после переломов костей голени: Автореф. - Омск,1996. - 23 с.
26. Валеев Н.М. Практикум по ЛФК: мет. разраб./Автореф.: Н.М.Валеев, Н.Е.Кудрявцев, А.Г. Шактрев.- М.,1983.-44 с.
27. Евсеев С.П. Адаптивная физическая культура: цель, содержание, место в системе знаний о человеке // Теория и практика физической культуры 2003. № 1.
28. Макарова Г.А. Система подготовки специалистов по физической реабилитации (физиотерапии) // Теория и практика физ. культуры. - 2004. - № 8. - С. 13-15.
29. Марков Л.Н. Физическая реабилитация спортсменов после оперативного лечения ахиллова сухожилия // Теория и практика физ. культуры. - 1997. - № 9. - С. 17.
30. Павлов С.Е. Восстановление в спорте. Теоретические и практические аспекты // Теория и практика физ. культуры. - 2000. - № 1. - С. 23-26.
Приложение 1.
Примерный комплекс специальных физических упражнений при переломе костей голени во втором периоде
И.п. - лежа на спине.
1. Сгибание и разгибание пальцев стоп.
2. Тыльное и подошвенное сгибание стопы.
3. Попеременное и одновременное сгибание и разгибание ног в коленных суставах.
4. Попеременное отведение и приведение прямой ноги, скользя ею по плоскости постели.
5. Изометрическое напряжение мышц бедра (2-3 с).
6. Имитация езды на велосипеде (попеременно здоровой и больной ногой).
7. Круговые движения стопами.
8. Наружная и внутренняя ротация ноги.
И.п. - лежа на животе.
1. Попеременное сгибание ног в коленных суставах.
2. Попеременное отведение и приведение ноги.
3. Движения ногами как при плавании стилем "брасс".
И.п. - сидя на стуле.
1. Попеременное и одновременное сгибание и разгибание ног в коленных суставах.
2. Захватывание и удержание пальцами стопы мелких предметов в течение 3-5 с.
3. Стопы на медицинболе. Перекатывание стопами медицинбола вперед-назад.
Упражнения выполняют в спокойном темпе, повторяя каждое 6-8 раз, дыхание произвольное.
Приложение 2.
Примерный комплекс упражнений при отеке стопы
1. Напрячь четырехглавую мышцу бедра. Повторить 20-30 раз. Темп медленный. Дыхание свободное.
2. Сгибать и выпрямлять стопы. Повторить 10-20 раз. Темп медленный. Дыхание свободное.
3. Сгибать и выпрямлять пальцы ног. Повторить 10-20 раз. Темп медленный. Дыхание свободное.
4. Отдых 1-2 мин.
5. Повторить упражнение 3.
6. Круговые движения в голеностопных суставах по часовой и против часовой стрелки. По 10 раз в каждую сторону. Темп средний. Дыхание свободное.
7. Сгибать стопы вперед и назад с максимальной амплитудой. Повторить 10-20 раз. Темп средний. Дыхание свободное.
8. Поочередно сгибать ноги к животу (носки на себя). По 10 раз каждой ногой. Темп средний. Дыхание свободное.
9. Развести носки ног в стороны, максимально разворачивая всю ногу от бедра. Повторить 10 раз. Темп средний. Дыхание свободное.
10. Поочередно (не сгибая) поднимать ноги до прямого угла в тазобедренных суставах (носки на себя). По 10 раз каждой ногой. Темп средний. Дыхание свободное.
11. Повторить упражнений 1.
12. Поднять (не сгибая) поврежденную ногу до прямого угла в тазобедренном суставе, одновременно сгибая и выпрямляя пальцы и стопу на весу. Повторить 10 раз. Темп средний. Дыхание свободное.
13. Отдых в положении лежа с приподнятыми ногами. 5-10 мин.
[1] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[2] ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр "Академия",2004
[3] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[4] Там же. .
[5] Большая медицинская энциклопедия. - М.: Астрель; АСТ, 2002.
[6] Евсеев С.П. Адаптивная физическая культура: цель, содержание, место в системе знаний о человеке / Теория и практика физической культуры 2003. № 1.
[7] Евсеев С.П. Адаптивная физическая культура: цель, содержание, место в системе знаний о человеке / Теория и практика физической культуры 2003. № 1.
[8] ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр "Академия",2004.
[9] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[10] Епифанов В.А. ЛФК: Учебное пособие для вузов. - М.:Гэотар-мед,2002.
[11] ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр "Академия",2004.
[12] Белая Н.А. Лечебная физкультура и массаж: Учебно-методическое пособие для медицинских работников. - М.: Советский спорт, 2004.
[13] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[14] ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр "Академия",2004.
[15] Епифанов В.А. ЛФК: Учебное пособие для вузов. - М.:Гэотар-мед,2002.
[16] Белая Н.А. Лечебная физкультура и массаж: Учебно-методическое пособие для медицинских работников. - М.: Советский спорт, 2004.
[17] Правосудов С.А. Учебник инструктора ЛФК,1980.
[18] Правосудов С.А. Учебник инструктора ЛФК,1980.
[19] Епифанов В.А. ЛФК: Учебное пособие для вузов. - М.:Гэотар-мед,2002.
[20] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[21] Там же.
[22] ЛФК : Учеб. для студ. высш. учеб. заведений / С.Н.Попов, Н.М.Валеев, Т.С.Гарасева и др.; Под ред. С.Н.Попова. - М.- Издательский центр "Академия",2004.
[23] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[24] Транквиллитати А.Н. Восстановить здоровье. - 2-е изд., перераб. - М.: ФиС,1999.
[25] Там же.
[26] Там же.
[27] Белая Н.А. Лечебная физкультура и массаж: Учебно-методическое пособие для медицинских работников. - М.: Советский спорт, 2004.
[28] Белая Н.А. Лечебная физкультура и массаж: Учебно-методическое пособие для медицинских работников. - М.: Советский спорт, 2004.
© 2009 База Рефератов