
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Дипломная работа: Роль медсестры в медстраховании
Дипломная работа: Роль медсестры в медстраховании
Оглавление
Введение...................................................................................................................3
Глава 1. Роль среднего медицинского персонала в организации медицинского страхования в России..............................................................................................7
1.1. Роль среднего медицинского персонала в реализации социальной политики государства.............................................................................................7
1.2. История становления сестринского дела в России и в Ульяновской области....................................................................................................................24
Глава 2. Профессиональные предпочтения представителей сестринского дела в организации медицинского страхования и установки населения (по результатам социологического исследования)...................................................35
2.1. Ход и результаты исследования....................................................................35
2.2. Медицинское страхование в Ульяновской области: современное состояние и перспективы.....................................................................................54
Заключение.............................................................................................................65
Список литературы................................................................................................69
Приложения
Введение
Вступление человечества в XXI век сопровождается обострением ряда проблем, в числе которых на одном из первых мест практически во всех странах мира стоит здоровье населения. Неблагоприятное состояние экологии, многочисленные стрессы, чрезвычайная напряженность повседневной жизни человека способствуют развитию и хронизации различных заболеваний, которые передаются из поколения в поколение. Увеличиваются масштабы заболеваний, угрожающих генофонду любой нации, таких как ВИЧ-инфекция, СПИД, наркомания, токсикомания, алкоголизм.
Кроме того, российская система здравоохранения в целом страдает от несбалансированности медицинских кадров, неэффективной подготовки и использования сестринского персонала. Безусловно, сохранение основных тенденций может повлечь за собой постепенное вырождение нации.
Существуют попытки внедрить в отечественную практику предупреждающую модель из мировой медицинской науки. Реформа здравоохранения в России, как отмечают специалисты, направлена не только на обеспечение доступности и качества предоставляемых населению услуг, но и усиление профилактической направленности. Однако решение задач такой модели медико-социальной помощи представляется практически невозможным без реального полноценного участия специалистов, имеющих среднее и высшее медицинское образование по специальности «сестринское дело» и составляющих самую многочисленную категорию работников здравоохранения.
Становится все более очевидным, что в условиях социально-экономического и административного реформирования в Российской Федерации стратегия развития сестринского дела должна соответствовать меняющейся парадигме медицины, быть социально приемлемой и при этом гарантировать высокое качество оказания медпомощи населению.
Осмысление новой концепции медико-социальной помощи и роли сестринского персонала в ее реализации требует и совершенно иного научного обоснования происходящих в этой сфере процессов. В новой модели медсестра многоуровневой подготовки выступает в роли менеджера, активно участвуя в рациональной организации лечебно-диагностического процесса, творческой личности, систематизирующей и индивидуализирующей уход за больными, активного члена лечебной бригады, грамотно и самостоятельно оказывающего помощь пациентам с использованием современных технологий сестринского процесса.
В этой связи профессия медсестры предстает как кардинально изменяющаяся в общественном сознании и в сознании носителей медицинской профессиональной культуры. К сожалению, процесс идеологической трансформации носит зачастую противоречивый и замедленный характер, что существенно снижает эффективность проводимых реформ в целом, и обновление сестринского дела, в частности.
Поэтому сегодня наиболее адекватным поставленным организационно-управленческим и административным задачам развития сестринского дела представляется социологический подход, позволяющий дополнить узко направленные медицинские исследования более широким социальным контекстом и выявить латентные факторы, процессы и явления, тормозящие его развитие.
Сестринское дело как тема исследования имеет междисциплинарный характер и рассматривается не только в социологии и ее отраслевых направлениях, но и в научном поле медицины, педагогики, психологии и др.
В большей степени проблемы медико-социального характера рассматриваются в социологии медицины, развитие которой обязано таким ученым как Мак-Интайр, Е. Blackwell, A. Gotjan, L. Henderson, И.В. Венгрова, Ю.А. Шилинис, А.В. Решетников, Черников В.М. и др.; в психологии и психиатрии - А. К. Ануфриев, Н. Зорин и др.; в педагогике -Г.М. Перфильева, в социологии - З.С. Шангареева, И.Э. Чудинова и др.
Медико-социальные и демографические аспекты в контексте социологических концепций социальной политики, социальной стратификации отражены в работах российских исследователей Жукова В.И., Голенковой З.Т., Никитина В.А., Осадчей Г.И., Радаева В.В., Уржа О.А., Фролова С.С, Шаркова Ф.И., Юдиной Т.Н. и др. В социологии социальных групп - в исследованиях Мансурова В.А., Лукша О.В. и др.
В целом сестринское дело и медико-социальная проблематика, как в социологии, так и в других отраслях знания находится в стадии формирования своих исследовательских границ.
Объект исследования - медико-социальная поддержка населения России.
Предмет исследования - сестринское дело как социально-трудовой процесс и особая форма медико-социальной поддержки населения, направленная на гуманизацию общемедицинской практики в России и Ульяновской области.
Гипотеза исследования – средний медицинский персонал играет существенную роль в организации медицинского страхования на территории Ульяновской области.
Цель дипломного исследования заключается в социологическом анализе сестринского дела и определения на его основе основных направлений совершенствования и гуманизации этой деятельности в Ульяновской области, удовлетворяющих медико-социальным запросам населения региона.
Задачи исследования:
1. Представить теоретико-методологические положения социологического анализа сестринского дела;
2. Сформулировать основные тематические направления социологических исследований, направленных на совершенствование и гуманизацию сестринского дела в Ульяновской области;
3. Определить место и статус среднего медицинского персонала в современной структуре российского общества;
4. Обосновать роль среднего медицинского персонала в социальной политике;
5. Проанализировать и обобщить исторический опыт сестринского дела в России;
6. Выявить основные этапы и современные особенности развития сестринского дела на территории Ульяновской области;
7. Представить результаты социологических исследований, направленных на оценку мнений медсестер о своей профессии и представлений пациентов об их деятельности.
Теоретическую и методологическую базу исследования составили фундаментальные положения социологии, характеризующие социально-трудовые процессы, социальную структуру общества, профессиональные компетенции, а также позволяющие развивать прикладной уровень сестринского дела в регионе.
Эмпирическую и информационную базу исследования составили нормативно-законодательные акты, законы, указы Президента РФ, постановления, распоряжения законодательной власти; положения органов управления Ульяновской области; архивные материалы; справочно-библиографические данные и информационные материалы СМИ; статистические данные Госкомстата РФ; научные работы, статьи в области социологии, здравоохранения и социальной работы; специальные медико-социальные программы; результаты социологических исследований исследовательских центров, организаций, вузов.
Глава 1. Роль среднего медицинского персонала в организации медицинского страхования в России
1.1. Роль среднего медицинского персонала в реализации социальной политики государства
В Конституции Российской Федерации (далее — Конституция) определено, что здоровье людей в Российской Федерации охраняется (статья 7) и каждый имеет право на охрану здоровья (статья 41), благоприятную окружающую среду и достоверность информации о ней, возмещение ущерба, причиненного здоровью экологическим правонарушением (статья 42), а также указано, что поощряется деятельность, способствующая укреплению здоровья человека, развитию физкультуры и спорта, экологии и санитарно-эпидемиологическому благополучию, финансируются федеральные программы охраны и укрепления здоровья населения (статья 41).
Охрану здоровья населения, вопросы обязательного медицинского страхования Конституция относит к совместному ведению Российской Федерации и субъектов Российской Федерации.
Конституция закрепляет право граждан на медицинскую помощь, которая является механизмом социальной защиты. Правовые режимы бесплатной медицинской помощи гарантируются государством за счет средств бюджетов и обязательного медицинского страхования, что свидетельствует об экономическом содержании правовой нормы бесплатной медицинской помощи. Правовой режим платной для граждан медицинской помощи является проявлением конституционных гарантий на медицинскую помощь и свободное развитие.
Конституция определяет (статья 114), что Правительство обеспечивает проведение в Российской Федерации единой государственной политики в области здравоохранения. С этой целью принимаются меры по развитию государственной, муниципальной и частной систем здравоохранения (статья 41).
Федеральным Конституционным Законом о Правительстве Российской Федерации (статья 16) установлено, что Правительство Российской Федерации принимает меры по реализации прав граждан на охрану здоровья, обеспечению санитарно-эпидемиологического благополучия. При этом в Законе указано на развитие системы бесплатного образования, обеспечение государственной поддержки фундаментальной науки (статья 17), разработку и осуществление мер по развитию физической культуры, спорта и туризма, а также санаторно-курортной сферы (статья 18). Это свидетельствует о том, что данный Федеральный закон определяет здравоохранение как подсистему охраны здоровья.
Федеральным законом "Основы законодательства об охране здоровья граждан" (в дальнейшем Основы) были дифференцированы понятия охрана здоровья и здравоохранение: охрана здоровья (статья 1) рассматривается как система политических, экономических, правовых, социальных, культурных, научных, медицинских, санитарно-гигиенических, противоэпидемических мер. Мерами по охране здоровья граждан обеспечивается общественное здоровье, т.е. здоровье населения всей страны и больших групп людей, здравоохранение — обеспечивает индивидуальное здоровье.
Генеральной целью охраны здоровья в соответствии со статьей 8 Основ является поддержание долголетней активной жизни, которое достигается сохранением и укреплением физического и психического здоровья каждого человека, предоставлением ему медицинской помощи в случае утраты здоровья. Неотъемлемое право на охрану здоровья, обеспечиваются охраной окружающей среды, созданием благоприятных условий труда, быта и отдыха, воспитания и обучения граждан, производством и реализацией доброкачественных продуктов питания, а также предоставлением населению доступной медико-социальной помощи[13, с. 22].
В настоящее время необходимо решать задачу формирования общей государственной стратегии "Здоровье для всех" на основе единой структурированной системы охраны здоровья населения, создания государственной статистики общественного здоровья и разработки механизмов взаимодействия системы охраны здоровья с другими системами, равно как взаимосвязей с собственными подсистемами.
Необходимость и срочность ее принятия определяется ухудшением популяционного и индивидуального (личного) здоровья населения, пониманием приоритета сохранения и укрепления здоровья, потребностью в оптимизации затрат на здравоохранение и растущим спросом на качественные медицинские услуги.
Приоритетом должно стать формирование системы охраны здоровья, а все ее компоненты должны стать самостоятельными подсистемами. Система охраны здоровья, сформированная структурно, должна определяться показателями, характеризующими каждую ее составляющую. В этом случае появится реальная возможность оценивать влияние на здоровье населения всех включенных в систему компонентов, в том числе и здравоохранения.
В настоящее время наименее разработаны показатели, позволяющие оценить влияние на здоровье факторов социально-экономического благополучия, здорового образа жизни, влияния экологии. Это может быть достигнуто в рамках социально-гигиенического мониторинга, реализуемого в соответствии с положением, утвержденным Правительством Российской Федерации[11, с. 40].
В основу формирования систем охраны здоровья и здравоохранения должны быть заложены принципы государственной ответственности за здоровье граждан и ответственности граждан за свое здоровье.
Вместе с тем за последние несколько лет Россия регрессировала по основным показателям здоровья населения: уровню смертности и средней продолжительности жизни, заболеваемости и инвалидности населения, в том числе в связи с проблемами в системе здравоохранения.
В настоящее время необходима модернизация и повышение эффективности здравоохранения исходя из главного приоритета — сохранение и укрепление здоровья человека. В этой связи возрастает значимость системы здравоохранения как важного компонента обеспечения здоровья населения.
Здравоохранение как социальный институт, воздействуя на формирование и эффективное использование человеческого капитала, может выступать в качестве социальной предпосылки экономического роста, фактора обеспечения конкурентоспособной экономики страны на мировом рынке.
Задача удвоения ВВП требует ответа на ряд вопросов. Например, какой уровень здоровья граждан России обеспечит этот прирост и какой вклад здравоохранения и других составляющих системы охраны здоровья (политической стабильности, уровня доходов населения, состояния окружающей среды, качества питания, транспортной и экономической доступности медицинской помощи) необходим для этого.
К основным проблемам системы здравоохранения следует отнести следующее[20, с. 42]:
— конституционные гарантии бесплатной медицинской помощи носят декларативный характер и не сбалансированы с финансовыми ресурсами, а права граждан на ее получение четко не определены. По данным ВОЗ Россия находится в предпоследней пятерке из 196 стран по реализации такой цели здравоохранения как "справедливое финансирование". На практике это означает снижение доступности медицинской помощи определенного качества для основной части населения. В результате человек, имеющий низкие доходы, не может получить необходимую ему, по состоянию здоровья, медицинскую помощь. Как следствие, нарастает платность при получении медицинской помощи, в том числе в теневых формах;
— управление ресурсами здравоохранения осуществляется неэффективно, используемая бюджетно-сметная модель финансирования консервирует избыточную сеть медицинских учреждений.
Направление дополнительных средств в здравоохранение в связи с неэффективностью ее организационно-финансовых механизмов не изменит ситуацию.
Имеются диспропорции между видами и уровнями медицинской помощи — приоритет отдается дорогостоящим стационарным методам лечения. Из-за отсутствия финансовых стимулов эффективного хозяйствования страдает качество предоставляемой медицинской помощи при возрастающих издержках. Федеральный центр не выполняет в должной мере регулирующий функции по выравниванию условий предоставления медицинской помощи[20, с. 90]:
— страховые принципы финансирования здравоохранения не получили должной реализации. Системы обязательного страхования рисков, связанные со здоровьем граждан, страхование на случай болезни, от несчастных случаев на производстве и профзаболеваний, по временной нетрудоспособности в связи с болезнью и другие разобщены;
— обязательное медицинское страхование не ввело страховые механизмы, способствующие развитию конкуренции и не включило в оборот здравоохранения необходимого объема финансовых ресурсов, не стало механизмом их эффективного расходования;
— работники здравоохранения относятся к одной из самых мало оплачиваемых категорий. Система и уровень оплаты труда не мотивируют их к качественной и результативной работе;
— отмечается увеличение стоимости новых медицинских технологий и рост затрат на здравоохранение, что обостряет проблему экономической эффективности использования ресурсов;
— происходит усиление импортозависимости по лекарственным средствам и медицинской технике и оборудованию;
— отсутствие системообразующих законов, регулирующих сферу здравоохранения, не позволило сформировать единство этого социального института, а переход к частноправовому регулированию данных отношений привел к ослаблению управляющей функции государства, не сформированы и рыночные отношения между субъектами системы здравоохранения;
— существующая многоканальность финансирования и различный правовой режим расходования финансовых средств бюджетов всех уровней, обязательного и добровольного медицинского страхования, платных услуг, является одной из причин их неэффективного расходования;
— наблюдается потеря системности и управляемости отраслью при сохранившихся органах управления всех уровней;
— отмечается нечеткость разделения компетенции Российской Федерации, ее субъектов и органов местного самоуправления. Процесс делегирования полномочий для здравоохранения прошел в двух направлениях: по вертикали по разделению компетенции — государственное и муниципальное здравоохранение, что можно рассматривать как децентрализованный вариант реализации прав и гарантий граждан, а также частное, и по горизонтали по разделению функций — общественное, ведомственное. При этом между подсистемами, нет четких границ, недостаточно конкретно содержание их деятельности и критерии оценки результатов;
— противоречивость статуса медицинских учреждений. Конституция определила, что государственные и муниципальные медицинские учреждения оказывают бесплатную для граждан медицинскую помощь, а нормы Гражданского Кодекса Российской Федерации определяют, что учреждением признается организация, созданная собственником для осуществления управленческих, социально-культурных или иных функций некоммерческого характера и финансируется им полностью или частично.
При недостаточности денежных средств субсидиарную ответственность по обязательствам учреждения несет собственник имущества. В реальной жизни учреждение вынуждено самостоятельно зарабатывать недостающие денежные средства для обеспечения своей деятельности за счет оказания платных услуг. В результате в здравоохранении в одном ряду на основе государственной и муниципальной собственности одновременно реализуются и государственные, и рыночные отношения[37, с. 44].
Формирующиеся рыночные отношения на основе различных видов собственности изменили здравоохранение как социальный институт, в котором остались прежние принципы финансирования сети учреждений при снижении относительных показателей их обеспеченности финансовыми ресурсами. При этом государственные и муниципальные учреждения здравоохранения вынуждены приобретать материально-технические ресурсы по рыночным ценам. Возник дисбаланс доходов и расходов учреждений.
До настоящего времени развитие здравоохранения в нашей стране не приобрело характер зависимости от потребностей граждан, как потребителей медицинской помощи. Человек не стал центральной фигурой при формировании правоотношений на получение медицинской помощи, Потребности человека, государства, направленные на обеспечение необходимого уровня здоровья, не стали основой формирования организационно-экономической модели здравоохранения[37, с. 58]:
— соответствие организационно-правовых и экономических преобразований в отрасли необходимому уровню здоровья населения, с одной стороны, и социально-экономическим преобразованиям, происходящим в стране, и ресурсным возможностям государства, с другой;
— системность и сбалансированность, эволюционный характер изменений и их этапность, необходимый темп реформирования;
— вовлеченность в процесс реформирования работников системы здравоохранения, ассоциаций специалистов и граждан;
— применение мирового и отечественного опыта развития здравоохранения, учет потребностей общества, традиций, обычаев народов России;
— определение приоритетов и соблюдение баланса частных и публичных интересов в сфере здоровья (для государства — интересов, связанных с общественным здоровьем, а для человека — с личным здоровьем), возможности современных медицинских технологий.
Реформирование здравоохранения должно основываться на национальных целях, стратегии приоритетов, оптимальном использовании ресурсов и целостном подходе.
В основе предлагаемых мер должен быть заложен принцип конкретизации государственных гарантий медицинской помощи для человека на социально приемлемом уровне при обеспечении баланса ресурсов и обязательств системы здравоохранения по оказанию медицинской помощи надлежащего качества, с использованием следующих направлений[11, с. 22]:
1. Развитие стандартизации в здравоохранении, как основы реструктуризации медицинской помощи.
2. Распределение обязанностей по финансированию медицинской помощи между государством, работодателями и гражданами.
3. Перевод лечебных учреждений на одноканальное финансирование.
4. Осуществление реструктуризации медицинской помощи, направленной на сокращение издержек и формирование модели управляемой медицинской помощи на основе планирования объемов медицинской помощи и ее ресурсного обеспечения. Развитие менее затратных форм организации медицинской помощи.
5. Переход от бюджетного содержания медицинских учреждений к принципу оплаты оказанных ими пациенту услуг.
6. Переход к системе интенсивных финансообразующих показателей деятельности учреждений здравоохранения, зависящих от объема деятельности и качества труда (прикрепленный пациент в поликлинике, выбывший больной в стационаре, процент охвата профилактическими мероприятиями и т.д.).
7. Совершенствование системы страхования, повышение эффективности использования финансовых средств на основе объединения однородных рисков, связанных со здоровьем работающего населения: риска утраты заработка и риска необходимости получения медицинской помощи при болезни или травме.
8. Реализация конституционного принципа свободного развития, стимулирование развития добровольного медицинского страхования, осуществляемого работодателем, и (или) работником, как солидарной формы оплаты дополнительных медицинских услуг для себя и неработающих членов семьи и более эффективной по сравнению с формой их прямой оплаты.
9. Формирование программы государственных гарантий предоставления гражданам медицинской помощи должно осуществляться на иных принципах.
На федеральном уровне целесообразно устанавливать требования к лечебным учреждениям, ресурсному их обеспечению в зависимости от их категории (перечням международных технических изделий медицинского назначения, лекарственных средств), применяемым медицинским технологиям, условиям комфортности для пациентов, совершенствуется номенклатура медицинских учреждений, а также клинические рекомендации по заболеваниям. Субъекты Российской Федерации вправе на своей территории предусматривать более широкие гарантии населению[6, с. 50].
1. ПЕРЕВОД ЛЕЧЕБНЫХ УЧРЕЖДЕНИЙ НА ОДНОКАНАЛЬНОЕ ФИНАНСИРОВАНИЕ
Цены на их услуги должны отражать реальные затраты медицинских учреждений и устанавливаться в результате коллективных переговоров с участием профсоюзов, работодателей, профессиональных медицинских ассоциаций и органов власти соответствующего региона. Это позволит внедрить доказавшие свою эффективность в ряде территорий способы оплаты медицинских услуг по объемам деятельности, мотивирующие лечебные учреждения повышать качество услуг и одновременно сокращать издержки.
Переход к полным тарифам, целесообразно, осуществить поэтапно. Для этого предлагается на первом этапе включить в тариф и обеспечить полное возмещение расходов, связанных непосредственно с оказанием медицинских услуг, а оплату расходов на содержание и развитие медицинских учреждений сохранить за собственником. При этом должны быть установлены правила, регламентирующие эффективное использование государственной и муниципальной собственности.
При доведении сети учреждений здравоохранения до оптимальной численности, возможно, будет осуществить переход на оплату по полному тарифу, обеспечивающему возмещение всех расходов, по аналогии с частными медицинскими учреждениями.
2. ОСУЩЕСТВЛЕНИЕ РЕСТРУКТУРИЗАЦИИ МЕДИЦИНСКОЙ ПОМОЩИ, НАПРАВЛЕННОЙ НА СОКРАЩЕНИЕ ИЗДЕРЖЕК И ФОРМИРОВАНИЕ МОДЕЛИ УПРАВЛЯЕМОЙ МЕДИЦИНСКОЙ ПОМОЩИ НА ОСНОВЕ ПЛАНИРОВАНИЯ ОБЪЕМОВ МЕДИЦИНСКОЙ ПОМОЩИ И ЕЕ РЕСУРСНОГО ОБЕСПЕЧЕНИЯ. РАЗВИТИЕ МЕНЕЕ ЗАТРАТНЫХ ФОРМ ОРГАНИЗАЦИИ МЕДИЦИНСКОЙ ПОМОЩИ
Для решения этой задачи необходимо[6, с. 55]:
— усиление профилактического направления в здравоохранении на основе формирования новой тарифной политики;
— поэтапный переход от трехзвенной системы оказания медицинской помощи (врач — медсестра — санитарка) к двухзвенной (врач — медсестра). Функцию обслуживания больных и содержания больниц целесообразно перевести на договорную форму со специализированными для этих целей организациями;
— включение профессиональных медицинских ассоциаций в формирование системы стандартизации в здравоохранении и работу, направленную на сокращение издержек;
— переход от двухэтапной системы организации медицинской помощи, включающей поликлинику и больницу, к многоэтапной системе и формирование моделей организации медицинской помощи в зависимости от плотности населения, места проживания (город, село), профилей заболеваемости, территориальной доступности медицинской помощи, включая:
— развитие института общей врачебной практики рассматривать как расширение функций участкового терапевта, участкового педиатра и приобретение ими отдельных функций врачей-специалистов (ВОП для взрослого населения, ВОП для детского населения), а также изменение возраста пациентов — модель семейного врача, которую более целесообразно реализовать преимущественно в сельской местности и небольших городских поселениях, в том числе — самостоятельно хозяйствующего субъекта;
— развитие модели многопрофильных поликлиник, объединяющих педиатрическую, терапевтическую и акушерско-гинекологическую помощь, включение их в единые центры с больницей;
— совершенствование и продвижение модели организации медико-социальной помощи, включающей медицинский уход, контроль назначений и выполнение назначений, реализуемый на дому и в специализированных отделениях сестринского ухода в структуре больниц на основе долевого участия средств социального обеспечения и здравоохранения;
— создание нормативной базы, обеспечивающей развитие стационарозамещающих форм организации медицинской помощи, включая доступность для амбулаторных больных высокоспециализированной медицинской помощи в больничных учреждениях;
— проведение медико-экономического анализа деятельности службы скорой помощи, разработка клинических рекомендаций, позволяющих врачу-диспетчеру вирифицировать показания для неотложной помощи на дому, транспортировке в стационар и оказания неотложной помощи, включая необходимый объем диагностических исследований в специализированном отделении краткосрочного пребывания больницы;
— разработку модели центра самопомощи для городов, особенно крупных (имеются зарубежные аналоги).
По экспертным оценкам итогом проведения реструктуризации медицинской помощи должно стать снижение необходимости лечения в больничных условиях в 3-4 раза. Сэкономленные средства можно направить на развитие медицинских технологий, что, в свою очередь, обеспечит медико-экономический эффект без снижения доступности медицинской помощи для граждан.
Реструктуризация должна обеспечить перегруппировку ресурсов внутри и между звеньями, этапами и уровнями медицинской помощи в целях использования наилучших и наименее затратных решений с учетом меняющихся потребностей в услугах.
Перемещение ресурсов от оплаты больничной помощи к оплате амбулаторной помощи, в том числе оказываемой в больницах (сокращение направления финансовых средств на стационарный этап медицинской помощи с 70% до 50% от объема средств, направляемых на оплату медицинской помощи), должно обеспечить более рациональное их использование. Многоэтапность медицинской помощи должна обеспечить направление пациента в то учреждение и к тем специалистам, где ему будет оказана медицинская помощь, эффективная с клинической и экономической точек зрения;
3. ПЕРЕХОД ОТ БЮДЖЕТНОГО СОДЕРЖАНИЯ МЕДИЦИНСКИХ УЧРЕЖДЕНИЙ К ПРИНЦИПУ ОПЛАТЫ ОКАЗАННЫХ ИМИ ПАЦИЕНТУ УСЛУГ
Значительной части учреждений предполагается законодательно предоставить большую самостоятельность и гибкость в использовании ресурсов, при обеспечении их прозрачности для государства и общественности, что должно привести к оптимизации сети учреждений. Средства, высвобожденные в результате оптимизации системы здравоохранения, станут существенным "инвестиционным" ресурсом отрасли.
4. СОВЕРШЕНСТВОВАНИЕ СИСТЕМЫ СТРАХОВАНИЯ, ПОВЫШЕНИЕ ЭФФЕКТИВНОСТИ ИСПОЛЬЗОВАНИЯ ФИНАНСОВЫХ СРЕДСТВ НА ОСНОВЕ ОБЪЕДИНЕНИЯ ОДНОРОДНЫХ РИСКОВ, СВЯЗАННЫХ СО ЗДОРОВЬЕМ РАБОТАЮЩЕГО НАСЕЛЕНИЯ: РИСКА УТРАТЫ ЗАРАБОТКА И РИСКА НЕОБХОДИМОСТИ ПОЛУЧЕНИЯ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ БОЛЕЗНИ ИЛИ ТРАВМЕ
Это сформирует экономическую мотивацию к повышению интенсивности лечения, проведению профилактических и реабилитационных мероприятий. Средства, затраченные по этим направлениям, приведут к сокращению выплат по временной или стойкой утрате трудоспособности.
В рамках медико-социального страхования предоставляются все гарантированные виды медицинской помощи, реализуя принцип оплаты лечения каждого застрахованного из одного, а не нескольких источников.
С целью балансировки ресурсов и обязательств по медико-социальному страхованию работающего населения Федеральным законом устанавливается ставка страхового взноса, исчисляемая в процентах от фонда оплаты труда. Кроме того, федеральным законодательством устанавливается порядок ежегодного определения субъектами Российской Федерации минимальной суммы страхового взноса (в части медицинского страхования) на одного застрахованного[13, с. 56].
Такая мера позволит приблизить отчисления работодателей на медико-социальное страхование работников к реальной стоимости страховой защиты (стоимости страхового года) и, кроме того, соответствует курсу на противодействие теневым формам выплаты заработной платы.
Страхование неработающих граждан, застрахованных по обязательному медицинскому страхованию, возможно, осуществлять в форме государственного медицинского страхования. Обязательства региональных органов власти по взносам на медицинское страхование неработающего населения должны определяться не самими региональными властями исходя из имеющихся средств, а исходя из методики расчета подушевого норматива финансирования (стоимости страхового года), носящей обязательный характер и обеспеченной доходными источниками бюджетов субъектов Российской Федерации.
Человек, а не медицинское учреждение, должен стать центральной фигурой в системе правоотношений по поводу получения медицинской помощи. При этом у него необходимо сформировать понимание здоровья, как блага, общественно и государственно-значимого, и осознанную потребность в получении им медицинской помощи, обусловленную информированностью о показателях заболеваемости, смертности, инвалидности, реальных возможностях здравоохранения и медицинской науки.
Медицинские услуги должны предоставляться тем медицинским учреждением, которое выбрал человек, деньги должны следовать за пациентом, при этом необходимо исключить многократное прикрепление граждан к различным медицинским учреждениям. Правила доступа медицинских организаций, в том числе ведомственных и частных, к работе в системе страхования должны быть просты и прозрачны, стимулируя конкуренцию между ними организаций.
5. ФОРМИРОВАНИЕ ПРОГРАММЫ ГОСУДАРСТВЕННЫХ ГАРАНТИЙ ПРЕДОСТАВЛЕНИЯ ГРАЖДАНАМ МЕДИЦИНСКОЙ ПОМОЩИ ДОЛЖНО ОСУЩЕСТВЛЯТЬСЯ НА ИНЫХ ПРИНЦИПАХ
В настоящее время программа формируется на основе объемных показателей деятельности медицинских учреждений и гарантирует им возможность произвести эти объемы медицинской помощи в соответствии с заданием, получить соответствующее финансирование, т.е. является инструментом оценки эффективности государственных расходов и управления ресурсами государственной и муниципальной системы здравоохранения.
6. ИЗМЕНЕНИЕ КАДРОВОЙ ПОЛИТИКИ В ОТРАСЛИ
Процессы формирования и использования медицинских кадров существенно отличаются от общих тенденций занятости экономически активного населения. В целом по стране рост занятости в социальной сфере, в том числе в здравоохранении, возрос в полтора раза, а темпы движения работающих снизились. Формирование кадрового состава отрасли по врачебным и сестринским специальностям происходит неравномерно. За последние тридцать лет число занятых должностей врачей увеличилось в два раза, медицинских сестер — на 30%. [12, с. 60]
Неуклонное возрастание числа врачей при уменьшении численности средних медицинских работников может быть мерой компенсации дефицита современных медицинских технологий и неэффективной организации труда. Недостаточное количество младшего медицинского персонала приводит к тому, что часть их обязанностей переходит к среднему медицинскому персоналу, а часть функций среднего медицинского персонала — к врачам. В результате нарушается система распределения обязанностей и снижается качество медицинской помощи.
Необходимо изменить соотношение должностей «врач — средний медработник» в пользу средних медицинских работников. Принципиальным вопросом является повышение уровня оплаты труда. В противном случае любые попытки реформировать здравоохранение не будут успешны из-за сохранения теневого рынка медицинских услуг.
Необходимой мерой должно стать совершенствование нормативной базы по труду. Так, например, существующая система разделения больничных учреждений по коечной мощности, от которой зависит финансирование и формирование оплаты труда руководителей, является серьезным сдерживающим фактором реструктуризации коечной сети. Основой формирования должны стать показатели деятельности, отражающие конкретный объем и уровень медицинской помощи.
Одной из мер закрепления кадров в сельской местности может быть введение повышающего коэффициента доплат медицинским работникам, сельских медицинских учреждений, причем, чем дальше от городского поселения, тем выше коэффициент доплаты.
7. ИЗМЕНЕНИЕ СИСТЕМЫ ПОДГОТОВКИ КАДРОВ
Изменения в системе подготовки кадров должны включать: обучение вопросам экономики здравоохранения и стандартизации, подготовку новых учебников по клиническим специальностям для медицинских высших учебных заведений, основанных на доказательной медицине и, включающих обучение по стандартизации в здравоохранении[13, с. 19].
— введение организационных и экономических мер борьбы с полипрагмазией (формулярная система и система дотирования эффективных лекарственных средств);
Необходим закон о здравоохранении в Российской Федерации, закрепляющий принципы единства системы здравоохранения и медицинского страхования; содержание, особенности правового режима и юридические гарантии одноканального финансирования медицины; конкретизация полномочий муниципальных образований, субъектов Российской Федерации и Российской Федерации и их разграничение.
Заключение
Успех реформы здравоохранения зависит от темпа вовлеченности в процесс реформирования всех субъектов системы, прежде всего граждан, работников системы здравоохранения, включая ассоциации специалистов, работодателей и соответствовать социально-экономическим преобразованиям в стране и ресурсным возможностям государства.
Можно ожидать следующие последствия предлагаемых мер:
— для населения повышение доступности и качества медицинской помощи, повышение ответственности граждан за состояние здоровья, формирование навыков рационального поведения на рынке медицинских услуг;
— для медицинских работников — возможность легально получать достойную заработную плату в соответствие с объемом и качеством оказываемых услуг;
— для государства сохранение и укрепление здоровья граждан.
Здравоохранение, как социальный институт, должно участвовать в формировании ответственности экономически активного населения трудоспособного возраста за свое здоровье, активной их позиции в решении социальных вопросов и ответственности за здоровье неработающих членов семьи. При этом государство может передать работодателю функции и ответственность по формированию нового стиля социально-экономического поведения граждан трудоспособного возраста через использование финансовых инструментов (страхования, кредитов, предоставления налоговых льгот и т.д.), точкой приложения которых должен стать человек, его здоровье.
Вовлечение человека, семьи в целом, в использование финансовых инструментов, обеспечивает реализацию прав граждан, как субъектов правоотношений социальных институтов (здравоохранение, образование, жилье, культура и т.д.). При этом необходимо трансформировать социальные институты таким образом, чтобы их организационные структуры были самостоятельными хозяйствующими субъектами, заинтересованными в объеме и качестве произведенного ими труда и обеспечивающими достойную оплату труда и качество жизни своим работникам.
Государство же должно усилить заботу о тех категориях неработающих граждан, которые в силу возраста или состояния здоровья (дети, пенсионеры и. т.д.) нуждаются в этом. В таком случае должна возрастать роль федерального центра наряду с органами исполнительной власти и местными администрациями в обеспечении социальных обязательств государства (например, соплатежи Пенсионного фонда за неработающих пенсионеров).
Таким образом, требуется парадигма новой социальной политики, направленной на развитие экономических основ социальных институтов, формирование активного социально-экономического поведения трудоспособных членов общества и обеспечение повышенной социальной защиты людей, в силу возраста или болезни, нуждающихся в особой заботе.
1.2. История становления сестринского дела в России и в Ульяновской области
Флоренс Найтингейл, первая исследовательница и основоположница современного сестринского дела, совершила переворот в общественном сознании и во взглядах на роль и место медицинской сестры в охране здоровья общества. Есть множество определений сестринского дела, на каждое из которых оказывали влияние особенности исторической эпохи и национальной культуры, уровень социально-экономического развития общества, демографическая ситуация, потребности населения в медицинской помощи, состояние системы здравоохранения и обеспеченность ее кадрами, а также представления и взгляды человека, формулирующего данное понятие[11, с. 40].
Первое определение сестринского дела было дано Флоренс Найтингейл в ее знаменитых "Записках об уходе" (1859 г). Придавая особое значение чистоте, свежести воздуха, тишине, правильному питанию, она характеризовала сестринское дело как "действие по использованию окружающей пациента среды в целях содействия его выздоровлению". Важнейшей задачей сестры, по мнению Найтингейл, было создание для пациента таких условий, при которых сама природа оказывала бы свое целительное действие. Найтингейл называла сестринское дело искусством, однако была убеждена в том, что это искусство требует "организации, практической и научной подготовки".
Впервые выделив в сестринском деле две области - уход за больными и уход за здоровыми людьми, она определила уход за здоровыми как "поддержание у человека такого состояния, при котором болезнь не наступает", уход же за больными как "помощь страдающему от болезни жить наиболее полноценной жизнью, приносящей удовлетворение". Найтингейл высказывала твердое убеждение в том, что "по сути своей сестринское дело как профессия отличается от врачебной деятельности и требует специальных, отличных от врачебных знаний". Впервые в истории она применила научные методы в решении проблем сестринского дела. Первые школы, созданные по ее модели в Европе, а затем и в Америке, были автономными и светскими. Преподавание в них вели сами сестры, особое внимание уделяя формированию специальных сестринских знаний, умений и ценностей. Под профессиональными ценностями понимали уважение к личности пациента, его чести, достоинствам и свободе, проявление внимания, любви и заботы, сохранение конфиденциальности, а также соблюдение профессионального долга. Не случайно девизом первого почетного международного сестринского общества стали слова: Любовь, Мужество, Честь[43, с. 90].
Но после смерти Найтингейл в обществе начали развиваться силы, противодействующие ее взглядам и идеалам. Бурное развитие в первой четверти нынешнего столетия в ряде западных стран, в том числе и в США, капиталистических рыночных отношений, не в последнюю очередь сказалось и на системе здравоохранения. Развитие медицины, как прибыльного врачебного бизнеса на Западе, обеспечило условия для быстрого технологического прогресса и создания сложной системы предоставления медицинских услуг. В процессе формирования системы здравоохранения в научно-организационном и в политическом плане врачи и администрация больниц стали рассматривать сестер лишь в качестве источника дешевой рабочей силы, способствовавшего достижению экономических целей.
Большинство сестринских школ в США и Европе перешли под контроль больниц, теоретическое и практическое обучение в них стали осуществлять врачи и администрация больниц. От сестер требовалось лишь беспрекословное выполнение распоряжений врача, их роль все чаще стала восприниматься как вспомогательная.
Однако, несмотря на сложившиеся социальные условия, лидеры сестринского дела из числа первых выпускниц школ Флоренс Найтингейл, неуклонно следовали идеалам своей выдающейся наставницы, стремясь к развитию комплекса специальных знаний, составляющих основу профессиональной сестринской практики. Они активно включились в формирование независимой сестринской практики в больницах, на дому, и в учреждениях, где возникала потребность в такой помощи со стороны отдельных лиц, семей и групп населения[17, с. 42].
Сестринская практика стала постепенно трансформироваться в самостоятельную профессиональную деятельность, базирующуюся на теоретических знаниях, практическом опыте, научных суждениях и критическом мышлении. Интерес к развитию научных исследовании в области сестринского дела был отчасти обусловлен широкими возможностями использования их результатов в созданных после второй мировой войны в ряде западных стран альтернативных поддерживающих службах здравоохранения. К ним, в первую очередь, относились дома сестринского ухода, в которых профессиональные сестры осуществляли наблюдение и обеспечивали всесторонний уход старикам, хронически больным и инвалидам, не нуждавшимся в интенсивных лечебных мероприятиях, т.е. во врачебных вмешательствах. Медицинские сестры взяли на себя ответственность за предоставление этой категории пациентов необходимого уровня помощи и поддержания оптимального качества их жизни и благополучия. Организация домов и отделений сестринского ухода, а также помощь на дому и создание служб сестринской помощи матерям и детям из числа малоимущих слоев населения обеспечили большую доступность медицинской помощи для населения в условиях безудержного роста цен в больничном секторе здравоохранения.
Подавляющее большинство (около восьмидесяти процентов) сестер продолжали работать в больницах. Однако использование современной медицинской аппаратуры и прогрессивных технологий потребовали от сестер нового качества знаний. Не было сомнений в том, что качество сестринской помощи всецело определяется уровнем профессионального образования.
Ученики и последователи идей Флоренс Найтингейл выступали за то, чтобы сестринское образование заняло достойное место в колледжах и университетах. Первые университетские программы подготовки сестер появились в США еще в конце прошлого века, однако их число значительно возросло в высших учебных заведениях Америки и Европы после второй мировой войны. Вскоре стали появляться новые теории и модели сестринского дела, а вслед за ними - даже научные школы со своими авторитетами. Так, известный теоретик сестринского дела Вирджиния Хенденсен, определяя взаимоотношения между сестрой и пациентом, отмечала, что "уникальная задача сестры в процессе ухода за отдельными лицами, больными или здоровыми, заключается в том, чтобы оценить отношение пациента к состоянию своего здоровья и помочь ему в осуществлении тех действий по укреплению и восстановлению здоровья, которые он мог бы выполнить сам, если бы имел для этого достаточно сил, воли и знаний". По мнению другой исследовательницы, Доротеи Орем, "основной целью деятельности сестры должно быть поддержка умения пациента заботиться о себе". [30, с. 54]
В профессиональном сестринском общении все чаще появлялись новые термины, такие как "сестринский процесс", "сестринский диагноз" и др. Им отводилось место и в новых формулировках сестринского дела. К примеру, в 1980 году Американская ассоциация сестер определила задачу сестры как "умение поставить сестринский диагноз и скорректировать ответную реакцию пациента на болезнь". Уточним, что сестринский диагноз отличается от врачебного тем, что определяет не болезнь, а ответную реакцию пациента в связи с болезнью. Развивающиеся сестринские знания требовали дальнейшего обсуждения, проверки, применения и распространения.
В 1952 году в свет вышел первый международный научный журнал по сестринскому делу - "Нерсинг Рисерч". В настоящее время только в Америке выходит около двухсот профессиональных сестринских журналов. К 1960 году стали появляться и программы докторантур в области сестринского дела, К концу семидесятых годов число медсестер, имеющих степень доктора наук, достигло в Соединенных Штатах 2000. В 1973 году в Америке была создана Национальная Академия сестринских наук, а в 1985 году Конгресс США принял законодательство, в соответствии с которым в рамках Национального Института здравоохранения в стране был создан Национальный центр сестринских исследований[11, с. 60].
Однако такие благоприятные условия для развития сестринского дела были далеко не везде. Пренебрежительное отношение к сестринской профессии и неправильное использование сестринского персонала во многих странах затормозили развитие не только сестринской помощи, но и всего здравоохранения в целом. Со слов выдающейся исследовательницы и пропагандистки сестринского дела в Европе, Дороти Холл, "многих проблем, стоящих сегодня перед национальными службами здравоохранения, можно было избежать, если бы в течение последних сорока лет сестринское дело развивалось такими же темпами, что и медицинская наука". "Нежелание признать, - пишет она, - что медицинская сестра занимает равноправное по отношению к врачу положение, привело к тому, что сестринский уход не получил такого развития, как врачебная практика, что лишило как больных, так и здоровых возможности пользоваться разнообразными, доступными, экономически эффективными сестринскими услугами".
Тем не менее, медицинские сестры во всех странах мира все с большей решительностью заявляют о своем желании внести профессиональный вклад в создание качественно нового уровня медицинской помощи населению. В условиях глобальных и региональных, социальных и экономических, политических и национальных преобразований они по-иному видят свою роль в обществе, выступая порой в качестве не только медицинского работника, но и воспитателя, учителя, адвоката пациента. На совещании национальных представителей Международного Совета сестер, проходившем в 1987 году в Новой Зеландии, единогласно была принята такая формулировка: "Сестринское дело является составной частью системы здравоохранения и включает в себя деятельность по укреплению здоровья, профилактике заболеваний, предоставлению психосоциальной помощи и ухода лицам, имеющим физические и психические заболевания, а также нетрудоспособным всех возрастных групп. Такая помощь оказывается медицинскими сестрами как в лечебных, так и в любых других учреждениях, а также на дому, везде, где есть в ней потребность".
Хочется верить в то, что и у наших российских сестер пробуждается чувство профессионального самосознания, что мы становимся равноправными участниками преобразований национальной системы здравоохранения и членами международного сестринского сообщества. Будущее сестринского дела в России в наших с вами руках, оно зависит от каждого из нас, от каждого сестринского коллектива. И пусть во всех наших начинаниях добрым и мудрым помощником и советчиком станет новый профессиональный журнал "Сестринское дело" [16, с. 49].
Наверное, нет человека, который не знал бы, кто такие медицинские сёстры. Многие вспомнят, что до 1917 года медицинских сестёр звали сёстрами милосердия или милосердными сёстрами. Кто-то, быть может, вспомнит, что в России сёстры милосердия впервые появились во время Крымской войны 1854-1855 годов в осаждённом Севастополе, и даже станет утверждать, что связано их появление с именем великого русского врача-хирурга Николая Ивановича Пирогова. А вот это будет не совсем верным утверждением, ибо своим появлением институт сестёр милосердия обязан не столько Пирогову, сколько одной замечательной женщине, некогда очень известной, а сейчас, к сожалению, очень редко вспоминаемой, великой княгине Елене Павловне. Казалось бы, что Бог дал этой женщине всё необходимое для счастья: красоту, ум, дом – прекрасный дворец, восторг и почитание выдающихся людей своего времени, наконец, большую семью – мужа и пятерых дочерей. Но счастье это длилось недолго: в 1832 году умерла годовалая дочь Александра, а в 1836 году скончалась двухлетняя Анна; в 1845 году умирает девятнадцати летняя Елизавета, а ещё через год – старшая дочь Мария, которой был лишь 21 год. В 1849 году умер Михаил Павлович, и великая княгиня овдовела в возрасте 43 лет. После этого Елена Павловна полностью посвятила себя общественной и благотворительной деятельности.
Ещё в 1828 году императрица Мария Фёдоровна завещала ей заведование Мариинским и Повивальным институтами, и с тех пор проблемы медицины были постоянно в поле её зрения. Её, правда, обвиняли в протекции и покровительстве в основном врачам немцам, но вряд ли подобные упрёки были справедливы, если вспомнить её участие в судьбе выдающегося русского врача Николая Ивановича Пирогова…[12, с. 77]
В 1856 году по просьбе всё той же Елены Павловны была отчеканена медаль для награждения особо отличившихся сестёр Крестовоздвиженской общины. Тогда же подобную медаль учредила и императрица Александра Фёдоровна – вдова Николая I . Умерла Елена Павловна 3 (15) января 1873 года. В том же году было принято решение реализовать один из её последних замыслов – построить в Петербурге институт усовершенствования врачей.
Сестринский процесс является одним из основных понятий современных моделей сестринского дела. В соответствии с требованиями Государственного образовательного стандарта по сестринскому делу, сестринский процесс – это метод организации и исполнения сестринского ухода за пациентом, нацеленный на удовлетворение физических, психологических, социальных потребностей человека, семьи, общества.
Целью сестринского процесса является поддержание и восстановление независимости пациента, удовлетворение основных потребностей организма.
Сестринский процесс требует от сестры не только хорошей технической подготовки, но и творческого отношения к уходу за пациентами, умения работать с пациентом как с личностью, а не как с объектом манипуляций. Постоянное присутствие сестры и ее контакт с пациентом делают сестру основным звеном между пациентом и внешним миром.
Сестринский процесс состоит из пяти основных этапов[47, с. 20].
1. Сестринское обследование. Сбор информации о состоянии здоровья пациента, который может носить субъективный и объективный характер. Субъективный метод – это физиологические, психологические, социальные данные о пациенте; релевантные данные об окружающей среде. Источником информации является опрос пациента, его физикальное обследование, изучение данных медицинской документации, беседа с врачом, родственниками пациента.
Объективный метод – это физическое обследование пациента, включающее оценку и описание различных параметров (внешний вид, состояние сознания, положение в постели, степень зависимости от внешних факторов, окраска и влажность кожных покровов и слизистых оболочек, наличие отека). В обследование также входит измерение роста пациента, определение массы его тела, измерение температуры, подсчет и оценка числа дыхательных движений, пульса, измерение и оценка артериального давления.
Конечным результатом этого этапа сестринского процесса является документирование полученной информации создание сестринской истории болезни, которая является юридическим протоколом – документом самостоятельной профессиональной деятельности медсестры.
2. Установление проблем пациента и формулировка сестринского диагноза. Проблемы пациента подразделяются на существующие и потенциальные. Существующие проблемы – это те проблемы, которые беспокоят пациента в настоящее время. Потенциальные – те, которые еще не существуют, но могут возникнуть с течением времени. Установив оба вида проблем, сестра определяет факторы, способствующие или вызывающие развитие этих проблем, выявляет также сильные стороны пациента, которые он может противопоставить проблемам.
Поскольку у пациента всегда бывает несколько проблем, сестра должна определить систему приоритетов. Приоритеты классифицируются как первичные и вторичные. Первичным приоритетом обладают проблемы, которые в первую очередь могут оказать пагубное влияние на больного.
Второй этап завершается установлением сестринского диагноза. Между врачебным и сестринским диагнозом существует различие. Врачебный диагноз концентрируется на распознавании патологических состояний, а сестринский – основывается на описании реакций пациентов на проблемы, связанные со здоровьем. Американская ассоциация медицинских сестер, например в качестве основных проблем, связанных со здоровьем выделяет следующие: ограниченность самообслуживания, нарушение нормальной жизнедеятельности организма, психологические и коммуникативные нарушения, проблемы, связанные с жизненными циклами. В качестве сестринских диагнозов они используют такие, например, словосочетания, как «дефицит гигиенических навыков и санитарных условий», «снижение индивидуальной способности к преодолению стрессовых ситуаций», «беспокойство» и т. п.
3. Определение целей сестринского ухода и планирование сестринской деятельности. План сестринского ухода должен включать оперативные и тактические цели, направленные на достижение определенных результатов долгосрочного или краткосрочного характера.
Формируя цели, необходимо учитывать действие (исполнение), критерий (дата, время, расстояние, ожидаемый результат) и условия (с помощью чего и кого). Например, «цель – пациент к 5 января с помощью медсестры должен вставать с кровати». Действие – вставать с кровати, критерий 5 января, условие – помощь медсестры.
Определив цели и задачи по уходу, сестра составляет письменное руководство по уходу, в котором должны быть подробно перечислены специальные действия медсестры по уходу, записываемые в сестринскую историю болезни.
4. Реализация планируемых действий. Этот этап включает меры, которые принимает медицинская сестра для профилактики заболеваний, обследования, лечения, реабилитации пациентов.Существует три категории сестринского вмешательства. Выбор категории определяется нуждами пациентов.
Зависимое сестринское вмешательство осуществляется на основании предписаний врача и под его наблюдением. Независимое сестринское вмешательство предусматривает действия, осуществляемые медсестрой по собственной инициативе, руководствуясь собственными соображениями, без прямого требования со стороны врача. Например, обучение пациента гигиеническим навыкам, организация досуга пациента и др.
Взаимозависимое сестринское вмешательство предусматривает совместную деятельность сестры с врачом, а также с другими специалистами. При всех типах взаимодействия ответственность сестры исключительно велика.
5. Оценка эффективности сестринского ухода. Этот этап основан на исследовании динамических реакций пациентов на вмешательства сестры. Источниками и критериями оценки сестринского ухода служат следующие факторы оценка ответной реакции пациента на сестринские вмешательства; оценка степени достижения поставленных целей сестринского ухода служат следующие факторы: оценка ответной реакции пациента на сестринские вмешательства; оценка степени достижения поставленных целей сестринского ухода; оценка эффективности влияния сестринской помощи на состояние пациента; активный поиск и оценка новых проблем пациента.
Важную роль в достоверности оценки результатов сестринского ухода играет сопоставление и анализ полученных результатов.
Целью сестринского процесса является поддержание и восстановление независимости пациента, удовлетворение основных потребностей организма.
В заключение можно сделать вывод, что современные представление о развитии сестринского дела в обществе состоит в том, чтобы помочь отдельным людям, семьям и группам развить свой физический, умственный и социальный потенциал и поддерживать его на соответствующем уровне вне зависимости от меняющихся условий проживания и работы.
Это требует от медсестры работы по укреплению и сохранению здоровья, а также по профилактике заболеваний.
Глава 2. Профессиональные предпочтения представителей сестринского дела в организации медицинского страхования и установки населения (по результатам социологического исследования)
2.1. Ход и результаты исследования
Министерство здравоохранения по Ульяновской области для реализации своей дальнейшей социальной стратегии заключило договор с ООО «Имплозия» на выпуск и последующую льготную реализацию нового недорогого анальгетического препарата[49, с. 64].
Маркетинговое исследование – сложный, иерархически структурированный процесс, последовательно развертывающийся во времени. После определения потребности в нем, первым делом необходимо разработать план маркетингового исследования, который состоит из нескольких этапов:
1. Определение целей и постановка задач маркетингового исследования (ясное, четкое изложение проблемы является ключом к проведению успешного маркетингового исследования. Цели и задачи сформулированы во введении);
2. Описание рынка обезболивающих препаратов (рыночные исследования выступают как информационная основа достижения каких-то целей. Постановка этих целей предполагает, что речь идет о рынке конкретного товара. В данной связи, раскрывая содержание рыночного исследования, в первую очередь необходимо остановиться на изучении товарной структуры рынка);
3. Разработка концепции исследования
3.1. Разработка гипотез (на основании поставленных целей необходимо сформулировать гипотезы, которые в процессе дальнейшего исследования должны быть подтверждены или опровергнуты);
3.2. Выбор методов проведения маркетинговых исследований (с учетом ресурсных возможностей выбирается наиболее походящий набор методов, которые могут использоваться на отдельных этапах исследования);
4. Реализация плана исследования.
4.1. Сбор данных (с помощью заранее выбранных методов проводится сбор необходимой информации).
4.2. Обработка данных (перевод голых цифр в осмысленную информацию, статистический анализ).
5. Выводы по полученным результатам (заключительный этап исследования, предполагающий конкретные заключения и рекомендации в соответствие с поставленными целями).
По данным сайта AskDoctor.ru опрос, проведенный компанией "КОМКОН-Фарма" среди лиц старше 16 лет, позволил выяснить, какие проблемы со здоровьем чаще всего тревожат людей в России (рис. 1).
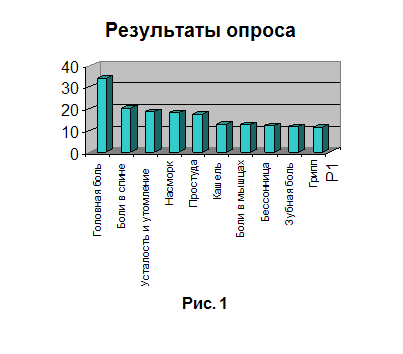
Таким образом, мы можем сказать, что болевой фактор имеет наибольший и значительный процент: необъяснимая или имеющая конкретную причину боль, нарушающая работоспособность, влияющая на общее состояние, мешающая полноценному восприятию действительности – неоспоримо является одной из важных проблем, достойных незамедлительного разрешения. Все это служит тенденцией развития рынка обезболивающих препаратов, широко выпускающихся как в России, так и по всему миру. Объемы рынка быстродействующих «спасителей от боли», не предполагающих дальнейшее лечение, обусловлен также неосознанной последовательностью, выстраиваемой в организме самим человеком: принимая обезболиватель, локально заглушающий боль, упускается из виду его побочные эффекты, отрицательно влияющие на другие, относительно здоровые органы - это влечет за собой ряд сопутствующих болезней, борьба с которыми, в свою очередь, осуществляется с помощью тех же обезболивающих средств. Такой «кольцевой» эффект обезболивающих становится выгоден производителям, так как он имеет немалую долю значимости в процессе расширения данного рынка.
Сегодня аптеки предлагают большое количество обезболивающих препаратов. Выбор среди препаратов следует делать, исходя из индивидуальных особенностей организма и характера боли.
Обезболивающие средства, продаваемые без рецепта, можно разделить на четыре группы.
Самые популярные болеутоляющие лекарства – анальгетики. К ним относятся анальгин, пенталгин, седальгин, баралгин, эфералган, бенальгин, максиган, брал, солпадеин. Они применяются при головной, зубной боли, болях в суставах, невралгии, однако, длительный прием анальгина может привести к болезни крови. Российские фармакологи призывают снять с производства анальгин, а в комбинированных препаратах заменять его парацетамолом или другим обезболивающим средством. Парацетамол с успехом заменяет анальгин и аспирин, однако и он не абсолютно безвреден: при превышении дозы он вызывает токсические явления, вплоть до поражения клеток печени почек.
Вторая группа обезболивающих препаратов это спазмолитики, полное название этой группы спазмолитики миотропного действия. Они купируют боль спазмолитического характера, расслабляют гладкую мускулатуру мышц. Спазм возникает в разных областях организма: нередко пациент не может распознать характер боли и ошибочно употребляют обезболивающие препараты, в результате – спазм остается, а боль купируется лишь на уровне мозговых центров. Спазмолитики миотропного действия снимают боль в месте, где возник спазм. К ним относятся: но-шпа, дюспаталин, спазмол, дротаверина гидрохлорид, ревалгин, спазган, спазмалгон, спазмолин, барадгин и другие.
Третья фармакологическая группа – нестероидные противовоспалительные препараты (НПВС). Купируют приступ преимущественно суставного характера, обладают противовоспалительным жаропонижающим обезболивающим действием. Некоторые НПВС назначают детям с двух лет, в форме сиропов и растворимых таблеток, например найз, нимулид; остальные препараты назначаются детям с 12 лет. Действующее вещество нимесил – является наиболее щадящим для желудочно-кишечного тракта из всех НПВС. Остальные же препараты, входящие в эту группу, категорически противопоказаны людям с язвой желудка и двенадцатиперстной кишки и гастритом. К препаратам группы НПВС нередко возникает привыкание, требующее постоянного повышения или увеличения дозы. Амулированная форма НПВС менее вредна для желудочно-кишечного тракта, принимается курсом не реже, чем один раз в полгода. К ним относятся диклофенак, ибупрофен, кеторол, кетонал, делагил, ортофен и другие.
К четвертой группе относятся кофеинсодержащие препараты. Эти препараты купируют приступ боли не спазмолитического характера. Кофеин противопоказан людям с повышенным артериальным давлением, так как он стимулирует работу сердца, а показан, в свою очередь, людям с пониженным артериальным давлением, так как он действует как энерготоник. Основное действующее вещество кофеин-натрия бенозоат обладает мощным тонизирующим действием. К кофеисодержащим препаратам относятся цитрамон, каффетин, пенталгин, седальгин-нео, триган-д и другие.
Однако несмотря на доводы специалистов, население продолжает прием препаратов не обращая внимание на их фармакологическую принадлежность, защищенность от подделки, исследованность и, наконец, не допускает мысль о вреде и опасности некоторых из них.
Потребительские предпочтения при выборе препаратов представлены в виде диаграммы (рис. 2)
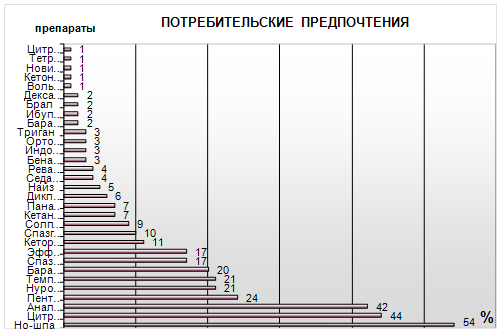
Рис. 2
По данным управления по борьбе с экономическими преступлениями МВД РФ, за последние четыре года количество поддельных медикаментов в России увеличилось в 10 раз. Сегодня от 5 до 20% от общего объема рынка лекарственных препаратов занимают фальсификаты, чаще всего это лекарства зарубежного производства – 69% от общего числа.
Распространению фальшивых препаратов способствует неоправданно большое число дистрибьюторов на фармрынке около 2.5 тыс., кроме того, в законодательстве Российской федерации отсутствует такое понятие как "фальсифицированное лекарство", Уголовный кодекс РФ не содержит статьи, предусматривающей наказание за подделывание препаратов.
Среди причин, по которым специалистами определяется подделка, 72% составляют нарушения маркировки продукции, 20% – несоответствия подлинности препарата, остальные – по количественному содержанию ингредиентов. В продаже появляются и такие лекарства, которые изготовлены по нестандартной рецептуре, где основной компонент замещен другим веществом. Это нечастый, но наиболее опасный вид подделок.
Таким образом, значительная часть населения заглушает боль преимущественно самовнушением, иначе говоря, методом «плацебо»[1].
Оборот медикаментов на территории Российской Федерации контролируется Фармацевтической инспекцией, созданной в составе Минздрава. Отслеживанием фальсифицированной продукции занимаются и фармацевтические компании.
В соответствие с поставленными выше целями и задачами, необходимо выявить:
· значимые критерии при выборе обезболивающих препаратов (то есть то, что важно для покупателей при их покупке)
· источники информации об обезболивающих препаратах, имеющие значения для покупателей.
При выборе обезболивающего препарата могут иметь значение множество факторов. Но можно предположить, что наибольшее значение имеют следующие:
1. Во-первых – это состав препарата. В понятие состава включаются само действующее вещество и различные добавки, такие как жаропонижающие компоненты, витамины, природные компоненты, вкусовые добавки. Предполагается, что не все люди осведомлены о фармакологических группах обезболивающих препаратов, что на самом деле характеризует состав.
2. Во-вторых – это свойства препарата: быстрота и продолжительность действия, отсутствие или наличие побочных эффектов и т. д.
3. В-третьих – это фактор производства препарата. Предпочтения потребителей могут отдаваться отечественным или импортным препаратам; оригинальным или препаратам-аналогам. В нашем случае покупатели, предпочитающие импортные или оригинальные препараты фирму «Имплозия» не интересуют. Важными факторами также могут быть клиническая исследованность препарата и защита его от подделки.
4. Другие факторы (удобство препарата в применении, что включает форму выпуска, упаковку, цена препарата и т. д.)
Так как предприятие собирается выпускать новинку, то целесообразно выяснить, как необходимо информировать население. Потенциальные потребители могут узнать о новом препарате из следующих источников:
реклама;
могут увидеть на витрине;
от друзей, родственников или знакомых;
от врачей или фармацевтов (в этом случае интерес представляет источник информации, на который полагаются компетентные люди).
Можно выдвинуть еще одну гипотезу, в которой предположим, что не все люди готовы покупать новый обезболивающий препарат. В этом случае та часть потребителей, которые предпочитают все же традиционные, проверенные временем препараты, потенциально не будут входить в целевой сегмент.
Разделение методов сбора информации на две группы предопределено двумя видами источников маркетинговой информации: первичными и вторичными данными. По способу получения маркетинговой информации исследования подразделяется на два вида: вторичные и первичные.
Система сбора первичной информации предусматривает проведение специальных маркетинговых исследований. Их целью является получение дополнительных данных, связанных с решением конкретных маркетинговых задач.
Основными методами сбора первичных маркетинговых данных являются опрос, наблюдение, эксперимент и имитационное моделирование. Для данного исследования мы использовали массовый опрос в форме очного анкетирования и наблюдение.
Для того, чтобы представить общую картину рынка обезболивающих препаратов, было проведено наблюдение. С помощью него были установлены:
препараты, входящие в ассортимент;
некоторые аспекты поведения покупателей.
Наблюдение проводилось опытным фармацевтом в одной из сети аптек «Имплозия». Так как оно велось скрытым способом, то маловероятно, что поведение людей отличается от естественного.
Одним из преимуществ данного метода является возможность восприятия неосознанного поведения покупателя, возможность учета окружающей ситуации. Так, например, при ответе на вопрос «Как на выбор обезболивающего препарата влияет реклама?», большинство ответили «Отрицательно». Но в ходе наблюдения было установлено, что реклама – один из важнейших факторов, влияющих на покупку. В подсознании людей откладывается образ из рекламы, соответствующий конкретному препарату, который вспоминается, когда человек готовится к покупке. Помогают воссоздать этот образ различные рекламные плакаты, висящие на стене в месте продажи лекарств.
Но у этого метода есть ряд недостатков:
невозможность выявить мнения, представления, знания людей (эти субъективные обстоятельства «закрыты» для наблюдения);
субъективное восприятие наблюдающего и другие.
Поэтому далеко не всю необходимую информацию можно установить в ходе наблюдения.
Опрос позволяет выявить систему предпочтений, на которые ориентируется целевой рынок потребителей при выборе определенных товаров, оценке различных форм обслуживания, покупке изделий различных фирм. Это самый распространенный метод сбора данных в маркетинге.
На основании гипотез, указанных выше, мы разработали анкету, которую респонденты заполняли в письменной форме. Анкета – это система вопросов, объединенная единым исследовательским замыслом. Точность результатов опроса в значительной степени зависит от качества инструментария (анкеты). Вопросы анкеты сформулированы на основе нескольких принципов; они должны быть:
простыми и понятными;
однозначными;
нейтральными (не поправлять ответ в определенную сторону).
После составления анкеты, она подверглась предварительной оценке качества, которая прошла в два этапа:
1) разработанная анкеты подверглась логическому контролю, проверялись все вопросы и варианты ответов, а также композиция анкеты в целом;
2) был проведен пробный опрос нескольких человек. Им было предложено заполнить анкету и высказать свои замечания по поводу ясности и однозначности постановки вопроса и формулировки ответов. На основании полученных рекомендаций анкета была доработана, некоторые вопросы уточнены.
Доработка анкеты заключалась в следующем: во-первых, были убраны вопросы, которые дают совершенно не нужную информацию, либо сомнительную. Так, был убран вопрос о рекламе, о чем говорилось выше. Также из первоначального варианта анкеты был исключен вопрос о среднедушевом доходе семьи. Этот вопрос не составлял важности для исследования и был заменен вопросом о приемлемой стоимости препарата.
Во-вторых, некоторые вопросы анкеты, как выяснилось в ходе предварительной оценки ее качества, не содержали варианта ответа, который хотели бы увидеть респонденты. Это вопросы о действующем веществе обезболивающего препарата и об его оригинальности. В них первоначально не содержалось ответа «Я не знаю в чем разница между ними». Один из ответов звучал как «Мне все равно», и респонденты, не осведомленные в этих вопросах выбирали именно его, что давало нам заведомо ложную информацию.
В итоге была разработана анкета, которая содержала 12 вопросов. Среди них закрытые вопросы, в которых необходимо выбрать один или несколько ответов, открытый вопрос о возрасте, вопросы, в которых надо выбрать правильное суждение и вопрос в форме шкалы важности.
Окончательный вариант анкеты представлен в приложении 1.
Анкетирование, пожалуй, самый ценный источник информации для данного исследования. Из опроса можно определить ряд наиболее важных факторов, на которые респонденты обращают внимание при покупке обезболивающего препарата.
Также важно выявить предпочтения высоко компетентных в этой области людей: врачей и фармацевтов. Был проведен опрос и этой группы людей. Им было задано два вопроса: «Что влияет на ваш выбор, когда вы советуете пациенту то или иное обезболивающее средство?» и « Откуда вы узнаете о препаратах?»
В ходе этапа сбора информации было опрошено 100 респондентов разного пола и социального положения. Возраст опрашиваемых составлял от 16 до 65 лет. Они заполнили разработанные анкеты в письменной форме. Перед непосредственно заполнением анкеты, опрашиваемым, в устной форме задавался вопрос «Пользуетесь ли вы обезболивающими препаратами?», объяснялась цель исследования, давались инструкции. Не все соглашались заполнять предоставленные анкеты, мотивируя это тем, что они не пользуются обезболивающими препаратами. Таким образом удалось выяснить долю людей не пользующихся ими и, соответственно, не представляющих потенциальный интерес для фирмы.
Кроме того, был проведен опрос среди врачей и фармацевтов, которых мы рассматривали как продавцов (источники информации). Этому опросу было подвергнуто 20 человек. Им были заданы вопросы в устной форме.
Результаты проведенного опроса представлены ниже.
В результате проведенного исследования мы выяснили, что 94,6% населения пользуются обезболивающими препаратами.
Так как компания «Имплозия» выпускает новый препарат, то в первую очередь нам необходимо определить отношение населения к новинкам на рынке обезболивающих препаратов. По результатам анкетирования выяснилось, что покупатели чаще всего узнают о новинках из рекламы, но при покупке руководствуются в основном советом врача либо фармацевта (рис 3, 4).
Рис. 3 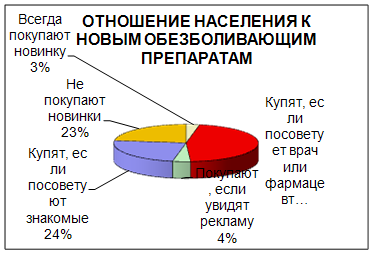
Рис. 4 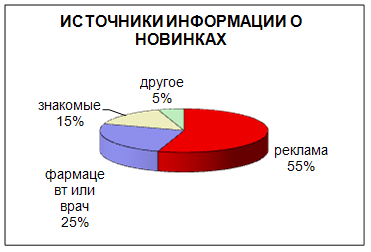
Главным, что определяет свойства обезболивающего препарата – это состав, который определяет его фармакологическое действие. Однако в ходе исследования мы выяснили, что больше половины опрошенных либо не различают препараты по действующему веществу, либо им все равно, что они содержат (рис. 5).
Рис. 5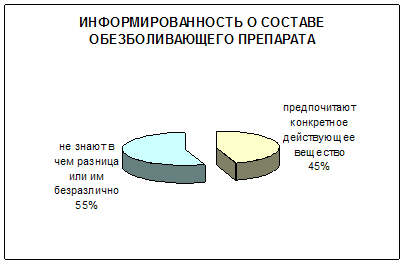
Далее выяснилось, что мужчины менее компетентны в этом вопросе. Из всех опрошенных мужчин лишь 20,7% различают фармакологические группы препаратов, в то время как тот же процент у женщин гораздо выше (55,1%). Эта зависимость отражена на диаграмме (рис. 6).
Рис. 6
Но все-таки, среди тех, кто имеет представление о фармакологических группах обезболивающих препаратов, можно выявить определенные предпочтения (рис. 7). Практически половина опрошенных предпочитает группу анальгетиков (47%).
Рис. 7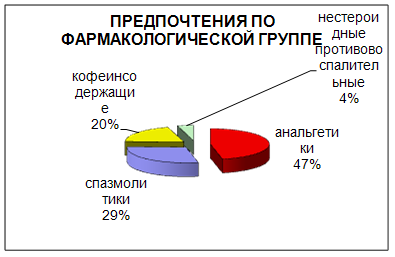
Очень важно определить как потребители относятся к оригинальным препаратам и препаратам-аналогам. Фирма «Имплозия» не будет разрабатывать принципиально новый препарат, поэтому для этой компании интерес представляют потенциальные покупатели, которые отдают предпочтения препаратам-аналогам, либо которым все равно. Эти предпочтения отражены в диаграмме, приведенной ниже (рис. 8).
Рис. 8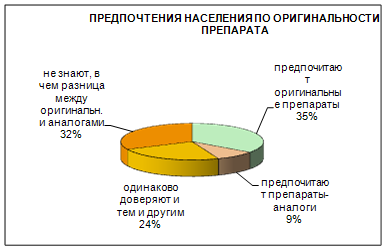
Существует несколько форм выпуска препаратов (таблетки, драже, ампулы, порошки, растворимые таблетки и т. д.). Среди всех возможных форм фирме для начала производства необходимо выбрать одну. Эта форма должна выбираться в зависимости от ряда факторов, таких как предпочтения населения (рис. 9), назначения препарата (общее действие либо местное обезболивание) и т. д. В последствие фирме можно будет расширить производство за счет выпуска нескольких форм своего препарата.
Рис.9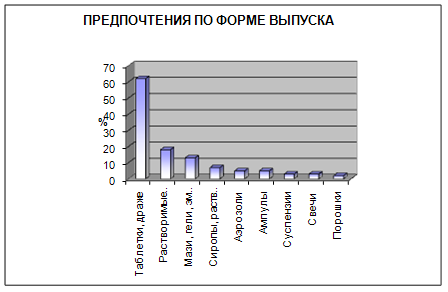
Очень важно для исследования определить важность основных свойств обезболивающего препарата для покупателей. Мы выделили десять основных критериев, которые условно можно разбить на четыре группы:
1. Действие обезболивающего препарата (быстрота действия, продолжительность действия, отсутствие побочных эффектов);
2. Включения в состав (жаропонижающий эффект, витамины и природные компоненты);
3. Удобство (форма выпуска, упаковка, вкус препарата);
4. Гарантии (клиническая исследованность и наличие защиты от подделки).
По эти критериям были получены следующие результаты (рис 10):
Рис 10 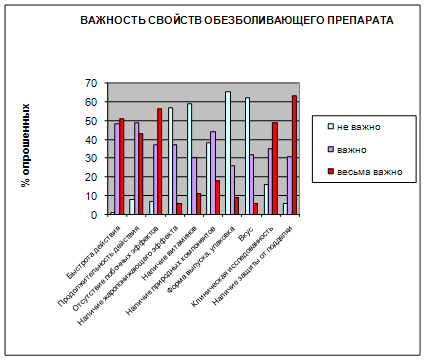
Из этой диаграммы можно выявить следующее: для покупателя наиболее важны свойства первой группы действие препарата (быстрота, продолжительность, побочные эффекты), а, следовательно, и гарантированность этого действия (клиническая исследованность и наличие защиты от подделки).
Эти свойства важны для всех групп населения, независимо от возраста, пола или социального положения. Но можно выделить и критерии, важные в основном для отдельного сегмента покупателей. Такими критериями являются критерии третьей группы – вкус, форма выпуска и упаковка препарата. Эти свойства в основном влияют на выбор покупателей, чей возраст не более 40 лет. Ниже на диаграммах приведено распределение по возрасту покупателей, для которых важны эти критерии (рис. 11).
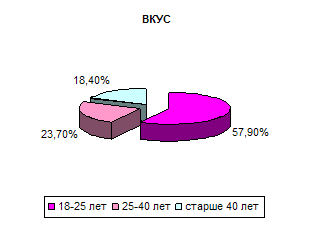
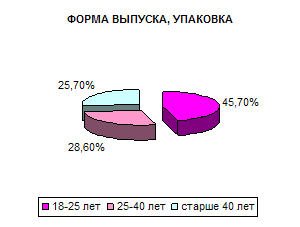
Рис. 14
То же можно сказать и о клинической исследованности препаратов (четвертая группа факторов). Она важна для группы покупателей среднего возраста. Это покупатели 25 – 40 лет: в основном работающие люди со стабильным доходом. Эта зависимость отражена в таблице 1.
Табл. 1
ВАЖНОСТЬ КЛИНИЧЕСКОЙ ИССЛЕДОВАННОСТИ ДЛЯ РАЗЛИЧНЫХ ГРУПП НАСЕЛЕНИЯ
| Клин. исслед. | Клинич. исслед. важна | Клинич. исслед. не важна |
| 18-25 лет | 80,5% | 19,5% |
| 25-40 лет |
95,9% |
4,1% |
| Старше 40 лет | 80% | 20% |
Свойства второй группы (включения в состав) также можно отнести к свойствам, важным для отдельной категории людей. В данном случае на наличие в составе обезболивающего препарата жаропонижающих компонентов, витаминов и природных компонентов больше ориентируются женщины, чем мужчины (см. таблицу 2):
Табл. 2
ПРЕДПОЧТЕНИЯ МУЖЧИН И ЖЕНЩИН ПО СВОЙСТВАМ ПРЕПАРАТА
| Важно: | предпочтения мужчин | предпочтения женщины |
| наличие витаминов | 27,6% |
46,5% |
| наличие природных компонентов | 51,7% |
66,2% |
| наличие жаропонижающего эффекта | 37,9% |
45% |
Еще один критерий, по которому мы провели оценку рынка – это страна-производитель препарата. Здесь наибольший интерес представляет то, как покупатели относятся к отечественным и импортным обезболивающим препаратам. Выяснилось, что большинству опрошенных все равно, какая страна произвела препарат (рис 12).
Рис. 12 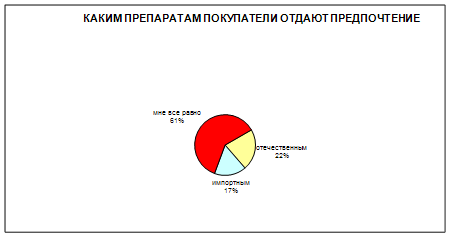
Причем, можно заметить следующие тенденции:
· отечественные обезболивающие препараты предпочитают потребители старше 40 лет. Из 22% людей, пользующихся препаратами отечественного производства:
68,2% старше 40 лет;
13,6% от 25 до 40 лет;
18,2% младше 25 лет.
· импортные обезболивающие препараты покупают в основном лица, возраст которых не более 25 лет. Из 17% потребителей, предпочитающих импортные препараты:
17,6% старше 40 лет;
17,6% от 25 до 40 лет;
64,8% младше 25 лет.
Фирме-новичку перед запуском производства необходимо подумать и об инструкции (аннотации), прилагаемой к препарату. Она может оказать решающее влияние на потребителей при покупке обезболивающего средства. Наблюдением было установлено, что большинство покупателе, читающих инструкцию непосредственно перед приобретением товара, покупают его.
В результате опроса установлено, что большая часть потребителей обезболивающих препаратов читают прилагаемую аннотацию (рис. 13).
Рис. 13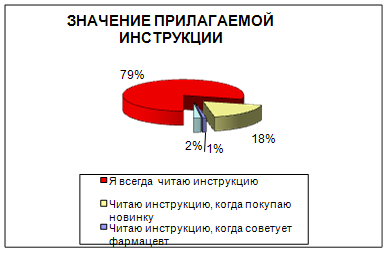
Последним фактором, который необходимо проанализировать, является стоимость обезболивающего препарата. Как выяснилось в ходе исследования, стоимость, приемлемая для каждого покупателя в отдельности не зависит ни от пола, ни от возраста.
Конечно, стоимость препарата в первую очередь зависит от издержек на его производство. Именно затраты на производство препарата будут определять нижнюю границу его стоимости на рынке. Но в этом случае предприятие не будет получать прибыль, а будет только покрывать свои издержки. Необходимо определить, какую максимальную стоимость покупатель готов заплатить за такой продукт. Эта стоимость будет верхней границей будущей цены препарата на рынке. Скорее всего, если выставить препарат по максимальной цене, то спрос будет маленьким и предприятие опять же проиграет. Поэтому необходимо определить оптимальную стоимость между верхней и нижней границей, которая и будет впоследствии являться ценой.
Большинство опрошенных на вопрос о приемлемой для них стоимости препарата ответили, что она не имеет значения (рис. 14).
Рис. 15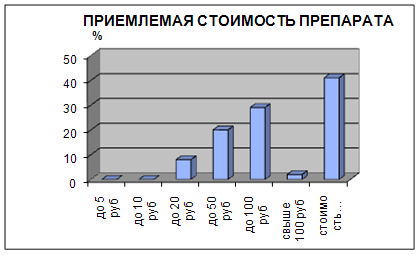
В результате проведенного опроса врачей и фармацевтов можно отметить следующее:
для компетентных в области фармакологии людей самое главное значение имеет все-таки состав препарата (86%). Именно по составу и, соответственно, по фармакологическим свойствам фармацевты и врачи формируют свой выбор;
самым распространенным источником информации для этой группы людей является реклама, а точнее рекомендации представителей фирм (79%). Именно от них они узнают о новых препаратах, их составе и свойствах.
2.2. Медицинское страхование в Ульяновской области: современное состояние и перспективы
Медицинское страхование форма социальной защиты интересов населения в охране здоровья, выражающаяся в гарантии получения медицинской помощи при возникновении страхового случая за счёт накопленных средств.
Медицинское страхование позволяет гарантировать гражданину бесплатное предоставление определённого объёма медицинских услуг при возникновении страхового случая (нарушении здоровья) при наличии договора со страховой медицинской организацией. Последняя несёт затраты по оплате случая оказания медицинской помощи (риска) с момента уплаты гражданином первого взноса в соответствующий фонд.
Обязательное медицинское страхование является своеобразной разновидностью государственного социального страхования: оно гарантирует равные возможности предоставления минимального объёма медицинской помощи неограниченному кругу лиц — все работающие граждане получают полисы ОМС через работодателя, а неработающие — через орган исполнительной власти (Комитет по здравоохранению РФ например). Добровольное медицинское страхование является дополнительной программой к установленному объёму медицинской помощи, что действует для лиц, указанных страхователями в качестве выгодополучателей. ДМС осуществляется за счёт средств определённого бюджета, личных взносов граждан, взносов работодателя.
Следует отметить, что ДМС страхует не здоровье, но затраты на лечение; последние возмещаются застрахованному обыкновенно или по этапу медицинского вмешательства (фармакология, диагностика, стационар), или по видам оказанной медицинской помощи (стоматология, гинекология, косметология, случай смерти), или по долям расходов на оплату оказанной медицинской помощи (полное возмещение, процентное возмещение, возмещение в пределах определённой суммы).
Добровольное Медицинское Страхование принято подразделять на индивидуальное (учитывающее сложность конкретного заболевания конкретного лица) и на коллективное (учитывающее риск возникновения определённых заболеваний у группы лиц).
Обязательное медицинское страхование (ОМС) является частью государственного социального страхования, и, согласно Закону "О медицинском страховании граждан в РФ", ОМС "обеспечивает всем гражданам Российской Федерации равные возможности в получении медицинской и лекарственной помощи, предоставляемой за счёт средств ОМС в объёме и на условиях, соответствующих программам обязательного медицинского страхования". Законом "О медицинском страховании граждан в РФ" определён круг лиц, участвующих в системе ОМС и обеспечивающих е работоспособность.
В первую очередь это страхователи - любые предприятия, учреждения, организации, а также государство в лице местных органов государственной власти, уплачивающие взносы на ОМС. Взносы поступают следующему участнику системы ОМС - в Федеральный или Территориальный Фонд ОМС. Это самостоятельные некоммерческие финансово-кредитные учреждения, предназначенные для аккумулирования финансовых средств на ОМС, обеспечения финансовой стабильности государственной системы ОМС и выравнивания целевых финансовых ресурсов. Следующий участник системы ОМС - страховые медицинские организации. Это юридические лица, имеющие лицензию на право деятельности по обязательному медицинскому страхованию. Страховая медицинская организация (страховая компания) заключает договоры с медицинскими учреждениями на оказание медицинской помощи застрахованным по ОМС, осуществляет деятельность по ОМС на некоммерческой основе, выдаёт страховые полисы, а также контролирует объём, сроки и качество медицинской помощи и защищает интересы застрахованных. Медицинские учреждения - ещё один участник системы ОМС - учреждение независимо от форм собственности, лицензированное на осуществление определённой деятельности и услуг по программам ОМС, а также имеющее аккредитацию, то есть соответствующее установленным профессиональным стандартам. И наконец, самые многочисленные участники системы ОМС - застрахованные лица - граждане России, независимо от пола, возраста, состояния здоровья, места жительства, уровня дохода, а также иностранные граждане, постоянно проживающие на территории Российской Федерации, которые имеют право на бесплатное (для них) получение медицинских услуг, включённых в государственную программу обязательного медицинского страхования.
Для реализации законного права граждан получать бесплатную медицинскую помощь каждый гражданин РФ обеспечивается Полисом обязательного медицинского страхования.
Полис обязательного медицинского страхования стал в наши дни предметом первой необходимости. Полис ОМС - второй паспорт гражданина.
Многие из нас относятся к полису обязательного медицинского страхования (ОМС) лишь как к обязательному документу, который надо иметь, чтобы быть принятым на приём к врачу в поликлинике или быть госпитализированным в стационар. И не подозревают, что этот самый полис дает пациенту довольно много прав. Все они четко оговорены в "Программе государственных гарантий оказания медицинской помощи населению". Ежегодно она обновляется и утверждается на федеральном и областном уровнях.
На территории Ульяновской области действует Территориальная программа государственных гарантий оказания гражданам РФ, проживающим на территории Ульяновской области, бесплатной медицинской помощи, в рамках которых определяется, какая именно амбулаторно-поликлиническая и стационарная помощь, в каких именно учреждениях здравоохранения и при каких заболеваниях оказывается гражданам, проживающим постоянно или временно на территории области за счёт средств ОМС,
- Бесплатной медицины давно нет. За каждый визит к врачу, выезд на дом и вызов "Скорой помощи" медучреждения выставляют счета медицинским страховым компаниям. Они проверяют счет и решают, оплатить его или удержать средства. Если пациент жалуется на качество оказанных услуг, медучреждение может остаться без денег. Стоимость лечения одного больного, например, в реанимации порой может составлять сотни тысяч рублей. Какая уж тут бесплатность? Это обычные рыночные отношения, где у каждого есть свои права и обязанности.
Таким образом, полис ОМС дает пациенту определенную власть над эскулапами. Если качество оказанных вам медицинских услуг не устраивает, смело звоните в Вашу страховую компанию. В каждой из них есть специальные отделы по защите прав застрахованных. В них работают врачи-эксперты, которые обязательно отреагируют на заявление. Телефон отдела, как правило, указан в левом верхнем углу страхового полиса. Там же можно поинтересоваться, что именно входит в программу гарантированной государством медпомощи.
Врач не имеет права отказывать пациенту в приеме и затягивать обследование на неопределенный срок. Если доктор нарушает ваши права, обращайтесь к главному врачу. Он уладит конфликт, так как не в его интересах, чтобы пациент жаловался в страховую компанию. Ведь после любой жалобы застрахованного может последовать проверка ЛПУ со стороны страховой компании.
Если доктор предлагает вам заплатить за "очень эффективное лекарство", не спешите выкладывать деньги. Поинтересуйтесь в страховой компании, не входит ли препарат в перечень гарантированных медикаментов. Бывает, что медики "торгуют" уже оплаченными лекарствами.
Если все же потратились на дорогостоящий препарат, сохраните чек и обратитесь в Вашу страховую компанию после выздоровления. Врачи-эксперты страховой компании проведут вневедомственную экспертизу работы врача ЛПУ, курса и качества проводившегося лечения. Потраченные Вами на покупку лекарств деньги вам вернут за счет удержания оплаты с медучреждения.
Согласно закону о медицинском страховании, полис ОМС имеет силу на территории всей России. Так что вам должны оказать медицинскую помощь, даже если вы заболели вдали от дома. А скорую и неотложную - и вовсе без полиса. При этом неважно, гражданином какой страны вы являетесь. Тем, кто прописан в одном районе области, а работает и живет в другом, придется договариваться. Обратитесь к главному врачу, в зависимости от загруженности специалистов он решит, можете ли вы получать медицинскую помощь в "его" поликлинике.
Меняя место работы, позаботьтесь и о замене полиса. Старый документ прекращает действовать, как только работодатель уведомит страховую компанию о вашем увольнении. Безработным тоже полагается полис ОМС. На территории Ульяновской области неработающие граждане могут получить Полис ОМС в страховой компании "КапиталЪ Медицинское страхование" и "Солидарность для жизни", в зависимости от места Вашего проживания. Если вы потеряли полис, придите в представительство страховой компании, где Вы его получали и получите дубликат Полиса ОМС.
Рынком ОМС в Ульяновской области охвачено 100 процентов населения. На рынке страхования ОМС работает 5 страховых компаний, доля страховой компании "Капиталъ" в регионе составляет около 50%. В страховой компании застраховано 614000 человек (каждый второй житель города застрахован в нашей компании). Здоровье граждан во многом зависит от той деятельности, которой они занимаются .Тот или иной вид деятельности может как способствовать укреплению здоровья, так и оказывать на него негативное воздействие. Лучше других свое здоровье оценивают сотрудники коммерческих организаций. Видимо, это связано прежде всего с возрастом этих работников. Преимущественное большинство коммерсантов и предпринимателей - молодые люди. Эта категория страхователей оценивает страховщика по месту расположения к офису, оперативности и авторитету компании. Следует отметить, что среди них наибольшее число желающих заключить также и договор добровольного медицинского страхования. Следующая группа - бюджетные работники. Их интересует оперативность в работе страховщика, знание дела, безукоризненное выполнение обязательств страховщика и наличие у страховщика центра прав защиты застрахованных, который решает вопросы качества обслуживания и защищает права застрахованного. Следующая группа - промышленные предприятия, в которых вопросами страхования занимаются работники кадровых служб, и они определяют и советуют руководителям с какими страховщиками работать. Зачастую они годами работают с одной и той же компанией, лишь потому, что это удобно кадровой службе. В 2005 году компанией "Капимал -МС" в Ульяновске заключено 1300 договоров, за текущие полгода количество договоров составило уже 1700. Эта тенденция роста подтверждается, и к концу года количество договоров увеличится.
На территории Ульяновской области страховая компания "КапиталЪ" в июле месяце прошлого года (протокол комиссии по проведению конкурсных торгов и размещению областного государственного заказа №29 п.7 от 05.07.2005 года) одержала победу в открытом конкурсе по выбору страховщика для осуществления обязательного медицинского страхования неработающего населения г.Ульяновска. В декабре 2005 года страховая компания одержала очередную победу на конкурсе (протокол комиссии по проведению конкурсных торгов и размещению областного государственного заказа №03-14/54 от 30.12.2005 года) обязательного медицинского страхования неработающего населения Мелекесского, Новомалыклинского, Чердаклинского, Старомайнского районов и г.Димитровграда. Причем, при вскрытии конвертов по результатам конкурсов,и в том и в другом случае явно доминировал "КапиталЪ": и по количеству сотрудников, имеющих высшее образование, по опыту их работы в страховании, по техническому оснащению офисов, по наличию достаточного количества квалифицированных врачей -экспертов.
Здравоохранение Ульяновской области в новых социально-экономических условиях в целом успешно выполняет возложенные задачи.
По состоянию на 1 января 2008 года в области функционирует 168 лечебно-профилактических учреждений: больниц – 87, диспансеров – 13, поликлиник (амбулаторий) – 58, стоматологических поликлиник – 10, фельдшерско-акушерских пунктов – 553, здравпунктов – 126. Из них 28 государственных учреждений здравоохранения: 13 больниц, 13 диспансеров, 2 амбулаторно-поликлинических учреждения, 29 муниципальных учреждений здравоохранения г. Ульяновска: больниц – 9, амбулаторно-поликлинических учреждений – 20; 5 муниципальных учреждений здравоохранения г. Димитровграда: 4 больницы, 1 стоматологическая поликлиника; 105 муниципальных учреждений здравоохранения районов области: 20 - ЦРБ, 2 - РБ, 38 - участковых больниц, 45 амбулаторно-поликлинических учреждений; 1 учреждение федерального подчинения – Криушинская линейная больница на водном транспорте. Кроме того, 5 санаториев, областная станция переливания крови, областное бюро судебно-медицинской экспертизы, областной центр медицинской профилактики, областной дом ребенка, центр медицины катастроф, медицинский информационно-аналитический центр, 2 самостоятельных станции скорой медицинской помощи, 553 ФАП, 126 здравпунктов. Мощность амбулаторно-поликлинических учреждений области составляет 30428 посещений в смену. Функционирует всего 12271 койка круглосуточного пребывания, развернуто 2512 мест дневного пребывания.
В государственных учреждениях здравоохранения функционирует 5282 койки круглосуточного пребывания, 634 места дневного пребывания, мощность амбулаторно-поликлинических учреждений составляет 2926 посещений в смену.
В муниципальных учреждениях здравоохранения г. Ульяновска функционирует 3194 койки круглосуточного пребывания, 764 места дневного пребывания, мощность амбулаторно-поликлинических учреждений составляет 14765 посещений в смену.
В муниципальных учреждениях здравоохранения г. Димитровграда функционирует 544 койки круглосуточного пребывания, 198 мест дневного пребывания, мощность амбулаторно-поликлинических учреждений составляет 2515 посещений в смену.
В муниципальных учреждениях здравоохранения районов области функционирует 3251 койка круглосуточного пребывания, 916 мест дневного пребывания, мощность учреждений составляет 10222 посещений в смену.
В учреждении федерального подчинения функционирует 30 коек круглосуточного пребывания, мощность амбулаторно-поликлинического учреждения составляет 25 посещений в смену.
Существующая система оказания скорой медицинской помощи населению области, включает в себя 2 станции скорой медицинской помощи, 1 отделение скорой медицинской помощи в г. Ульяновске, 18 отделений скорой медицинской помощи при ЦРБ и 22 отделения СМП при участковых больницах и врачебных амбулаториях. В состав станций, отделений СМП и их филиалов входят 33 врачебных и 95 фельдшерских бригад.
В учреждениях здравоохранения области работают 32,8 тыс. медицинских работников, в том числе 4,3 тыс. врачей и 15,9 тыс. средних медицинских работников. В области ведется активная работа, направленная на развитие первичной медико-социальной помощи на базе муниципального здравоохранения, включая модель оказания медпомощи по принципу «врача общей практики». Специализированная высококвалифицированная медицинская помощь оказывается в областных учреждениях здравоохранения. Одним из ведущих является областная клиническая больница, где проводятся высокотехнологичные виды медицинской помощи: оперативное вмешательство на сердце и крупных сосудах с использованием аппарата искусственного кровообращения и без аппарата искусственного кровообращения, в том числе имплантация электро кардиостимуляторов; коронарография; компьютерная и резонансная томография; аппаратный гемодиализ и перетониальный диализ; эндопротезирование суставов; реконструктивно-пластические операции при врожденных и приобретенных дефектах челюстно-лицевой области; рефрактерная микрохирургия с использованием «эксимер-лазера»; эндохирургические оперативные вмешательства при позвоночных грыжах.
В областной детской клинической больнице проводятся: реконструктивно-пластические вмешательства на мочеполовой системе у детей; лечение наследственных заболеваний у детей; хирургические методы лечения сочетанных пороков у детей; применение высокодозной химиотерапии при лечении детей с онкогематологической патологией.
В настоящее время реализуется Концепция развития здравоохранения и совершенствования организации медицинской помощи населению Ульяновской области ориентированная прежде всего на охрану здоровья женщин и детей, профилактику и борьбу с заболеваниями социального характера, выполнение программы государственных гарантий по оказанию населению области бесплатной медицинской помощи, рациональное использование лечебной базы, внедрение новых организационных форм деятельности лечебно-профилактических учреждений, развитие сельского здравоохранения. В учреждениях здравоохранения области работают 32,8 тыс. медицинских работников, в том числе 4,3 тыс. врачей и 15,9 тыс. средних медицинских работников.
В области ведется активная работа, направленная на развитие первичной медико-социальной помощи на базе муниципального здравоохранения, включая модель оказания медпомощи по принципу «врача общей практики».
Специализированная высококвалифицированная медицинская помощь оказывается в областных учреждениях здравоохранения. Одним из ведущих является областная клиническая больница, где проводятся высокотехнологичные виды медицинской помощи: оперативное вмешательство на сердце и крупных сосудах с использованием аппарата искусственного кровообращения и без аппарата искусственного кровообращения, в том числе имплантация электро кардиостимуляторов; коронарография; компьютерная и резонансная томография; аппаратный гемодиализ и перетониальный диализ; эндопротезирование суставов; реконструктивно-пластические операции при врожденных и приобретенных дефектах челюстно-лицевой области; рефрактерная микрохирургия с использованием «эксимер-лазера»; эндохирургические оперативные вмешательства при позвоночных грыжах.
В областной детской клинической больнице проводятся: реконструктивно-пластические вмешательства на мочеполовой системе у детей; лечение наследственных заболеваний у детей; хирургические методы лечения сочетанных пороков у детей; применение высокодозной химиотерапии при лечении детей с онкогематологической патологией.
В настоящее время реализуется Концепция развития здравоохранения и совершенствования организации медицинской помощи населению Ульяновской области ориентированная прежде всего на охрану здоровья женщин и детей, профилактику и борьбу с заболеваниями социального характера, выполнение программы государственных гарантий по оказанию населению области бесплатной медицинской помощи, рациональное использование лечебной базы, внедрение новых организационных форм деятельности лечебно-профилактических учреждений, развитие сельского здравоохранения.
Заключение
Существуют попытки внедрить в отечественную практику предупреждающую модель из мировой медицинской науки. Реформа здравоохранения в России, как отмечают специалисты, направлена не только на обеспечение доступности и качества предоставляемых населению услуг, но и усиление профилактической направленности. Однако решение задач такой модели медико-социальной помощи представляется практически невозможным без реального полноценного участия специалистов, имеющих среднее и высшее медицинское образование по специальности «сестринское дело» и составляющих самую многочисленную категорию работников здравоохранения.
Становится все более очевидным, что в условиях социально-экономического и административного реформирования в Российской Федерации стратегия развития сестринского дела должна соответствовать меняющейся парадигме медицины, быть социально приемлемой и при этом гарантировать высокое качество оказания медпомощи населению.
Таким образом, важнейшими детерминантами, определяющими на данном этапе российского общества потребность в развитии сестринского дела, выступают не только негативные медико-демографические процессы, ухудшение состояния здоровья населения, хронизация патологии, увеличение стоимости медицинских услуг, но и мощная профилактическая составляющая современной медицины, имеющая не столько собственно медицинское, сколько медико-социальное предназначение. более того, десятилетиями функционирующая патриархальная модель медсестры как помощника врача в значительной степени обусловила дегуманизацию медико-социальной помощи, а такие ее «родовые» составляющие как милосердие, сопереживание, служение рассматриваются зачастую как архаизм сестринского дела. Между тем, именно эти качественные характеристики профессии медсестры являются ключевыми в условиях непосредственного контакта с населением не только при уходе за больным человеком, но и в пропаганде здорового образа жизни и профилактике многих заболеваний.
Осмысление новой концепции медико-социальной помощи и роли сестринского персонала в ее реализации требует и совершенно иного научного обоснования происходящих в этой сфере процессов. В новой модели медсестра многоуровневой подготовки выступает в роли менеджера, активно участвуя в рациональной организации лечебно-диагностического процесса, творческой личности, систематизирующей и индивидуализирующей уход за больными, активного члена лечебной бригады, грамотно и самостоятельно оказывающего помощь пациентам с использованием современных технологий сестринского процесса.
В этой связи профессия медсестры предстает как кардинально изменяющаяся в общественном сознании и в сознании носителей медицинской профессиональной культуры. К сожалению, процесс идеологической трансформации носит зачастую противоречивый и замедленный характер, что существенно снижает эффективность проводимых реформ в целом, и обновление сестринского дела, в частности.
Поэтому сегодня наиболее адекватным поставленным организационно-управленческим и административным задачам развития сестринского дела представляется социологический подход, позволяющий дополнить узко направленные медицинские исследования более широким социальным контекстом и выявить латентные факторы, процессы и явления, тормозящие его развитие.
Социологическое исследование сестринского дела в России, исходя из позитивного исторического опыта и углубляющегося функционального кризиса, направлено на системный анализ деятельности профессиональной группы медицинских сестер с позиции необходимости реанимации и развития социально-ориентированной помощи и поддержки российских граждан.
С полным правом, сложившееся в России состояние можно характеризовать социальную аномию (Э.Дюркгейм), когда прежние нормы и ценности отвергнуты большинством и уже не являются регуляторами общественных отношений, а новые еще не сложились. В аналогичном состоянии находятся многие структурные элементы и социальные институты общества, в том числе и система охраны здоровья.
В решении сложившихся проблем определенное внимание соответствующих управленческих структур отводится многим направлениям медико-социальной поддержки. Российское здравоохранение в последнее время предпринимает различные меры для позитивного изменения ситуации, однако реформирование пока не характеризуется высокой результативностью. Социологические исследования различных российских центров подтверждают рост неудовлетворенности качеством оказания медицинской помощи специалистами различного уровня.
В позитивном изменении медико-социальной поддержки российского населения, особая роль отводится профессиональной группе медицинских сестер. Как показывает социально-медицинская история и практика, их роль долгое время в постреволюционный и современный период развития российского общества, явно принижалась, либо игнорировалась. Повсеместное увлечение представителей здравоохранения высокими технологиями, медицинскими техниками, оборудованием отодвинуло на задний план влияние медицинской сестры как представителя самой «человеческой» профессии, которая имеет возможности не только профессионально применять различные спецтехники, но и оказывать огромное влияние своим доброжелательным отношением к больному, характеризующегося терминами милосердия, профессиональной этики, миссией. «Человеческое» участие, как показывают результаты исследования, проведенного автором диссертации, иногда оказываются даже более эффективными, чем специальные методы лечения. Современный пациент все чаще ощущает дефицит внимания к своей персоне, неповторимости своего духовного мира.
Прогресс сестринского дела (как и врачебного дела в целом) все в большей степени связывается со специализацией, что, с одной стороны, несомненно, повышает эффективность профилактики, диагностики и лечения, а с другой - является одной из причин дегуманизации медицинской практики. Социологическое понимание сестринского дела в некотором смысле альтернатива тенденции дегуманизации медицины, обусловленной специализацией врачебной практики. Сестринское дело призвано восстановить и приумножить гуманистический потенциал медицины в целом.
Список литературы
1. Гражданский кодекс Российской Федерации. Часть первая от 30 ноября 1994 г. № 51-ФЗ // Собрание законодательства Российской Федерации. - 1994. - № 32. - ст. 3301.
2. Трудовой кодекс Российской Федерации от 30 декабря 2001 г. № 197-ФЗ // Российская газета. - 2001. - 31 декабря.
3. Алехина О.Е. Стимулирование развития работников организации. // Управление персоналом. – 2005. - № 1.
4. Андреев В.В. Проблемы мотивации руководителей и специалистов на промышленных предприятиях // Управление персоналом. - 2006. - 10.
5. Бачурин А. Повышение роли экономических методов управления. // Экономист. - 2006. - 4.
6. Белкин В. , Белкина Н. Мотивы и стимулы труда // Социальная защита.- 2006.- № 7.
7. Блинов А. Мотивация персонала корпоративных структур // Маркетинг.- 2006.- № 1.
8. Бовыкин В.И. Новый менеджмент: управление предприятием на уровне высших стандартов; теория и практика эффективного управления. – М.: Экономика, 2006. – 368 с.
9. Богданов Ю. Н. , Зорин Ю. В., Шмонин Д. А., Ярыгин В. Т. Мотивация персонала // Методы менеджмента качества.- 2005.- № 11.
10. Бурлаков Г.Р. Мотивационный климат организации//Управление персоналом. – 2004. 68 с.
11. Бурмистров А. , Газенко Н. Какие методы повышения мотивации персонала являются наиболее действенными? // Управление персоналом.- 2005.- № 7.
12. Верхоглазенко В. Мост между интересами // Маркетолог.- 2004. - №1.
13. Верхоглазенко В. Система мотивации персонала // Консультант директора. - 2006. - №4.
14. Веснин В.Р. Практический менеджмент персонала. – М.: ЮРИСТЬ, 2005. – 469 с.
15. Веснин В.Р. Основы менеджмента. – М.: Триада ЛТД, 2006. – 384 с.
16. Виссема Х. Менеджмент в подразделениях фирмы. – М.: БИНОМ, 2005. – 263 с.
17. Виханский О.С., Наумов А.И. Практикум по курсу “Менеджмент”. – М.: Гордарика, 2004. – 288 с.
18. Виханский О.С. Стратегическое управление. - М.: Гардарики, 2006.-296 с. 19. Волгин Н. В.: Мотивационная основа эффективного труда.// Человек и труд. 2006. - №4.
20. Володин А. , Назарук М. Что побуждает нас работать: Теория мотивации труда // Банковские технологии.- 2005.- № 10.
21. Гаврилица О. И. Платить или не платить?: Вот в чем вопрос номер один работы с персоналом // Служба кадров.- 2006.- № 5.
22. Гадушаури Г.В., Литван Б.Г. Управление современным предприятием. - М.:ЭКМОС, 2004. – 336 с.
23. Генкин Б.М., Конакова Г.А., Кочетков В.И. и др. Основы управления персоналом. М.: Высш.шк., 2005. – 383 с.
24. Герчикова И.Н. Менеджмент. – М.: Экономика, 2006. – 482 с.
25. Гришанина Н.В., Лопашина Г.С. и др. Основы менеджмента. – М.: Юрайт, 2005. 295 с.
26. Гончаров В.В. Важнейшие критерии результативности управления. – М.: МНИИПУ, 2006. – 304 с.
27. Гутгарц Р.Д. Эволюция подходов к проблеме управления кадрами предприятия. // Менеджмент в России и за рубежом, 2005. - №5.
28. Гущина И. Трудовая мотивация как фактор повышения эффективности труда // Общество и экономика.- 2003.- № 1.
29. Десслер Г. Управление персоналом. – М.: БИНОМ, 2005. 423 с.
30. Добролюбов Е. А. Система материального и нематериального стимулирования (мотивации) персонала // Банковские технологии, 2006.-
№ 3.
31. Дряхлов Н. , Куприянов Е. Системы мотивации персонала в Западной Европе и США // Проблемы теории и практики управления, 2005.- № 2.
32. Егоршин А.П. Управление персоналом. - Н.Новгород: НИМБ, 2005.- 607 с.
33. Иванов В.Ю. Управление карьерой менеджера: необходимость и основное содержание. // Менеджмент в России и за рубежом. – 2005. - № 5.
34. Ильин Е. П. Мотивация и мотивы: Учеб. пособие для вузов.- СПб. и др.: Питер, 2005.- 508 с.
35. Кабушкин Н.И. Основы менеджмента. - Минск: БГЭУ, 2006. – 432 с.
36. Каверзин Н. Метод кнута и пряника: Всегда ли он оправдывает себя и в каких условиях эффективен? // Служба кадров.- 2005.- № 8.
37. Каверин С. Б. Мотивация труда.- М.: Ин-т психологии РАН, 2004.- 224 с.
38. Кардашов В. Мотивация персонала: теория и практика: Об управлении персоналом на примере ОАО "Красцветмет", г. Красноярск // Человек и труд.- 2005.- 10.
39. Катков В. Формирование организационной культуры на предприятии // Управление персоналом.- 2006.- № 2.
40. Кибанова А.Я. Управление персоналом организации. – М.: ИНФРА-М, 2005. – 512 с.
41. Кириллов Л. Как заставить сотрудников "гореть" на работе // Управление персоналом.- 2006.- № 6.
42. Комаров Е. И. Стимулирование и мотивация в современном управлении персоналом // Управление персоналом.- 2002.- № 1.
43. Комаров Е. Фирменный патриотизм или преданность в трудовых отношениях // Управление персоналом.- 2004.- № 5.
44. Комаров Е. Организационные и дезорганизационные методы управления как составляющие организационной и дезорганизационной культуры предприятия.// Управление персоналом. – 2006. - 11.
45. Кричевский Р.Л. Если вы руководитель… - М.: Дело, 2006. – 384 с.
46. Кузнецов Ю.В., Подлесных В.И. Основы менеджмента. – М.: Экономика, 2004. – 53 с.
47. Мухина С.И., Тарковская И.И. Теоретические основы сестринского дела, часть I II. – М, 2006. – 290 с.
48. Одегов Ю.Г., Журавлев П.В. Управление персоналом. – М.: Финстатинфо, 2005. – 878 с.
48. Самыгин С.И., Столяренко Л.Д. Менеджмент персонала. – Ростов на/Д: Феникс, - 2004. – 48 с.
49. Стандарты практической деятельности медсестры России том I – II. – М, 2006. – 790 с.
50. Смирнов С.С. Менеджмент плюс финансы. – М.: Экономика, 2005. – 98 с.
Приложение 1
АНКЕТА
1. Как Вы относитесь к новым обезболивающим препаратам?
q Всегда покупаю новинку, чтобы попробовать
q Куплю, если посоветует врач или фармацевт
q Куплю, если увижу рекламу
q Куплю, если посоветуют знакомые, пробовавшие уже этот препарат
q Не покупаю новинки, т. к. предпочитаю традиционные, проверенные временем препараты.
2. Откуда чаще всего Вы узнаете о новинках?
q Из рекламы
q От фармацевта или врача
q От друзей
q Вижу на витрине
q Другое_____________________________________
3. Какие обезболивающие препараты Вы предпочитаете:
q Анальгетики
q Спазмолитики
q Кофеинсодержащие
q Нестероидные противовоспалительные
q Я не знаю в чем разница между ними
q Мне все равно.
4. Какую форму выпуска обезболивающего препарата Вы предпочитаете:
q Таблетки, драже
q Растворимые таблетки
q Сиропы, растворы
q Мази, гели, эмульсии
q Аэрозоли
q Суспензии
q Порошки
q Свечи
q Ампулы
5. Определите важность для Вас следующих свойств при покупке обезболивающего препарата:
|
Не важно |
Важно | Весьма важно | |
|
Быстрота действия |
|||
|
Продолжительность действия |
|||
|
Отсутствие побочных эффектов |
|||
| Наличие жаропонижающего эффекта | |||
| Наличие витаминов | |||
| Наличие природных компонентов | |||
|
Форма выпуска, упаковка |
|||
| Вкус | |||
|
Клиническая исследованность |
|||
|
Наличие защиты от подделки |
6. Какое значение для Вас имеет инструкция, прилагаемая к обезболивающему препарату:
q Я всегда читаю инструкцию
q Я читаю инструкцию только тогда, когда покупаю новинку.
q Читаю инструкцию только тогда, когда советует фармацевт
q Я никогда не читаю инструкцию.
7. Обозначьте Ваши предпочтения:
q Я предпочитаю оригинальные обезболивающие препараты
q Я предпочитаю обезболивающие препараты – аналоги
q Одинаково доверяю и тем и другим препаратам
q Не знаю в чем разница между ними
8. Каким обезболивающим препаратам Вы отдаете предпочтение?
q Отечественным
q Импортным
q Мне все равно
9. Какая стоимость обезболивающего препарата приемлема
для Вас?
q До 5 рублей
q До 10 рублей
q До 20 рублей
q До 50 рублей
q До 100 рублей
q Свыше 100 рублей.
q Стоимость не имеет значения.
10. Какой обезболивающий препарат покупаете Вы?
|
q Нурофен q Эффералган q Солпадеин q Пентальгин q Панадол q Болинет q Найз |
q Анальгин q Баралгетас q Баралгин q Бенальгин q Брал q Вольтарен q Дексалгин |
|
q Диклофенак q Дональгин q Ибупрофен q Индометацин q Каффетин q Кетанов q Кетонал q Кеторол q Новиган q Но-шпа q Но-шпалгин q Ортофен q Ревалгин |
q Саридон q Седальгин q Солпафлекс q Спазган q Спазмалгон q Темпальгин q Терапин q Тетралгин q Триган q Цитрамон q Цитрапар q Другое__________ ____________________ |
11. Ваш пол :
q Мужчина
q Женщина
12. Ваш возраст_________________________________
Приложение 2
Результаты опроса
1. Как Вы относитесь к новым обезболивающим препаратам?
q Всегда покупаю новинку, чтобы попробовать (3)
q Куплю, если посоветует врач или фармацевт (46)
q Куплю, если увижу рекламу (4)
q Куплю, если посоветуют знакомые, пробовавшие уже этот препарат (24)
q Не покупаю новинки, т. к. предпочитаю традиционные, проверенные временем препараты. (23)
2. Откуда чаще всего Вы узнаете о новинках?
q Из рекламы (55)
q От фармацевта или врача (25)
q От друзей (15)
q Вижу на витрине (1)
q Другое__ (4)___________________________________
3. Какие обезболивающие препараты Вы предпочитаете:
q Анальгетики (18+3)
q Спазмолитики (11+2)
q Кофеинсодержащие (4+5)
q Нестероидные противовоспалительные (2)
q Я не знаю в чем разница между ними (33)
q Мне все равно.(22)
4. Какую форму выпуска обезболивающего препарата Вы предпочитаете:
q Таблетки, драже (55+7)
q Растворимые таблетки (14+3)
q Сиропы, растворы (6+1)
q Мази, гели, эмульсии (2+11)
q Аэрозоли (1+4)
q Суспензии (1+2)
q Порошки (1+1)
q Свечи (1+2)
q Ампулы (5)
5. Определите важность для Вас следующих свойств при покупке обезболивающего препарата:
|
Не важно |
Важно | Весьма важно | |
|
Быстрота действия |
1 | 48 | 51 |
|
Продолжительность действия |
8 | 49 | 43 |
|
Отсутствие побочных эффектов |
7 | 37 | 56 |
| Наличие жаропонижающего эффекта | 57 | 37 | 6 |
| Наличие витаминов | 59 | 30 | 11 |
| Наличие природных компонентов | 38 | 44 | 18 |
|
Форма выпуска, упаковка |
65 | 26 | 9 |
| Вкус | 62 | 32 | 6 |
|
Клиническая исследованность |
16 | 35 | 49 |
|
Наличие защиты от подделки |
6 | 31 | 63 |
6. Какое значение для Вас имеет инструкция, прилагаемая к обезболивающему препарату:
q Я всегда читаю инструкцию (79)
q Я читаю инструкцию только тогда, когда покупаю новинку. (18)
q Читаю инструкцию только тогда, когда советует фармацевт (1)
q Я никогда не читаю инструкцию. (2)
7. Обозначьте Ваши предпочтения:
q Я предпочитаю оригинальные обезболивающие препараты (35)
q Я предпочитаю обезболивающие препараты – аналоги (9)
q Одинаково доверяю и тем и другим препаратам (24)
q Не знаю в чем разница между ними (32)
8. Каким обезболивающим препаратам Вы отдаете предпочтение?
q Отечественным (22)
q Импортным (17)
q Мне все равно (61)
9. Какая стоимость обезболивающего препарата приемлема
для Вас?
q До 5 рублей (0)
q До 10 рублей (0)
q До 20 рублей (8)
q До 50 рублей (20)
q До 100 рублей (29)
q Свыше 100 рублей. (2)
q Стоимость не имеет значения. (41)
10. Какой обезболивающий препарат покупаете Вы?
| q Нурофен |
21 |
q Анальгин |
42 |
|
| q Эффералган |
17 |
q Баралгетас |
2 |
|
| q Солпадеин |
9 |
q Баралгин |
20 |
|
| q Пентальгин |
24 |
q Бенальгин |
3 |
|
| q Панадол |
7 |
q Брал |
2 |
|
| q Болинет | q Вольтарен |
1 |
|
|
| q Найз |
5 |
q Дексалгин |
2 |
|
| q Диклофенак |
6 |
q Саридон | ||
| q Дональгин | q Седальгин |
4 |
||
| q Ибупрофен |
2 |
q Солпафлекс |
1 |
|
| q Индометацин |
3 |
q Спазган |
10 |
|
| q Каффетин | q Спазмалгон |
17 |
||
| q Кетанов |
7 |
q Темпальгин |
21 |
|
| q Кетонал |
1 |
q Терапин | ||
| q Кеторол |
11 |
q Тетралгин |
1 |
|
| q Новиган |
1 |
q Триган |
3 |
|
| q Но-шпа |
54 |
q Цитрамон |
44 |
|
| q Но-шпалгин | q Цитрапар |
1 |
||
| q Ортофен |
3 |
q Другое__________ | ||
| q Ревалгин |
4 |
q | ||
[1] В основе «плацебо» лежит исключительно психологический эффект. Известно, что восприятие человеком боли во многом зависит от его эмоционального настроя. А сам факт того, что его «лечат» - то есть используют какие-то лекарственные препараты, пусть и не содержащие на самом деле активных веществ - позволяет человеку справиться с болью и без помощи обезболивающих.
© 2009 База Рефератов