
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Реферат: Мочевой синдром. Гипертензивный синдром при заболеваниях почек
Реферат: Мочевой синдром. Гипертензивный синдром при заболеваниях почек
РЕФЕРАТ
НА ТЕМУ: МОЧЕВОЙ СИНДРОМ. ГИПЕРТЕНЗИВНЫЙ СИНДРОМ ПРИ ЗАБОЛЕВАНИЯХ ПОЧЕК
2009
МОЧЕВОЙ СИНДРОМ
Мочевой синдром — сочетание протеинурии, не превышающей 3,5 г/сутки, эритроцитурии, лейкоцитурии и цилиндрурии. Чаше наблюдаются те или иные комбинации этих компонентов (протеинурии с лейкоцитурией, протеинурии с эритроцитурией и цилиндрурией и др.), реже имеет место «изолированная» протеинурия или эритроцитурии, когда остальных признаков или нет, или они выражены незначительно.
Протеинурия. Следует помнить, что и у здоровых людей иногда обнаруживаются в моче следы белка, а суточная экскреция его при этом достигает 60 мг. После значительного мышечного и эмоционального напряжения, перегревания или переохлаждения, введения адреналина, длительной пальпации почек она может увеличиться в 2—3 раза, однако быстро (обычно через одни двое суток) возвращается к норме.
К физиологической можно отнести также ортостатическую (правильнее лордотическую) протеинурию, которая наблюдается в детском и юношеском возрасте при выраженном лордозе поясничного отдела позвоночного столба и обычно проходит к 20 годам. При этом белок в моче, собранной сразу после ночного сна, не обнаруживается; он появляется лишь через некоторое время после пребывания в положении стоя. Количество его в 58 % случаев не превышает 10 г/л и лишь в единичных случаях достигает 100 г/л. В моче преобладают альбумины (селективная протеинурия); эритроцитурия, цилиндрурия отсутствуют, функции почек не нарушены. Для подтверждения ортостатической протеинурия проводится ортостатическая проба. Ортостатическую протеинурию следует дифференцировать с латентной формой хронического гломерулонефрита (вариант с изолированным мочевым синдромом — ангипертензивная стадия, по классификации Л. А. Пырига) или пиелонефрита. В пользу последних свидетельствует сохранение протеинурии и после двадцатилетнего возраста и наличие, наряду с ней, хотя бы незначительной эритроцитурии, лейкоцитурии и цилиндрурии. В затруднительных случаях прибегают к биопсии почки.
В случаях длительной, изолированной протеинурии без нарушения функций почек, без указаний как на заболевания их, так и на патологические процессы, ведущие к развитию вторичной нефропатии (диффузные болезни соединительной ткани, диабет, туберкулез, сифилис, лекарственная аллергия и др.), следует прежде всего думать о латентной форме первично-хронического гломерулонефрита (вариант с изолированным мочевым синдромом — ангипертензивная стадия) и реже — о первично-хроническом пиелонефрите. Изолированная протеинурия может быть начальным и в течение длительного времени единственным проявлением первичного амилоидоза и миеломной болезни. В последнем случае большое значение для диагноза имеет обнаружение в моче белка Бенс-Джонса и парапротеинов в сыворотке крови и в моче (методом электрофореза на крахмальном геле). В затруднительных случаях обычно решает вопрос пункция грудины.
Заболевания, при которых встречается эритроцитурия, можно разделить на следующие группы.
1. Заболевания мочевых путей: воспалительные (цистит, простатит, уретрит); камни мочевого пузыря и мочеточников; опухоли (доброкачественные и злокачественные); травматические повреждения.
Заболевания почек: гломерулонефрит, интерстициальный нефрит, пиелонефрит; нефропатия при диффузных болезнях соединительной ткани; туберкулез почек; папиллярный некроз; почечно-каменная болезнь; нефрокальциноз;«подагрическая» почка; гипернефрома; поликистоз; гидронефротическая трансформация: инфаркт почки; тромбоз печеночных вен, почечная венозная гипертензия; травма почки.
3. Другие заболевания: геморрагический диатез; лейкоз; эритремия и эритроцитоз; цирроз печени; скорбут; бактериальный эндокардит, сепсис, грипп, ангина, скарлатина и другие инфекционные заболевания; лекарственная гематурия (ацетилсалициловая кислота и салицилаты, гексаметилентетрамин, сульфаниламидные средства, антикоагулянты и др.); дисовариальная пурпура.
Иногда при самом тщательном клиническом исследовании причина эритроцитурии (или гематурии) остается неизвестной. В таких случаях говорят об «эссенциальной гематурии» (или эритроцитурии). Этот термин отображает недостаточность методов исследования, которыми мы в настоящее время располагаем.
Лейкоцитурия обычно является показателем инфекционного процесса в мочевых путях и почках (уретрит, цистит, пиелонефрит, туберкулез почек), особенно если она сочетается с бактериурией (свыше 100 000 бактерий в 1 мл мочи). Однако может наблюдаться лейкоцитурия и неинфекционного генеза (острый гломерулонефрит, волчаночная нефропатия, нефротический синдром). В сомнительных случаях для подтверждения инфекционной природы лейкоцитурии показаны провокационные пробы с пирогенными веществами и особенно с преднизолоном.
Цилиндрурия обычно сочетается с протеинурией и эритроцитурией.
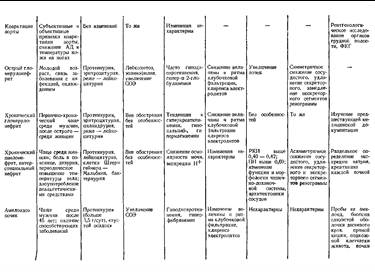
Трудности в дифференциальной диагностике мочевого синдрома возникают главным образом тогда, когда он является единственным проявлением патологического процесса. В табл. 19 приведена дифференциальная диагностика мочевого синдрома при наиболее распространенных заболеваниях.
Острый гломерулонефрит как причина мочевого синдрома требует уточнения главным образом в случаях его моносиндромного варианта, удельный вес которого в последние годы увеличился.
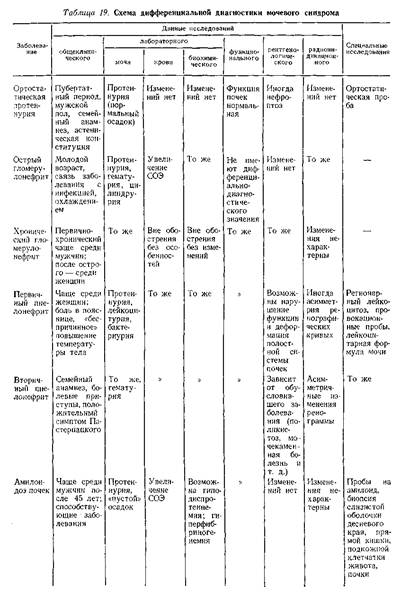
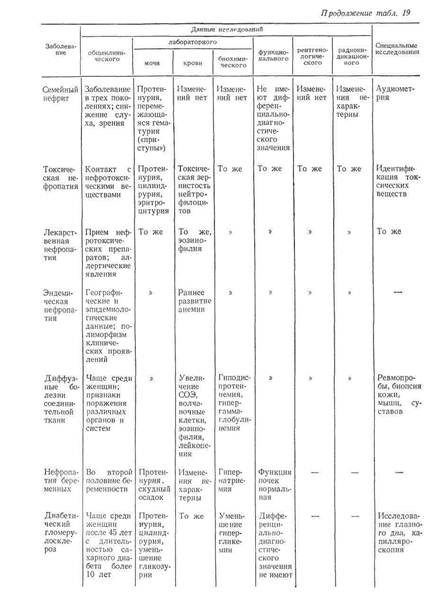
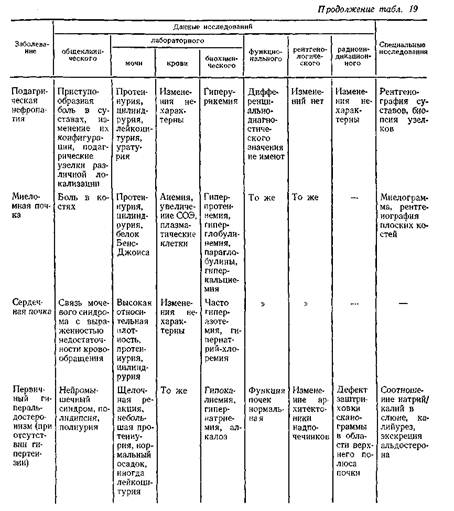
Мочевой синдром при остром гломерулонефрите характеризуется протеинурией, эритроцитурией, цилиндрурией, реже (в 1/з случаев) — лейкоцитурией. При наличии связи между мочевым синдромом и перенесенным острым инфекционным заболеванием (ангиной, острым респираторным заболеванием, пневмонией, скарлатиной и т, д.), либо обострением процесса в очагах хронической инфекции (тонзиллита и т. п.) правильная интерпретация мочевого синдрома не представляет особых затруднений. Острый гломерулонефрит с изолированным мочевым синдромом (моносиндромный вариант) иногда приходится дифференцировать с латентным, острым первичным пиелонефритом, который также обычно возникает после острого инфекционного заболевания либо обострения процесса в очаге хронической инфекции.
Для острого первичного пиелонефрита характерна менее выраженная протеинурия (до 0,5 г/сут), преобладание лейкоцитурии над эритроцитурией при количественном исследовании мочевого осадка, наличие эпителиальных, лейкоцитарных и зернистых цилиндров, нередко — бактериурия.
Если при моносиндромном варианте острого гломерулонефрита наблюдаются выраженная эритроцитурия и боль в поясничной области, следует исключить почечно-каменную болезнь, для которой характерны более интенсивная, обычно приступообразная боль, дизурия, положительный симптом Пастернапкого. При исследовании мочи определяется изменение реакции, наличие большого неклеточного осадка, превалирование эритроцитурии при очень незначительной протеинурии. Особенно большое значение имеют методы рентгенологического исследования (обзорный снимок либо томография почек, экскреторная урография и по показаниям — ретроградная пиелография), позволяющие в большинстве случаев выявить конкремент. Радиоиндикационное иссле дование, в частности ренография, может иметь диагностическое значение лишь в случаях нарушения оттока мочи из почек, при котором наступает изменение экскреторного сегмента ренографической кривой.
Если мочевой синдром возникает в связи с перенесенной инфекцией и характеризуется выраженной эритроцитурией, следует предположить уротберкулез и опухоль почки.
Для туберкулеза почки помимо указаний на внепочечный туберкулез в анамнезе характерно преобладание эритроцитурии и особенно лейкоцитурии при незначительной протеинурии. Необходимы посев мочи на специальные среды, биологические пробы на туберкулез, а также рентгенологическое исследование, с помощью которого обнаруживают изменения формы и размеров пораженной почки, ее полостных отделов, а также очаги деструкции. Дифференциально-диагностические возможности радиоиндикационных методов, в частности сканографии, также должны быть использованы,
Опухоль почки может быть исключена на основании проведенных рент-геноконтрастных исследований, включая селективную почечную артериографию, а также сканографию почек, позволяющих обнаружить опухоль небольших размеров. Меньшее диагностическое значение имеет наличие ферментурии, увеличение СОЭ, иногда повышение уровня гемоглобина и эритроцитов в периферической крови.
После интеркуррентной инфекции впервые может проявиться мочевой синдром как протеинурическая стадия амилоидоза почек. Особенностью мочевого синдрома при амилоидозе почек является сочетание протеинурии со скудным осадком мочи («пустой» осадок). Повышение эритроцитурии либо появление гематурии наблюдается при тромбозе вен почек, который не всегда сопровождается болью.
Об амилоидозе также свидетельствует наличие заболеваний, которые его обусловливают (туберкулеза, бронхоэктатической болезни, остеомиелита и т. д.). Однако необходимо учитывать возможность стертого течения последних, в частности бронхоэктатической болезни. С целью дифференциальной диагностики следует проводить пробы на амилоидоз (с метиленовым синим, конгоротом, синью Эванса), данные которых имеют значение лишь при положительных результатах, электрофоретическое исследование белков плазмы крови и мочи, биопсию края десны либо слизистой оболочки прямой кишки, подкожной жировой клетчатки передней брюшной стенки и почки.
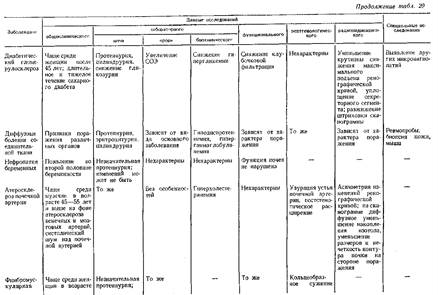
Хронический гломерулонефрит как причина, мочевого синдрома не представляет трудностей для правильной интерпретации при наличии в анамнезе указаний на перенесенный острый гломерулонефрит.
Значительные трудности возкикают при дифференциальной диагностике мочевого синдрома, обусловленного первично-хроническим гломерудонефритом. Изолированный мочевой синдром как стадия развития первично-хронического гломерулонефрита отмечен у 56 % больных. Стертость клинических проявлений определяет высокий процент его «случайного» выявления (60—81 %).
Мочевой синдром при первично-хроническом гломерулонефрите чаще характеризуется небольшой протеинурией (до 1 г/сут), умеренной эритроцитурией (до 10 в поле зрения и до 10 млн/сут).
Нарушение парциальных и суммарных показателей гомеостатической функции почек при изолированном мочевом синдроме у больных первично-хроническим гломерулонефритом встречается редко и не может быть достоверным дифференциально-диагностическим признаком. Как указывалось выше, нормальные либо даже повышенные показатели не исключают заболевания. То же относится и к белковому спектру крови.
Наиболее достоверным методом, определяющим генез мочевого синдрома при первично-хроническом гломерулонефрите, является пункционная биопсия почек.
Причиной изолированного мочевого синдрома может быть латентно протекающий первичный пиелонефрит. При хроническом пиелонефрите целенаправленный опрос больного может установить наличие периодического «беспричинного» повышения температуры тела, незначительной боли в пояснице. При физическом обследовании иногда обнаруживается положительный симптом Пастернацкого и реже — болезненность при пальпации почек. Мочевой синдром характеризуется незначительной протеинурией (до 0,25—0,5 г/сут), бактериурией (больше 100 000 бактерий в 1 мл мочи), в мочевом осадке преобладают лейкоциты, иногда с наличием клеток Штернгеймера Мальбина, активные лейкоциты и нейтрофильные гранулоциты. В ряде случаев лейкоцитурия и активные лейкоциты выявляются лишь в условиях провокационных проб.
Для выяснения генеза мочевого синдрома в случаях латентного пиелонефрита большое значение имеют данные экскреторной урографии с вычислением индексов, рентгеноконтрастное исследование сосудов почек, данные радионуклидной ренографии. В этих случаях биопсия почки имеет небольшое диагностическое значение.
Для диагностики поликистоза почек имеют значение семейный анамнез, данные физического обследования (увеличение почки), рентгенологическое и радиоиндикационное исследования (сканирование).
Наследственный нефрит может быть причиной мочевого синдрома и у лиц в возрасте 20—30 лет. В этих случаях основной особенностью мочевого синдрома является гематурия различной степени, обычно перемежающегося характера. Количество белка не превышает 0,5—1,5 г/сут, причем протеинурия, аналогично эритроцитурии, обнаруживается непостоянно или может быть единственным признаком заболевания. Иногда выявляется лейкоцитурия, которая в сочетании с бактериурией свидетельствует о присоединении пиелонефрита. Характерны гиперацидурия, изменение цитохимических показателей нейтрофильных гранулоцитов.
При биопсии ткани почки в отдельных случаях обнаруживаются пенистые клетки, считающиеся патогномоничным признаком для врожденной нефропатии, в частности для синдрома Альпорта.
Наиболее достоверный признак врожденной нефропатии — наличие аналогичных заболеваний почек в трех поколениях.
Токсическая нефропатия, развивающаяся при воздействии некоторых промышленных ядов (полимеров, тринитротолуола, фосфорорганических веществ и т. д.), может проявляться мочевым синдромом: небольшой протеинурией, эритроцитурией, цилиндрурией (зернистые цилиндры). В начальных стадиях заболевания функция почек не нарушается, изменения при рентгенологическом и радиоиндикационном исследованиях в литературе не описаны. Чаще мочевой синдром сочетается с признаками поражения других органов и систем, что облегчает диагностику. Определение генеза мочевого синдрома в случаях токсического нефрита основывается на данных производственного анамнеза, по которому устанавливается не только факт контакта с токсическими веществами, но и его длительность, так как токсический нефрит развивается лишь при длительном воздействии нефротоксического вещества. Лекарственная нефропатия возможна при воздействии производных салициловой кислоты, препаратов золота, анальгетических средств, антибиотиков,сульфаниламидных препаратов и т. д. Она проявляется либо протеинурией, либо эритроцитурией различной степени. Протеинурия бывает незначительной и обычно, как и эритроцитурия, исчезает при отмене препарата.
Изолированный мочевой синдром как первый признак при диффузных болезнях соединительной ткани наблюдается обычно непродолжительное время. Как правило, он возникает на фоне каких-либо общих, подчас стертых явлений и довольно быстро сменяется нефротическим синдромом, к которому присоединяются гипертензия, недостаточность почек и признаки поражения других органов. В затруднительных случаях показана биопсия почки.
Диабетический гломерулосклероз в первой стадии характеризуется наличием изолированного мочевого синдрома, который может сопровождаться снижением гликозурии и гипергликемии. Иногда для установления природы заболевания необходима пункционная биопсия почек. Показания для биопсии почек у больного сахарным диабетом могут возникнуть в случаях, когда на основании одних клинических данных нельзя исключить гломерулонефрит или пиелонефрит.
Подагрическая нефропатия, возникающая на фоне поражения суставов, на ранних стадиях характеризуется стойкой либо перемежающейся протеинурией, иногда цилиндрурией, уратурией. При наличии конкремента обнаруживается эритроцитурия либо гематурия. Из-за склонности к вторичному инфицированию нередко определяется лейкоцитурия. В крови повышено содержание мочевой кислоты. Дифференциальную диагностику подагрической нефропатии приходится проводить с поражением почек при других заболеваниях суставов, в частности при ревматоидном артрите. О подагрическом генезе нефропатии свидетельствует приоступообразный характер боли в суставах, данные рентгенологического исследования (остеопороз, образование конкрементов в мочевых путях), повышенное содержание в крови мочевой кислоты, наличие подагрических узелков (тофусов).
При сердечной (застойной) почке мочевой синдром характеризуется протеинурией, небольшой эритроцитурией, высокой относительной плотностью мочи, снижением клубочковой фильтрации, снижением фильтрации и повышением канальцевой реабсорбции натрия и хлора.
Дифференцировать мочевой синдром при сердечной почке у больных с ревматическим поражением сердца и другими диффузными заболеваниями соединительной ткани приходится с гломерулонефритом. О наличии сердечной почки свидетельствует положительная динамика мочевого синдрома в связи с уменьшением недостаточности кровообращения. Возможно сочетание гломерулонефрита и сердечной почки.
ГИПЕРТЕНЗИВНЫЙ СИНДРОМ ПРИ ЗАБОЛЕВАНИЯХ ПОЧЕК
Артериальная гипертензия является одним из самых частых симптомов при заболеваниях почек. Согласно современным представлениям, патогенез ее сложен и включает взаимодействие ряда факторов: нарушения ренинангиотензин альдостероновой системы и водно-электролитного обмена, выработки простагландинов, увеличения сердечного выброса.
Среди причин, вызывающих симптоматическую гипертензию, почечный фактор занимает первое место.
Почечная гипертензия характеризуется повышением как систолического, так и диастолического артериального давления.
Причинные варианты почечной гипертензии и основные патогенетические механизмы, приводящие к повышению артериального давления, изложены в разделе «Гипертоническая болезнь».
Острый гломерулонефрит сопровождается гипертензией в 60—75 % случаев. Дифференциальная диагностика гипертензии при типичном полисиндромном варианте острого гломерулонефрита не сложна. Значительные трудности возникают в редких случаях острого гломерулонефрита без мочевого синдрома, когда заболевание проявляется только гипертензией и отеками. Правильная интерпретация гипертензивного синдрома в этих случаях возможна лишь на основании анамнеза, выявляющего связь указанных симптомов с перенесенной стрептококковой инфекцией, и данных иммунологических исследований, устанавливающих снижение титра комплемента. Обычно при остром гломерулонефрите гипертензия непродолжительна и не достигает высокого уровня (22,7— 24/13,3—14,7 кПа, или 170—180/100— 110 мм ρτ. ст.).
Хронический гломерулонефрит как причину гипертензии трудно диагностировать в случаях первично-хронического варианта его, когда в анамнезе отсутствует указание на острое начало заболевания.
Гипертензивный синдром при первично-хроническом гломерулонефрите с мочевым синдромом (латентная форма) следует дифференцировать с гипертонической болезнью, осложненной нефроангиосклерозом и другими формами ренопаренхиматозной гипертензии. Для дифференциальной диагностики имеет значение анамнез (у больных гипертонической болезнью повышение артериального давления предшествует изменениям в моче), изучение предшествующей медицинской документации (наличие небольших изменений при ранее проведенных исследованиях мочи). Функциональное исследование почек (при первично-хроническом гломерулонефрите, в отличие от гипертонической болезни, клубочковая фильтрация и фильтрационная фракция снижены). При гипертонической болезни субъективные симптомы больше выражены, чем при гломерулонефрите, сравнительно часто имеется указание на наследственную отягощенность, обнаруживаются признаки ишемической болезни сердца (аритмия, стенокардия, инфаркт миокарда), чаще наблюдаются гипертонические кризы. Иногда диагноз может быть установлен лишь с помощью биопсии ткани почки, которую проводят только при умеренном повышении артериального давления (до 21,3/14 кПа, т. е. 160/105 мм рт. ст.).
Гипертензивную стадию (форму) вторично-хронического гломерулонефрита следует дифференцировать с гипертензией, обусловленной обострением заболевания в ангипертензивной стадии (латентная форма). Дифференциальная диагностика указанных случаев включает проведение патогенетической терапии и наблюдение: если артериальное давление снижается, значит его повышение обусловлено обострением заболевания.
В пользу того, что гипертензивный синдром обусловлен хроническим пиелонефритом, свидетельствуют данные анамнеза (боль в пояснице, дизурические явления, «беспричинное» повышение температуры тела), данные физического обследования (положительный симптом Пастернацкого, боль при пальпации в боковых областях живота), результаты исследования мочи (протеинурия до 1 г/сутки, лейкоцитурия, преобладание нейтрофильных гранулоцитов в мочевом осадке, наличие клеток Штернгеймера — Мальбина и активных лейкоцитов, бактериурия), показатели функциональных исследований (снижение осмолярности мочи, экскреции ионов водорода и др.). Особое дифференциально диагностическое значение имеют рентгеноконтрастное и радионуклидное исследования, а также раздельное исследование функции каждой почки (разница в экскреции креатинина более чем на 50 % и натрия более чем на 15 % свидетельствует об одностороннем поражении), Меньшую диагностическую роль играет биопсия ткани почек, так как отрицательные данные не исключают пиелонефрит.
Гипертензия наблюдается лишь у 12—20 % больных вторичным амилоидозом почек.
Диабетический гломерулосклероз во второй и третьей стадиях, как правило, сопровождается гипертензией. Срок появления гипертензия от момента начала заболевания тем продолжительнее, чем раньше начался диабет. По данным Η.Φ. Скопиченко, у лиц, заболевших диабетом до 30 лет, артериальная гипертензия появляется в среднем через 17—18 лет, а у лиц, заболевших в пожилом и старческом возрасте, через 8 лет. Диагностика гломерулосклероза основывается на комплексе клинико-лабораторных, инструментальных и морфологических данных, изложенных выше (см. «Нефротический синдром»).
Нефропатия при диффузных болезнях соединительной ткани сопровождается гипертензией в 40—85 % случаев. Чаше наблюдается и может быть основным признаком при узелковом периартериите. С другой стороны, у больных узелковым периартериитом артериальное давление может быть нормальным в острой стадии и повышаться в период ремиссии. В большинстве случаев артериальная гипертензия быстро прогрессирует, приобретает черты злокачественности и у 25 % больных является причиной смерти.
Гипертензивный синдром при системной красной волчанке выявляется у половины больных и имеет волнообразное течение.
В 90 % случаев нефропатии беременных регистрируется гипертензивный синдром. В 21 % случаев нефропатия беременных проявляется изолированной артериальной гипертензией. Следует отметить, что у здоровых женщин во второй половине беременности артериальное давление 18,7/12 кПа, т. е. 140/90 мм рт. ст., следует расценивать как гипертензию. Повышение его, вначале незначительное и непостоянное, затем нередко достигает высоких стабильных цифр. Резкое повышение артериального давления предшествует эклампсии.
О связи гипертензивного синдрома с нефропатией беременных свидетельствует ее появление во второй половине беременности.
Вазоренальная (реноваскулярная) гипертензия. Удельный вес вазоренальной гипертензии составляет приблизительно 30 % гипертензивного синдрома нефрогенного генеза.
В 50—70 % случаев над пораженной почечной артерией со стороны спины или живота выслушивается систолический шум.
Систолический шум, возникающий в результате сужения почечных артерий, в отличие от шума, обусловленного другими причинами (при аневризме брюшной части аорты, извитых печеночной или селезеночной артериях, увеличении селезенки, раке печени и поджелудочной железы, гепатите и циррозе печени, т. е. при состояниях, сопровождающихся портальной гипертензией), выслушивается и в вертикальном положении больного. Однако он может периодически исчезать. Кроме того, этот шум может выслушиваться у 15—20 % здоровых людей.
Для вазоренальной гипертензии характерно ортостатическое повышение артериального давления, особенно диастолического, а также асимметрия давления на верхних конечностях.
В 50 % случаев вазоренальной гипертензии отмечается умеренная протеинурия.
Наряду с. указанными выше общими признаками вазоренальной гипертензии существуют особенности, обусловленные ее причиной — атеросклерозом, фибромускулярной дисплазией почечных артерий, тромбозом, аневризмой и т, д.
Наиболее частой причиной вазоренальной гипертензии (75 %) является атеросклероз почечной артерии. Атеросклероз почечной артерии чаще наблюдается у больных в возрасте 50— 55 лет, среди мужчин в 2 раза чаще, чем среди женщин. Обычно атеросклероз почечных артерий возникает на фоне атеросклеротических изменений венечных, мозговых, магистральных артерий, а также выраженных нарушений липидного обмена. Атеросклеротические бляшки чаще всего локализуются в устье почечной артерии, суживая ее просвет.
Длительно существующая гипертоническая болезнь приводит к развитию атеросклероза, в частности сосудов почек, усугубляющего тяжесть заболевания. Вторичный атеросклероз обычно двусторонний и развивается, как указано выше, спустя длительный промежуток времени от начала гипертонической болезни. В пользу атеросклеротической окклюзионной почечной гипертензии свидетельствуют следующие данные: развитие гипертензии в возрасте после 50 лет, преимущественно среди мужчин с другими проявлениями атеросклероза, более низкое артериальное давление на нижних конечностях, по сравнению с верхними, наличие систолического шума над брюшной аортой, разница в величине и функции правой и левой почки, обнаруживаемая при помощи инфузионной урографии, радионуклидной ренографии и сканирования. Важное значение имеет ангиография. Фиброму окулярная гиперплазия почечных артерий — вторая по частоте причина вазоренальной гипертензии. В отличие от атеросклероза, при этом обычно изолированно поражаются почечные артерии, чаще наблюдается среди молодых женщин. Характеризуется неравномерной очаговой, в основном односторонней, гиперплазией стенки почечных артерий (главным образом, средней оболочки), приводящей к множественным, следующим одно за другим сужениям их просвета. Заболевание носит врожденный характер. Его развитию способствует растяжение почечных артерий при нефроптозе, а также при беременности. Наличие этого заболевания следует предположить в случае высокой гипертензии у молодых женщин, не страдающих заболеваниями почек, особенно если при этом выслушивается систолический шум над брюшной частью аорты. Однако окончательный диагноз может быть установлен лишь при помощи ангиографии.
Панартериит аорты и ее ветвей (синонимы: болезнь отсутствия пульса, болезнь Такаясу и др.) в связи с учащением его в последние годы должен также приниматься во внимание при дифференциальной диагностике окклюзионной почечной гипертензии. Это заболевание по своей природе близко к диффузным болезням соединительной ткани. Своеобразный пролиферативно-воспалительный процесс захватывает все слои стенки аорты и распространяется на отходящие от нее ветви, приводя в конце концов к стенозированию их отверстий. Обычно раньше всего поражается дуга аорты и отходящие от нее сосуды, затем процесс распространяется также на грудную и брюшную часть ее, захватывая и почечные артерии. Заболевание встречается у женщин в 2,5 раза чаще, чем у мужчин, начинается обычно в молодом возрасте. Основные симптомы его: отсутствие пульса на одной руке и гипер-тензия (в большинстве случаев злокачественная). Артериальное давление на конечностях асимметрично, а иногда повышение его может наблюдаться только на одной руке или только на ногах. Над брюшной частью аорты нередко выслушивается стенотический систолический шум. Температура тела часто субфебрильная, лейкоцитоз, увеличение СОЭ, наблюдается гиперглобулинемия. Пораженные сосуды склонны к тромбированию, при этом развивается картина, симулирующая почечную колику, аппендицит, острый холецистит и др. Решающее значение для установления диагноза имеет аортография.
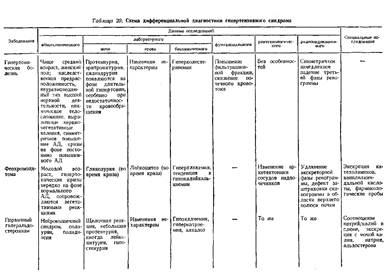
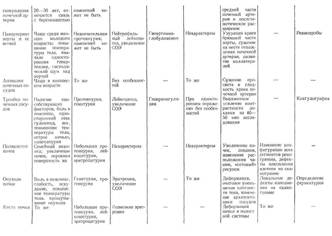
Аномалия сосудов почек (гипоплазия, аневризма и др.) является редкой причиной реноваскулярной гипертензии. Гипертензивный синдром указанного генеза проявляется обычно в детском и юношеском возрасте и характеризуется злокачественным течением.
Диагноз вазоренальной гипертензии основывается на изложенной выше семиотике и, особенно на данных рентгенологического, радионуклидного и ангиографического исследований.
Венная гипертензия чаще других заболеваний обусловлена тромбозом почечных вен. Проявления тромбоза почечных вен многообразны; боль в поясничной области, гематурия, олигурия (до анурии), односторонний отек нижней части тела, лейкоцитоз, увеличение СОЭ, повышение свертываемости крови. Подозрение на тромбоз почечных вен всегда должно возникнуть при наличии перечисленных симптомов, но особенно при наличии причин, способствующих тромбообразованию (операции на органах брюшной полости и малого таза, тромбофлебит и т. п.), Для подтверждения диагноза необходимо провести вспомогательные исследования, в первую очередь рентгенологические, в частности венографию.
Смешанная почечная гипертензия может наблюдаться при ряде урологических заболеваний.
Поликистоз почек в 79 % случаев сопровождается гипертензией. Описаны случаи нормализации артериального давления после односторонней нефрэктомии при наличии вторичного пиелонефрита. Иногда артериальное давление снижается после паллиативных операций по поводу поликнстоза.
При кистах и опухолях почек (чаще всего при гипернефроме), согласно сводным статистическим данным, в 12—25 % случаев развивается гипертензия, которая на определенном этапе может быть единственным проявлением заболевания. После удаления опухоли артериальное давление, как правило, нормализуется, а при ее рецидиве вновь повышается.
Схема дифференциальной диагностики гипертензивного синдрома приведена в табл. 20.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г.И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.
© 2009 База Рефератов