
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Реферат: Переломы нижних конечностей
Реферат: Переломы нижних конечностей
Травматологическое отделение
РЕФЕРАТ НА ТЕМУ:
Переломы нижних конечностей
Выполнила:
палатная медицинская сестра
Алибулатова Ильмуят Магомеднуриевна
Сургут, 2010
Переломы – повреждения кости с нарушением е целости. Различают врождённые и приобретённые переломы. Врождённые переломы редки, наступают в результате травмы беременной или вследствие заболевания костей скелета плода. Самую многочисленную группу приобретённых переломы составляют травматические, к-рые возникают от одномоментного воздействия чрезмерной механич. силы при транспортной, производственной, боевой и других видах травм. Травматические переломы сопровождаются большим или меньшим повреждением мягких тканей, окружающих кость. Если под действием травмирующего предмета или острого отломка кости нарушается целость кожи, то образуется открытый перелом. Если целость кожи не нарушена, то перелом называют закрытым (рис. 1). В зависимости от направления линии перелома, различают поперечные, косые и продольные переломы.
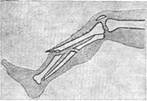
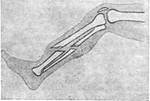
Рис. 1. Схема закрытого (слева) и открытого (справа) перелома костей голени.
При полном переломе кости разделяются на две части (простой П.) или на несколько частей (сложный П.). Сложный перелом с отделением от концов кости одного или нескольких осколков называют оскольчатым, или многооскольчатым, а при большом количестве мелких осколков – раздробленным. При неполном переломе в кости образуется только трещина или открывается нижний участок поверхности кости. Полный перелом, особенно если повреждена длинная трубчатая кость, почти всегда сопровождается смещением костных отломков, которые становятся под углом один к другому, либо сдвигаются вбок, либо поворачиваются вокруг своей оси, а иногда расходятся по длине (рис. 2.). Полные переломы без смещения отломков редки, встречаются главным образом у детей.
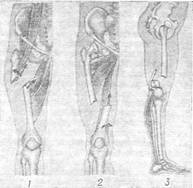
Рис. 2. Схематическое изображение смещения костных отломков при переломах в верхней (1), средней (2) и нижней (3) трети бедра.
Стрелками обозначено направление тяги мышц, обусловливающей смещение отломков бедра.
Неполные переломы (трещины) также более часты в детском возрасте. Вообще травматическим переломам наиболее подвержены лица пожилого, а особенно старческого возраста, т.к. с годами кости становятся более хрупкими, утрачивают гибкость. Особое место занимают переломы компрессионные (от сдавления), характерные для коротких костей, чаще всего позвонков. При этих переломах кость может не разделяться на части, она только деформируется (сплющивается), и содержащаяся в ней губчатая костная ткань разрушается во многих местах. Наиболее четко выражены признаки переломов длинных костей конечностей (плечо, предплечье, бедро, голень). Признаки перелома резкая боль, невозможность пользоваться конечностью и даже изменять е положение, нарушение формы и длины конечности по сравнению со здоровой; может обнаруживаться ненормальная подвижность в месте перелома. В отличие от ушиба, функция конечности нарушается немедленно – с момента травмы. Позднее проявление, постепенное нарастание расстройств возможно при неполных переломах.; отличить их от ушибов и растяжений часто удаётся только с помощью рентгеновского снимка.
Полный перелом иногда (чаще на конечностях) сопровождается повреждением крупных сосудов, нервов, что ведёт к обильному кровоизлиянию, побледнению, похолоданию кисти или стопы, потере их чувствительности, грозит омертвением конечности. При переломе ребра может пострадать лёгкое (проявляется кровохарканьем). Первым наиболее наглядным признаком перелома позвонков часто бывает паралич, вызванный травмой спинного мозга. Бесспорным признаком открытого перелома служит выстояние в рану отломком кости, но оно бывает не всегда, поэтому каждый перелом, при котором имеется рана, хотя бы на вид не глубокая, нужно считать открытым.
Сращение перелома сложный биологический процесс, начинающийся спаянием отломков молодой соединительной тканью, образующей так наз. мягкую мозоль; последняя затем превращается в костную мозоль, прочно соединяющую отломки. Скорейшую сращению способствуют тесное соприкосновение отломков и покой. При этих условиях длительность сращения зависит от того, какая кость сломана. Быстрее всего (за 2-2,5 нед.) срастается перелом фаланги пальца, дольше всего (за 6 мес.) прелом шейки бедренной кости. При большом расстоянии между отломками, вклинивании между ними слоя мягких тканей, при нарушениях покоя сращение перелома замедляется и может вообще не произойти; в этом случае образуется ложный сустав. Сращение может наступить и при значительном смещении отломков, но тогда перелом срастается неправильно, что приводит к укорочению или искривлению конечности (рис. 3.). Процесс сращения особенно нарушается при открытых переломах, подвергавшихся бактерийному загрязнению, в результате чего развивалась инфекция.
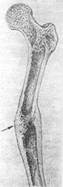
Рис. 3. Сращение отломков бедра под углом. Стрелкой указана костная мозоль.
Лечение перелома состоит в устранении смещения путём вправления (репозиции) отломков с последующей фиксацией их в правильном положении на срок, необходимый для сращения перелома. Лечение проводит хирург или травматолог, к которому пострадавший должен быть направлен как можно скорее.
К переломам костей нижних конечностей относятся:
· Переломы бедренной кости;
· Переломы надколенника (fracturae patellae)
· Переломы костей голени
· Переломы лодыжек
· Переломы костей стопы
Переломы бедренной кости
Все переломы бедра подлежат стационарному лечению, и роль врача сводится к своевременной постановке диагноза, к иммобилизации перелома и эвакуации больного в хирургический стационар.
По локализации различают переломы верхнего конца бедренной кости, диафиза и переломы нижнего конца. Переломы верхнего конца бедренной кости могут быть внутрисуставными (медиальные переломы шейки бедра), внесуставными (латеральные переломы шейки бедра) и изолированные переломы большого и малого вертела.
Возникновение перелома бедренной кости возможно как в результате прямой, так и непрямой травмы.
В зависимости от локализации повреждения переломы бедренной кости подразделяются на переломы проксимального конца (переломы шейки, переломы вертельной области чрезвертельные, межвертельные, изолированные переломы большого и малого вертелов), переломы диафиза (верхней, средней и нижней трети) и переломы дистального конца (переломы мыщелков). Переломы бедра подразделяются также на закрытые, открытые и огнестрельные.
Следует отметить, что клиническое течение, лечение и исход упомянутых групп переломов бедра разные.
Известно, что переломы бедра являются одним из тяжелых видов травмы опорно-двигательного аппарата, нередко сопровождающимся тяжелым травматическим шоком. Особенно тяжело протекают огнестрельные переломы бедра, являющиеся одним из частых повреждений в военное время и сопровождающиеся кровопотерей и шоком. Так как огнестрельные переломы являются инфицированными, они нередко осложняются анаэробной инфекцией и заканчиваются смертью.
Поэтому в ситуации перелома бедренной кости очень важны своевременная борьба с шоком, квалифицированное проведение хирургической обработки раны, надежная иммобилизация и интенсивная антибактериальная терапия, что позволяет спасти пострадавшего. Нужно отметить, что нередки случаи открытых переломов бедра.
В свою очередь среди закрытых переломов чаще встречаются диафизарные переломы бедра, затем переломы шейки, вертельной области и, наконец, дистального конца — мыщелка бедренной кости. Все больные с переломами бедра, нужно отметить, подлежат стационарному лечению.
Переломы проксимального конца бедренной кости (fracturae ossis femoris regii proximalis)
К этой группе относятся переломы шейки бедренной кости (медиальные, или субкапитальные, срединные, или интермедиарные, и латеральные, или базальные) и переломы вертельной области (чрезвертельные, межвертельные, изолированные переломы большого или малого вертелов).
Переломы шейки бедренной кости и вертельной области могут быть аддукционными и абдукционными, что определяется по углу между центральным и периферическим (вместе с диафизом бедра) фрагментами.
Аддукционный перелом подразумевает угол между фрагментами, открытый в направлении средней линии тела. Дистальный фрагмент вместе с диафизом бедра приведен, шеечно–диафизарный угол уменьшен, развивается деформация coxa vara.
Абдукционный перелом подразумевает в свою очередь, что угол между фрагментами открыт в направлении средней линии тела. Дистальный фрагмент вместе с бедром оказывается в отведенном положении. Образуется деформация coxa valga.
Также дистальный фрагмент шейки бедра может смещаться кпереди или кзади, что определяется на профильной рентгенограмме. Следует отметить, что переломы шейки бедра являются внутрисуставными, а переломы вертельной области относятся к внесуставным переломам.
Перелом шейки бедренной кости
Для рассмотрения переломов шейки бедра очень важно анатомическое строение этой области и в первую очередь ее кровоснабжение.
Главным образом кровоснабжение шейки и головки бедренной кости происходит через внутрикостные сосудистые артериальные ветви a. circumflexa femoris medialis et lateralis. В меньшей степени кровоснабжение идет через сосуды связки головки бедренной кости (lig. capitis femoris), которая у людей старшего возраста большей частью облитерируется. В связи с внутрисуставными переломами шейки бедренной кости имеет место нарушение основной внутрикостной артериальной сети, что значительно снижает питание проксимального отдела шейки и головки бедренной кости и, следовательно, отрицательно влияет на процессы регенерации костной ткани в области перелома, а также приводит к явлениям аваскулярного некроза шейки и головки.
Нужно сказать, что переломы шейки бедренной кости встречаются довольно часто и преимущественно у женщин пожилого возраста (60 лет и старше), у которых тонус мускулатуры понижен, а хрупкость костной ткани повышена. Переломы шейки подразделяются на медиальные, интермедиальные и латеральные.
В случае медиального перелома линия перелома проходит вблизи головки (субкапитальные переломы) или непосредственно через шейку бедренной кости, но ближе к головке (чресшеечные медиальные переломы).
В случаях интермедиального перелома (интермедиальные переломы средней части шейки, или срединные переломы) в свою очередь линия перелома располагается в средней части шейки бедренной кости.
При латеральном переломе ломается уже основание шейки, и линия перелома проходит в непосредственной близости от вертельной области. Такие переломы также называются базальными, или латеральными, переломами шейки бедренной кости.
Нужно отметить, что перечисленные виды переломов чаще возникают при аддукционном механизме травмы, т.е. при падении на бок. Периферический фрагмент при этом приведен и смещен кверху и кнаружи. Абдукционный же механизм травмы подразумевает опору и падение с разведенными ногами, что встречается значительно реже.
Периферический фрагмент при этом находится в отведенном положении, смещен кверху, а иногда внедряется в центральный фрагмент (головку), образуя вколоченный перелом. Отмечено, что медиальные и интерстициальные переломы шейки бедренной кости, за исключением вколоченных, срастаются плохо, особенно при консервативном лечении (гипсовой повязке, скелетном вытяжении).
Причинами, создающими неблагоприятные условия для сращения этих переломов, являются плохое кровоснабжение проксимального отломка, отсутствие надкостницы в области шейки бедра, вертикальное расположение плоскости излома. Кроме того, имеются трудности хорошего сопоставления фрагментов и плотного соприкосновения их вследствие большой подвижности головки, а также понижение регенераторных процессов у лиц пожилого возраста.
Лучшая консолидация перелома отмечена при латеральных (базальных) переломах шейки бедренной кости (хорошее кровоснабжение отломков, лучшие условия для их сопоставления и т.д.). Как правило, эти переломы благополучно срастаются.
Клиническая симптоматика. Перелом шейки бедренной кости проявляет себя умеренной болью в области тазобедренного сустава, резкой наружной ротацией всей нижней конечности под влиянием ее массы. Все это определяется при сравнительном осмотре стопы и надколенника (наружный край стопы прилегает к плоскости кровати, надколенник повернут кнаружи), имеется положительный симптом пятки (больной не в состоянии поднять выпрямленную в коленном суставе ногу), а также укорочение конечности на 2—3 см вследствие смещения дистального фрагмента в краниальном направлении.
Линия Шемакера на стороне повреждения проходит ниже пупка, большой вертел находится выше линии Розера—Нелатона, равнобедренность треугольника Бриана нарушена.
Пальпация тазобедренного сустава (ощупывание области шейки — под паховой связкой) и нагрузка по оси бедра и на большой вертел (поколачивание по пятке выпрямленной ноги или по большому вертелу) определяют резкую боль в области тазобедренного сустава. Вследствие смещения кпереди под влиянием образовавшейся гематомы бедренной артерии и прижатия ее к паховой связке отмечается усиленная пульсация ее над и в меньшей степени под паховой связкой (симптом Гирголавы). Переломы шейки бедренной кости нередко вызывают боль, иррадиирующую в коленный сустав, что связанно с наличием анастомозов между запирательными и подкожными нервами.
Попытка произвести активные движения, а также при пассивных движениях боль в области тазобедренного сустава усиливается. В некоторых случаях больной может пассивно произвести небольшие сгибательные движения в тазобедренном суставе, однако не отрывая пятку от плоскости кровати.
В ситуации, когда имеется вколоченный перелом, клинические проявления могут практически отсутствовать (выражены крайне слабо). Наружная ротация нижней конечности не определяется или выражена весьма умеренно. Укорочение обычно отсутствует или бывает незначительным, в пределах 1—1,5 см. При этом переломе шейки бедра (субкапитальном и базальном) также возможны движения (активные и пассивные) в тазобедренном суставе.
Больной даже может самостоятельно прийти к врачу с жалобами на боль в области тазобедренного сустава. Пальпаторно можно определить локальную болезненность в области тазобедренного сустава, под паховой складкой. При дальнейшей нагрузке на травмированную конечность в этой ситуации (больной, например, продолжает активно двигаться и ходить), под действием механических сил нагрузки могут произойти расколачивание перелома и смещение фрагментов. Такое смещение может произойти и во время лечения вследствие постепенно наступающего краевого рассасывания костной ткани краев сколоченных фрагментов по плоскости перелома.
Расколачивание перелома в большинстве случаев происходит в тех ситуациях, когда плоскость перелома проходит вертикально и когда действуют механические силы (нагрузка, тяга мышц), направленные на срез. В свою очередь вколоченные переломы шейки бедренной кости с горизонтальной плоскостью перелома расколачиваются редко.
Наметить план ведения и лечения пострадавшего и судить о характере перелома помогает тщательный сбор анамнеза, клинические данные и рентгенологическое исследование в двух проекциях.
Лечебные мероприятия. При вколоченных медиальных переломах шейки бедренной кости проводят иммобилизацию конечности в положении отведения и внутренней ротации на 3—4 месяца с помощью циркулярной гипсовой повязки для тазобедренного сустава. Так как больные пожилого возраста плохо переносят длительную иммобилизацию гипсовой повязкой, то им лучше применить клеевое вытяжение за бедро и голень с грузами по 2 кг или манжеточное вытяжение за голеностопный сустав с грузом 2—3 кг.
В ситуации, когда имеются более серьезные повреждения кости с такими деформациями, как укорочение, наружная ротация, значительная coxa vara или coxa valga, вколоченность необходимо устранить и лечить больного одним из описанных далее способов.
Медиальные переломы шейки бедренной кости со смещением требуют оперативного лечения. Лишь в отдельных случаях при имеющихся противопоказаниях прибегают к репозиции фрагментов по Уитмену, а затем фиксируют конечность циркулярной гипсовой повязкой с высоким поясом в положении отведения и внутренней ротации. Обязательным в таких случаях является местное обезболивание (40—45 мл 1%-ного раствора новокаина). Вводят анестетик непосредственно в сустав из точки, расположенной на 1 см ниже средней части паховой связки. Вправление фрагментов осуществляется согласно следующему плану.
Больного укладывают на ортопедический стол с тазодержателем. Помощник фиксирует таз, а врач сгибает больную ногу в коленном и тазобедренном суставах, производит тракцию по оси бедра, ротируя его кнутри, а затем, не прекращая тяги, разгибает и отводит конечность. По окончании репозиции перелома врач руками или с помощью специального аппарата осуществляет вытяжение по оси разогнутой, отведенной и ротированной внутрь нижней конечности. В таком положении фиксируют тазобедренный сустав циркулярной гипсовой повязкой с поясом и гильзой на противоположное бедро сроком на 4—6 месяцев. Затем назначают ходьбу на костылях, массаж, лечебную физкультуру и физиотерапию (тепловые процедуры).
В случае, когда имеются противопоказания к наложению гипсовой повязки и осуществлению оперативного метода лечения, прибегают к постоянному скелетному вытяжению. Конечности при этом придают положение отведения и легкого сгибания в тазобедренном и коленном суставах. Под голень помещают ортопедическую подушку, а стопу противоположной ноги упирают в деревянный ящик. Наружную ротацию ноги устраняют с помощью ротационных петель, наложенных на бедро и голень. Спицу проводят под мыщелками бедренной кости. Данный метод достаточно эффективен, он позволяет уже со второго дня применять функциональную терапию (движения в голеностопном и межфаланговых суставах стопы, игру надколенника — сокращение четырехглавой мышцы бедра). Назначается дыхательная гимнастика.
Устраняют и смещение по длине фрагментов, что выполняется с помощью грузов от 5—6 до 7—8 кг в зависимости от степени смещения фрагментов и развития мускулатуры больного. Удалять спицу можно через 6—7 дней, а на 2—3 недели накладывается клеевое вытяжение на бедро и голень. Ходьба на костылях без нагрузки на поврежденную конечность возможна через 2,5—3 месяца. Дозированную нагрузку разрешают через 3,5—4 месяца, полная же нагрузка на конечность допускается только после сращения перелома, подтвержденного клинически и рентгенологически, но не раньше, чем через 6 месяцев.
Лечение латеральных (базальных) переломов шейки бедренной кости проводят путем фиксации конечности гипсовой повязкой либо методом постоянного скелетного вытяжения по описанной выше методике. Нужно отметить, что постоянное скелетное вытяжение достаточно широко используют при медиальных переломах шейки бедренной кости со смещением для вправления фрагментов и удержания в таком состоянии при подготовке больного к операции.
Нельзя забывать, что длительное неподвижное пребывание в постели больных пожилого возраста с гипсовой повязкой или постоянным скелетным вытяжением влечет за собой развитие гипостатической пневмонии, сердечно-сосудистых расстройств, трофических нарушений (например, развитие пролежней), приводящих в 21,2% случаев к смерти пострадавших. Также из статистических данных известно, что при применении консервативного лечения место перелома срастается в среднем только у 20% больных.
Метод лечения Смита—Петерсона
На сегодняшнее время внедрение новых методов лечения, к примеру, метода Смита—Петерсона (1931), позволило значительно улучшить исходы и увеличить частоту сращений переломов шейки бедра до 87,7%.
В связи с этим в настоящее время большее предпочтение при отсутствии прямых противопоказаний (типа свежий инфаркт миокарда, инсульт, декомпенсация сердечно-сосудистой деятельности и т.д.) отдается предпочтение оперативному лечению больных, особенно с медиальными переломами шейки бедренной кости. Технически операция сводится к внедрению в головку бедренной кости металлического стержня для фиксации фрагментов костей, способов введения которого на сегодняшний день существует более 100.
При использовании любого метода важным остается только один момент: чтобы гвоздь прошел через центр шейки и вошел в головку бедренной кости. Кроме того, необходимо добиться сколоченности перелома. Правильность введения гвоздя определяется обязательно рентгенологически.
Латеральные (базальные) переломы шейки бедренной кости у людей пожилого возраста в последние годы начали широко оперировать. Фиксацию фрагментов осуществляют металлическим трехлопастным гвоздем и металлической накладной пластинкой, соединяющейся с гвоздем. Пластинку прикрепляют к метафизу и диафизу бедренной кости 3—4 винтами. В дальнейшем по окончании остеосинтеза фрагментов больного укладывают на ортопедическую кровать, ногу помещают на ортопедическую подушку, накладывают шину Беллера или Богданова и накожное или манжеточное вытяжение на голень с грузом 2—3 кг.
В ситуации, когда гвоздь введен недостаточно глубоко в головку или проник в вертлужную впадину, для предотвращения постепенного выскальзывания гвоздя при движении накладывают гипсовую повязку с поясом сроком на 3—4 месяца. Так как данный вид травмы встречается преимущественно у лиц пожилого возраста, в послеоперационном периоде необходимо следить за деятельностью дыхательной и сердечно-сосудистой систем, а также за свертываемостью крови. В случае повышения коагулянтной активности крови назначаются антикоагулянты. Соответствующую медикаментозную терапию назначают и при других сопутствующих заболеваниях (сердечно-сосудистой патологии и т.д.).
После остеосинтеза вставать и ходить с помощью костылей, слегка наступая на больную ногу, разрешают только спустя 2—3 недели. В дальнейшем нагрузку на ногу постепенно увеличивают так, чтобы через 3 месяца больной мог ходить с одним костылем и палкой. Полная нагрузка разрешается не раньше чем через 5—6 месяцев от начала лечения.
Оперативный метод лечения переломов шейки бедра
По результатам анализа оперативного метода лечения переломов шейки бедра можно отметить, что этот метод позволяет уменьшить количество осложнений и летальность, добиться сращения в значительно большем проценте случаев, чем при консервативном лечении, а также значительно сокращает срок пребывания больного в стационаре.
Трудоспособность больных с медиальными и срединными переломами шейки бедренной кости восстанавливается через 6—12 месяцев, с латеральными (базальными) — через 4—6 месяцев.
В ситуации, когда пожилому больному в связи с какими-либо противопоказаниями применять выше описанный метод лечения нельзя, прибегают к кратковременной укладке его на ортопедическую кровать. Ноге после тщательного обезболивания места перелома придают среднефизиологическое положение, используя для этого ортопедическую подушку и мешочки с песком, и накладывают манжеточное вытяжение с небольшими грузами (3—4 кг) на 1 неделю. После снятия острых явлений приступают к ранней активизации больных, обучают сидеть их в постели и затем ходить с помощью костылей. При этом значительно уменьшается возможность декомпенсации и тяжелых осложнений.
В случае, когда перелом шейки бедренной кости не сросся через 3—6 месяцев или у больного имеет место развитие ложного сустава, при отсутствии противопоказаний со стороны внутренних органов производят костную пластику со вскрытием сустава. Можно также выполнить простую, но достаточно эффективную операцию внесуставного остеосинтеза шейки бедра трехлопастным гвоздем Смита Петерсена с применением костного аутотрансплантата или аллотрансплантата, вводимого в шейку дистальнее гвоздя. Последняя операция предпочтительнее, так как лица пожилого возраста плохо переносят более травматичную операцию открытого остеосинтеза и костной пластики, а повреждение капсулы сустава при его вскрытии ухудшает и без того недостаточно хорошее кровоснабжение шейки и головки бедренной кости.
Благодаря тому, что при выполнении внутрисуставного остеосинтеза трехлопастным гвоздем производят еще и дополнительное введение костного аутотрансплантата, эффективность операции резко повышается. Для лиц пожилого возраста подобная операция в большинстве случаев — последний шанс восстановить целость сустава. Данная категория пациентов обладает сниженными регенераторными проявлениями со стороны тканей организма, поэтому аутокость является более совершенным остеопластическим материалом, стимулирующим восстановительные процессы в поврежденной кости. Упомянутую операцию применяют в тех случаях, когда рассасывание шейки бедра выражено незначительно, а аваскулярные изменения в головке бедренной кости отсутствуют. В противном случае данная операция оказывается неэффективной.
Следует отметить, что перед оперативным методом лечения с целью репозиции фрагментов на 1—1,5 недели над мыщелками бедра накладывают скелетное вытяжение. Во время операции перелом прочно сколачивают, а после операции конечность фиксируют гипсовой повязкой для тазобедренного сустава с поясом и гильзой на здоровое бедро сроком на 3 месяца.
У больных с выраженным аваскулярным некрозом шейки и головки бедренной кости проводят менее продолжительную, но более эффективную операцию Пути—Мак Маррея — межвертельную остеотомию бедренной кости в слегка скошенном направлении снизу вверх и снаружи кнутри. После остеотомии диафиз бедренной кости для создания упора смещают кнутри под плоскость не сращения шейки и головки, ногу отводят. Также для правильного удержания бедренной кости в приданном положении можно применить пластинку ЦИТО или Харьковского института ортопедии и травматологии, позволяющую скрепить фрагменты.
Гипсовую повязку с поясом накладывают на 3—4 месяца. В последующем гипс снимают, назначают дозированную ходьбу с помощью костылей, массаж, лечебную физкультуру и физиотерапевтическое лечение. Шейка, как правило, срастается, а явления аваскулярного некроза головки бедренной кости проходят. Конечным итогом всех лечебных мероприятий является то, что конечность становится более опорной и достаточно выносливой, хотя объем движений в тазобедренном суставе при этом все-таки ограничен.
В случае, когда имеет место полное разрушение проксимального отдела шейки бедренной кости и полное его рассасывание, а головка при этом подвергается деструкции, прибегают к ее удалению и различным реконструктивным операциям. Операция по реконструкции тазобедренного сустава представляет собой пересадку консервированных костно-хрящевых и металлических колпачков на конец дистальной культи шейки бедра, консервативных полусуставов из аллокости, а также производится эндопротезирование — аллопластическое замещение шейки и головки бедренной кости искуственными протезами Сиваша, Цивьяна, Каплана, Мовшовича, Жюде, Мак-Ки, Остина-Мура, Томпсона и т.д. Следует отметить, что эндопротезирование тазобедренного сустава не требует длительной фиксации конечности гипсовой повязкой и позволяет рано начать ходьбу с нагрузкой на конечность, что очень важно для больных пожилого возраста.
К артродезу тазобедренного сустава также прибегают в ситуации рассасывания головки и шейки бедренной кости и наличия деформирующего артроза с резким болевым синдромом и значительным нарушением функции.
Переломы вертельной области (fracturae regii trochanterici)
Чрезвертельные и межвертельные переломы бедренной кости
Встречаются данные переломы чаще медиальных переломов шейки бедренной кости преимущественно у лиц пожилого возраста (65—70 лет и старше), при дорожно-транспортных происшествиях, а также при падении на область большого вертела. Данные переломы также могут возникнуть в результате падения с высоты или опоре на разведенные ноги, т.е. при абдукционном механизме травмы. Причем этот механизм травмы для данной группы переломов встречается нам более часто. Чрезвертельные и межвертельные переломы являются внесуставными и, как правило, хорошо срастаются.
При чрезвертельном переломе линия перелома проходит через большой и малый вертелы, при межвертельном — между ними. Большой вертел при этом остается соединенным с центральным, а малый — с дистальным фрагментом. Упомянутые переломы в свою очередь, как и переломы шейки бедренной кости, могут быть аддукционными и абдукционными. В первом случае бедро оказывается в результате перелома приведенным, шеечно–диафизарный угол уменьшен, образуется деформация coxa vara. Следует отметить, что эта деформация встречается чаще. Во втором же случае бедро находится в положении отведения, шеечно–диафизарный угол увеличен, образуется деформация coxa valga.
Клиническая симптоматика. Данного вида переломы сопровождаются болью в области вертела (при переломе шейки бедренной кости — боль в области тазобедренного сустава), имеются наружная ротация и укорочение конечности на 3—5 см. При этом отсутствует возможность пользоваться поврежденной ногой. Симптом прилипшей пятки положительный. Большой вертел располагается выше линии Розера—Нелатона. Нагрузка по оси конечности и поколачивание по большому вертелу болезненны, движения резко ограничены. При попытке произвести активное сгибание в тазобедренном суставе или повернуться в постели больные отмечают хруст (симптом крепитации фрагмента). Кроме того, отмечается появление припухлости и гематомы в области наружной поверхности верхней трети бедра. Морфологию перелома и степень смещения фрагментов уточняют при рентгенологическом обследовании.
Лечебные мероприятия. В ситуации с переломами вертельной области применяют метод постоянного скелетного вытяжения. Клемму и спицу проводят над мыщелками бедра. Больного укладывают на спину на ортопедическую кровать, под голень подкладывают ортопедическую твердую подушку, вследствие чего конечность принимает среднефизиологическое положение. Ногу при этом слегка отводят. На скелетную тягу подвешивают груз от 5—6 до 8—10 кг в зависимости от возраста больного, степени развития мышечной системы, величины смещения фрагментов и т.д. На голень накладывают клеевое вытяжение с грузом 2 кг, а на стопу — подвешивающую петлю с грузом 1 кг. В первые 3 дня груз на скелетной тяге увеличивают на 1—2 кг. Для устранения наружной ротации накладывают ротационные петли на бедро и голень.
Оценить правильность сопоставления фрагментов позволяет сравнительное измерение длины обеих конечностей (от передней верхней ости до внутренней лодыжки или суставной щели коленного сустава) и контрольная рентгенография. Физиофункциональный комплекс лечения проводится после исчезновения болевого синдрома у больного. Необходимо особое внимание уделять профилактике образования пролежней, особенно у больных пожилого возраста, а также профилактике у них дыхательных и сердечно-сосудистых расстройств. Скелетное вытяжение заменяют на клеевое уже через 6—7 дней. А уже через 2—2,5 месяца больному разрешают ходить с костылями. Восстановление трудоспособности можно отметить не раньше чем через 3—4 месяца от момента лечения.
Нужно сказать, что из-за более частого появления у больных пожилого возраста осложнений (пневмонии, пролежней и т.д.) значительно расширились показания к оперативному лечению чрезвертельных и межвертельных переломов, а также переломов шейки бедренной кости. В этой ситуации для фиксации фрагментов кости используют трехлопастные гвозди с боковыми пластинами и различными фиксаторами, двухлопастные гвозди ЦИТО с накладкой, фиксируемой винтами к диафизу бедренной кости, и т.д. Дозированную нагрузку в этом случае разрешают уже через 2 недели после операции, а полная нагрузка на конечность дается спустя 3 месяца с момента операции. Трудоспособность восстанавливается через 3—4 месяца.
Переломы большого вертела
Возникает перелом данного вида, как правило, в результате прямой травмы (удара, падения на бок). Также в некоторых случаях возникает вследствие резкого некоординированного сокращения средней и малой ягодичных мышц, что приводит к отрывному перелому большого вертела. Отломившаяся часть большого вертела в большинстве случаев не смещается или смещается незначительно. На рентгеновском снимке четко прослеживается вся линия перелома.
Клиническая симптоматика. Отмечаются локальная боль, кровоизлияние, невозможность активно отвести конечность, особенно если больному приходится преодолеть мышечную силу руки исследующего, который придерживает ногу. Тем не менее при переломе большого вертела возможны сгибательные и разгибательные движения в тазобедренном суставе.
Лечебные мероприятия. Первым этапом лечения является адекватное обезболивание места перелома (30 мл 1%-ного новокаина). Конечность в последующем помещают на шину Беллера в положении полного отведения и легкого сгибания в коленном и тазобедренном суставах. С целью придания конечности более правильного положения, кроме того, применяют твердую ортопедическую подушку и мешочки с песком, которыми обкладывают голень для придания конечности устойчивого положения.
Для удержания конечности в приданном положении накладывают клеевое вытяжение на бедро и голень с грузами 1,5—2 кг, а также поддерживающую петлю на стопу с грузом 1 кг. Снимают клеевое вытяжение по прошествии 2 недель и назначают лечебную физкультуру, массаж, физиотерапию. Спустя 3 недели разрешают ходьбу с помощью костылей. Восстановление трудоспособности возможно через 1—1,5 месяца.
Если перелом большого вертела сопровождается значительным смещением фрагментов, что чаще наблюдается при отрывных переломах (большой вертел под действием рефлекторного сокращения средней и малой ягодичных мышц смещается кверху в краниальном направлении и кнутри в медиальном, ближе к средней линии тела человека), прибегают к оперативному лечению. Оперативное лечение подразумевает открытое сопоставление фрагментов и их фиксация металлическим винтом или костным штифтом. После операции тазобедренный сустав фиксируют задней гипсовой шиной от поясницы до коленного сустава в течение 4 недель. Удалять металлический винт можно через 2—3 месяца после операции по его установлению.
Перелом малого вертела
Этот перелом свойственен в большей степени молодым людям и подросткам, занимающимся спортом. Он относится к отрывным переломам, встречается достаточно редко и возникает вследствие резкого сокращения m. iliopsoas при мгновенном сгибании или разгибании бедра. Отрыв малого вертела обычно происходит по апофизарной линии роста. Также перелом малого вертела у взрослых чаще встречается как сопутствующее повреждение чрезвертельных переломов бедра.
Клиническая симптоматика. Отмечаются припухлость, боль по внутренней поверхности верхней трети бедра, невозможность поднять пассивно согнутую в тазобедренном и выпрямленную в коленном суставе ногу (симптом Людлоффа). Этот симптом проверяют в положении больного сидя на стуле (при этом исключается функция прямой мышцы бедра). Объясняется этот симптом нарушением функции подвздошно-поясничной мышцы. Следует отметить, что при переломе малого вертела (точнее, его отрыве) малый вертел смещается под действием рефлекторно сокращающейся m. iliopsoas в краниальном направлении.
Окончательно диагноз устанавливается по результатам рентгенологического исследования.
Лечебные мероприятия. В первую очередь необходимо адекватное обезболивание новокаином (30—40 мл 1%-ного раствора), конечности придают в дальнейшем положение легкого отведения, наружной ротации и значительного (до угла в 80—90°) сгибания в коленном и тазобедренном суставах на 3—4 недели, что осуществляется с помощью шины Беллера или ортопедической твердой подушки. Описанное положение конечности способствует максимальному расслаблению подвздошно-поясничной мышцы и сближению плоскостей излома. Спустя 10—14 дней ногу постепенно выпрямляют и придают ей меньшие углы сгибания в коленном и тазобедренном суставах. Полное восстановление функции наступает не раньше чем через 4—6 недель.
Переломы диафиза бедренной кости
Диафизарные переломы бедренной кости встречаются в 24,9% случаев переломов этого сегмента.
Переломы диафиза бедренной кости возникают вследствие прямого и непрямого механизма травмы и относятся к числу тяжелых травм опорно-двигательного аппарата, часто сопровождающихся шоковым состоянием. Перелом может располагаться на протяжении всего диафизарного отдела бедренной кости — от подвертельной области до надмыщелковой включительно. Различают подвертельные переломы, переломы в верхней, средней и нижней третях бедренной кости и надмыщелковые переломы. Следует отметить, что у взрослых преобладают поперечные, винтообразные и косые переломы со смещением.
От прямого механизма чаще возникают поперечные переломы (удара по бедру бампером движущейся машины или другим предметом); винтообразные и косые переломы в свою очередь чаще возникают при непрямой спортивной травме (например, у лыжников и конькобежцев). В обоих случаях могут возникнуть крупно- и мелкооскольчатые переломы. Мелкооскольчатые переломы присущи травме, возникающей от наезда колесом автомобиля, трактора или если на бедро падает большой груз. В большинстве случаев имеют место переломы средней трети, а также на границе средней и верхней третей бедренной кости.
Смещение фрагментов бывает различным в зависимости от уровня перелома и механизма возникновения травмы. Наиболее типичными механизмами травмы являются насильственное сгибание диафиза бедра, сдвиг, скручивание и комбинация этих видов воздействия. Достаточно часто можно наблюдать сочетание всех видов смещения фрагментов, особенно у взрослых (смещение по ширине, длине, оси и периферии). При переломах бедренной кости в верхней трети, в том числе и при подвертельных переломах, локализующихся чуть ниже малого вертела, центральный фрагмент под действием тяги ягодичных мышц (mm. gluteus medius et minimus) отводится кнаружи, под действием подвздошно-поясничной мышцы сгибается кпереди, а внутренняя запирательная и близнецовые мышцы ротируют его кнаружи. Периферический фрагмент смещается кнутри и кверху (действие приводящих, двуглавой и четырехглавой мышц).
Наиболее типичной деформацией, развивающейся между фрагментами, является варусная позиция их с углом, открытым кнутри и кзади. Также эту типичную деформацию при переломах бедра в верхней трети называют деформацией типа галифе. Результатом ее является, как правило, укорочение конечности.
Аналогично смещение фрагментов отмечается при переломах диафиза бедренной кости в средней трети, но выражено тем не менее это смещение в меньшей степени. Если же уровень перелома кости располагается дистальнее (на границе средней и нижней третей), проксимальный фрагмент под действием приводящих мышц приводится. Такое же смещение проксимального фрагмента наблюдается и при переломах бедренной кости в нижней трети, а также при надмыщелковых переломах. Дистальный же фрагмент под действием икроножной мышцы смещается кзади. Угол между смещенными фрагментами в этой ситуации оказывается открытым кпереди. В результате такого рода смещения возможно повреждение сосудов и нервов подколенной ямки.
Достаточно часто имеется сдавление сместившимся дистальным фрагментом сосудисто-нервного пучка, что вызывает отек голени и стопы, похолодание и побледнение их и появление зон нарушения чувствительности кожи. Нередко в результате этого формируется сосудистая аневризма. Иногда при надмыщелковых переломах (при соответствующем механизме травмы) дистальный фрагмент смещается кпереди. В этих случаях на профильных рентгенограммах он оказывается согнутым в коленном суставе, а угол между фрагментами, как и при смещении дистального фрагмента бедра кзади, открыт также кпереди.
Первая помощь при диафизарных переломах бедренной кости заключается в максимальном покое поврежденной конечности и обеспечении транспортной иммобилизации. С этой целью накладывают шину Дитерихса, лестничную шину Крамера или средства подручной иммобилизации. Во избежание развития шока во время транспортировки, больному обязательно вводят наркотические анальгетики (промедол, морфин), обезболивают также непосредственно место перелома.
Как правило, переломы диафиза бедренной кости диагностируются без особых затруднений.
Клиническая симптоматика. Признаками диафизарного перелома является возникновение резкой боли при относительном покое конечности сразу же после травмы, при этом нарушается функция конечности, появляется подвижность в необычном месте и наружная ротация дистального отдела конечности.
Имеют место также припухлость, вызванная кровоизлиянием и отеком тканей в месте перелома, деформация конечности и ее укорочение от 5—6 до 10—12 см. Можно отметить также наличие крепитации (специально добиваться крепитации определенными манипуляциями не следует, так как это может привести к еще большему смещению фрагментов кости и дополнительному повреждению тканей и сосудисто-нервного пучка).
Ногу больной поднять не может. Нагрузка по оси выпрямленной ноги вызывает отраженную болезненность в области перелома. Тогда же, когда повреждены элементы сосудисто-нервного пучка и периферические сосуды (в частности, a. dorsalis pedis), чувствительность стопы нарушается.
Окончательно диагноз устанавливается после анализа рентгенограмм больного в двух проекция. Следует отметить, что рентгенологическое исследование выполняется без снятия временной иммобилизации.
Лечебные мероприятия. Эффективность лечения, нужно сказать, во многом зависит от врачебной тактики и выбора метода лечения, что осуществляется строго индивидуально для каждого больного, с учетом характера перелома, возраста больного и наличия сопутствующей патологии внутренних органов (сердечно-сосудистой, дыхательной систем и т.д.).
В ситуации, когда, помимо перелома бедренной кости, имеется и выраженная клиническая симптоматика развития травматического шока, в первую очередь проводят соответствующую противошоковую терапию (введение наркотических анальгетиков, сердечных средств, обезболивание области перелома инъекцией в гематому 50 мл 1%-ного раствора новокаина, переливание крови, кровезаменителей, противошоковой жидкости и т.д.).
В дальнейшем по выведении больного из шокового состояния приступают к лечению диафизарных переломов бедренной кости, что у взрослых людей выполняется с помощью постоянного скелетного вытяжения или оперативным путем. В последние годы реже применяется одномоментная репозиция фрагментов в первые часы после травмы с фиксацией конечности кокситным цугаппаратом, с последующей фиксацией конечности кокситной гипсовой повязкой. Тем не менее, об этом методе нужно помнить, и в некоторых случаях его применение целесообразно.
При лечении закрытых диафизарных переломов бедра, как правило, сочетают метод постоянного скелетного вытяжения с функциональным методом. Сначала, безусловно, проводится адекватное обезболивание места перелома (30—40 мл 1,5%-ного новокаина), анестетик вводится в гематому, а также в места введения спицы вплоть до надкостницы (вводят 15—25 мл 0,5%-ного раствора новокаина). Спицу в дальнейшем проводят над мыщелками бедренной кости или, если имеются ссадины или раны в упомянутой области, за бугристость большеберцовой кости.
Следует отметить, что при использовании спицы ее вводить удобнее в направлении снаружи внутрь.
Спицу вводят в кость, строго соблюдая правила асептики и антисептики. После выполнения данной манипуляции накладывается асептическая повязка.
В дальнейшем спицу прикрепляют к скобе Киршнера или ЦИТО, к которой крепится шнур или прочная леска. Последнюю перебрасывают через специальные блоки и к концу ее подвешивают грузы.
На голень накладывают клеевое вытяжение с грузом 2 кг, на стопу — поддерживающую петлю с грузом 1 кг. Все эти манипуляции стабилизируют периферическую часть конечности и предотвращают возможное дальнейшее ротационное смещение конечности (дистального фрагмента бедренной кости).
Конечности придают среднефизиологическое положение — легкое сгибание в тазобедренном и коленном суставах (до угла в 150—165°), периферический отдел конечности устанавливают по оси центрального фрагмента.
Важным моментом является то, что чем короче центральный фрагмент, тем больше должно быть отведение конечности и сгибание ее в тазобедренном суставе. Кроме того, чем дистальнее расположена плоскость перелома в нижней трети бедренной кости, тем угол сгибания в коленном суставе должен быть большим, вплоть до прямого или острого угла (135—130°).
С этой целью в щите кровати для стопы и голени делают специальное отверстие или конечность укладывают на клиновидную ортопедическую подушку. В результате этого можно достичь наиболее полного расслабления икроножной мышцы и введения смещенного кзади дистального фрагмента бедра. Для еще более полного расслабления икроножной мышцы стопе придают положение максимальной подошвенной флексии.
Пострадавших с такими низкими переломами бедренной кости можно лечить и методом постоянного скелетного вытяжения в положении лежа на животе на ортопедической кровати, согнув конечность в коленном суставе под острым углом. Стопу и голень в этом положении поддерживают клеевым вытяжением, наложенным на голень, и манжеткой стопкой, фиксирующей стопу.
Лечение больного производится в положении лежа на спине, при этом конечность укладывают или на ортопедическую твердую подушку, или на шину Беллера, или на функциональные шины Чаклина, Богданова, Шулутко, с помощью которых можно менять угол сгибания в коленном и тазобедренном суставах. Для предотвращения сползания больного под действием грузов скелетного вытяжения ножной конец кровати приподнимают, а под здоровую стопу для опоры помещают фанерный ящик размером 35 х 25 х 15 см.
В первые 3 дня по оси бедра постепенно наращиваемым грузом 8—12 кг (величину груза варьируют в зависимости от возраста больного, степени развитости мускулатуры, характера смещения фрагментов, вида перелома и т.д.) устраняют смещение отломков по длине. Следует отметить, что правильная укладка ноги и система дополнительных вправляющих петель, а иногда и дополнительная ручная репозиция позволяют ликвидировать и другие имеющиеся смещения отломков кости в области перелома. В свою очередь во избежание провисания бедра и вторичного смещения фрагментов при укладывании ноги пострадавшего на ортопедическую подушку применяют широкую фланелевую подвешивающую петлю на бедро грузом 2 кг. Дальше, уже после сопоставления фрагментов, что уставливается по клиническим данным (по сравнительному измерению длины обоих бедер, пальпации места перелома и т.д.) и рентгенологическому исследованию, груз на скелетной тяге, чтобы предотвратить перерастяжение, уменьшают до 6—7 кг.
А также с первых дней лечения назначают функциональную терапию: движения стопой, пальцами, сокращение четырехглавой мышцы бедра (игру надколенником) и т.д. Через 1—1,5 месяца после консолидации фрагментов, что определяется клинически (по отсутствию их подвижности, возможности больным поднять ногу и т.д.) и рентгенологически (видна формирующаяся мозоль), скелетное вытяжение на бедре заменяют клеевым с грузом 2 кг. Ходить больному с костылями разрешают через 2,5—3 месяца, назначают массаж, лечебную физкультуру и физиотерапию. Восстановление трудоспособности отмечается через 5—7 месяцев. Правильное применение метода постоянного скелетного вытяжения при соответствующих показаниях, как правило, дает хорошие результаты.
В случае, когда методом постоянного скелетного вытяжения фрагменты вправить и удержать не удалось, прибегают к открытому их сопоставлению.
Лечение поперечных, двойных переломов бедренной кости
Поперечные, двойные переломы бедренной кости, фрагменты которых трудно репонируются как одномоментно, так и методом постоянного скелетного вытяжения, переломы с интерпозицией мягких тканей, открытые переломы и переломы с повреждением сосудисто-нервного пучка подлежат оперативному лечению. В настоящее время широкое распространение получил метод интрамедуллярного (внутрикостно–мозгового) остеосинтеза фрагментов бедренной кости металлическими гвоздями ЦИТО, Дуброва, Богданова, Кюнчера, металлическими фиксаторами Новикова, Климова, Крупко, различными конструкциями системы АО и т.д.
В то же время широкое применение при диафизарных переломах бедренной кости находит метод открытого сопоставления фрагментов диафиза бедренной кости. Через разрез по наружной поверхности бедра фрагменты фиксируют металлическим стержнем, который вводят из области большого вертела или ретроградно — из области перелома.
Стержень подбирают по рентгенограммам поврежденного и здорового бедра в соответствии с шириной костно-мозговой полости в средней части диафиза и длиной всей бедренной кости. Нужно сказать, что слишком толстый стержень достаточно трудно вводить в костно-мозговые полости фрагментов, что может привести к раскалыванию последних, а очень узкий в свою очередь не обеспечивает их прочной фиксации. Весь процесс остеосинтеза выполняется под наркозом.
При косых и винтообразных переломах диафиза бедренной кости следует отметить, что дополнительно часто применяют круговые проволочные швы, которые улучшают адаптацию плоскостей излома. При низких и высоких метафизарных переломах, где костно-мозговая полость сильно расширена, для остеосинтеза используются другие виды металлических конструкций (фиксаторы, балки и т.д.).
В ситуации диафизарного перелома бедренной кости врачу важно правильно определить хирургическую тактику и последовательность оперативных вмешательств — остеосинтеза и наложения в показанных случаях сосудистого шва на поврежденные магистральные сосуды. Сосудистый шов при этом лучше накладывать после сопоставления и фиксации фрагментов, а на сосуд временно накладывают сосудистые зажимы.
Новые тенденции в лечении переломов бедренной кости
Можно отметить некоторые достаточно новые тенденции в лечении переломов бедренной кости в верхней трети и подвертельных переломов, при которых обычные стержни не обеспечивают достаточной прочной фиксации фрагментов из-за расширения в этой части костно-мозговой полости. Поэтому применяют с достаточно хорошим эффектом более новые разработки, такие как гвоздь-штопор Сиваша, компрессирующий гвоздь — винт Крупко, гвоздь с анкерным устройством Фишкина, гвоздь с чекой Моськина и т.д.
В свою очередь в ситуации, когда имеет место надмыщелковый перелом бедренной кости, с упехом применяются и эластические стержни Богданова. Изгибая, их вводят по одному с боковых отделов каждого мыщелка, выводят концы в области перелома, в результате сопоставляют фрагменты открытым способом и продвигают оба стержня в костно-мозговую полость проксимального фрагмента. В костно-мозговой полости эти изогнутые стержни занимают поперечное положение, что создает необходимую фиксацию фрагментов бедренной кости. В случае же применения металлосинтеза необходимо помнить, что с целью скрепления фрагментов кости обязательно накладывают кокситную гипсовую повязку.
При лечении диафизарных переломов бедра также достаточно широко распространен метод компрессионно-дистракционного остеосинтеза с помощью внешних аппаратов Илизарова, Гудушаури, Ткаченко, Калнберза, Демьянова, Волкова—Оганесяна и др.
Что же касается открытых огнестрельных переломов диафиза бедренной кости, то в этой ситуации перед остеосинтезом фрагментов обязательно производят раннюю хирургическую обработку раны с тщательным иссечением всех загрязненных и нежизнеспособных тканей. При этом рану и концы фрагментов обильно промывают раствором фурацилина (1:500, 1:1000) и экономно скусывают последние.
Мелкие, свободно лежащие костные осколки подлежат удалению. Крупные же отломки, соединенные с надкостницей и жизнеспособными мышечными пучками, тщательно промывают растворами антисептиков и оставляют в ране на своих местах. Следует отметить, что именно квалифицированно проведенная ранняя хирургическая обработка открытой костно-мышечной раны бедра является наилучшим способом профилактики раневой инфекции и дальнейших очень серьезных осложнений. Применение этой обработки в сочетании с антибактериальной терапией позволяет в большинстве случаев перевести открытый перелом бедренной кости в закрытый. В дальнейшем уже проводится остеосинтез фрагментов одним из упомянутых выше фиксаторов (чаще в этой ситуации применяют металлические стержни).
Затем на конечность накладывается гипсовая повязка, ходьба с помощью костылей разрешается не раньше чем через 3 месяца с момента начала лечения. Восстановление трудоспособности отмечается спустя 4—6 месяцев. Удаляют металлические фиксаторы только после консолидации перелома.
В ситуации, когда имеется замедленная консолидация или образование ложного сустава, применяют компрессионно-дистракционный аппарат Илизарова или проводят оперативное лечение внутрикостно-мозговой остеосинтез с применением аутопластики. Были отмечены достаточно хорошие результаты при помещении костных аутотрансплантатов длинной 4—5 см и толщиной 3—4 мм, взятых в виде стружки во всю толщу крыла подвздошной кости. Помещают же эти трансплантаты вокруг фрагментов на уровне переломов, ориентируя их вдоль длинной оси бедра. Концы костных фрагментов для лучшего проявления процессов регенерации костной ткани обрабатывают долотом, делая на них насечки по типу еловой шишки.
Оперативному лечению также подвергаются неправильно сросшиеся диафизарные переломы бедренной кости с нарушением функции нижней конечности. Операция в этом случае заключается в разъединении фрагментов, вскрытии костно-мозговой полости фрагментов, после чего проводится остеосинтез металлическим стержнем. В случае необходимости остеосинтез проводят с аутопластикой.
После операции накладывают кокситную гипсовую повязку на 2,5—3 месяца или аппарат Илизарова для чрескостного компрессионно-дистракционного остеосинтеза. В дальнейшем в обязательном порядке применяются лечебная физкультура, массаж и физиотерапевтические процедуры (в первую очередь тепловые).
Переломы дистального конца бедренной кости (fracture ossis femoris regi distalis)
Переломы дистального конца бедренной кости встречаются относительно редко. Они относятся к внутрисуставным переломам и возникают вследствие прямого (удара, падения на согнутое колено) и непрямого (падения с высоты на выпрямленную ногу и т.д.) механизма травмы. Действующая сила, вызывающая эти переломы, обычно направлена вдоль длинной оси бедренной кости при отклонении голени кнаружи или внутри.
Различают переломы одного из мыщелков или переломы обоих мыщелков бедренной кости (межмыщелковые переломы). В последнем случае линия перелома может иметь Y-, У- или Т-образную форму. Изолированные переломы мыщелков возникают обычно при резком отклонении голени кнутри (перелом внутреннего мыщелка). Переломы сразу обоих мыщелков могут возникнуть вследствие падения с большой высоты на выпрямленную ногу.
Клиническая симптоматика. При изолированных переломах мыщелков характерно отклонение голени кнаружи вследствие смещения поврежденного мыщелка бедра в краниальном направлении с образованием деформации genu valgum (перелома наружного мыщелка) или кнутри с образованием деформации genu varum (перелома внутреннего мыщелка), обычно смещающейся сверху в направлении проксимального отдела конечности. Нужно отметить, что имеется также резкая локальная болезненность во время пальпации соответственно стороне повреждения, при этом же выражена боковая избыточная и очень болезненная подвижность, а также резкое ограничение движений в коленном суставе.
В ситуации, когда имеет место перелом обоих мыщелков и эпифизиолиз дистального конца бедренной кости, отмечаются укорочение конечности, расширение области мыщелка бедра, гемартроз, разболтанность в суставе, отсутствие активных движений и резкая локальная болезненность при пальпации и попытке произвести пассивные движения. Дальнейшее исследование, в частности, функции коленного сустава, особенно определение боковой подвижности в нем, следует проводить крайне осторожно, чтобы не причинить дополнительной травмы и не вызвать усиление боли.
При экстензионных надмыщелковых переломах бедренной кости и эпифизиолизах в свою очередь можно отметить западение мягких тканей по передней поверхности дистального отдела бедренной кости, тогда как при флексионных переломах западение отмечается в области подколенной ямки. Характерна и контрактура поврежденного сустава, вызванная рефлекторным сокращением мышц вследствие болевого синдрома.
В случае крайнего смещения фрагментов перелома может возникнуть чувство онемения и парастезий в дистальном отделе конечности, особенно стопы и пальцев, что обусловлено сдавлением сосудисто-нервного пучка одним из сместившихся фрагментов.
Лечебные мероприятия. Изолированные переломы мыщелков бедренной кости без смещения или с небольшим смещением фрагментов требуют пункции сустава, эвакуации при этом крови из него и введения в его полость 25—30 мл 1%-ного раствора новокаина. После адекватного обезболивания можно проводить репозицию фрагментов путем отклонения голени в сторону, противоположную повреждению мыщелка. Поврежденный мыщелок подтягивают коллатеральной связкой коленного сустава на место. Затем мыщелки бедренной кости сдавливают с боков руками или аппаратом Новаченко, что способствует сближению плоскости излома кости.
После всех этих манипуляций показана фиксация конечности в положении сгибания ноги в коленном суставе до угла в 165—170° и отклонения голени в направлении, противоположном поврежденному мыщелку. Снимают фиксацию только через 1—1,5 месяца, после чего назначают ходьбу с помощью костылей без нагрузки, массаж, лечебную физкультуру и физиотерапию. Полную нагрузку на поврежденную конечность можно давать не раньше чем через 3—3,5 месяца.
В ситуации лечения изолированных переломов мыщелков бедренной кости без смещения фрагментов также применяют клеевое вытяжение за голень и бедро с грузом по 2 кг. Боковое отклонение голени в этом случае в ту или иную сторону осуществляют с помощью двух боковых петель. Первую петлю накладывают на область коленного сустава, вторую на дистальную часть голени. Тяги от этих петель идут в стороны во взаимопротивоположных направлениях. Следует отметить, что в случае перелома наиболее часто повреждаемой внутреннего мыщелка бедра голени необходимо придать положение небольшого наружного отклонения. С этой целью к петле, наложенной в области коленного сустава, прикладывают тягу с грузом 1,5—2 кг в направлении кнутри.
К петле в дистальной части голени в свою очередь подвешивают такой же груз, но тягу при этом направляют кнаружи. Голень в результате устанавливают в легком вальгусном положении. Преимущество данного метода заключается в том, что имеется возможность применения ранней функциональной терапии (лечебной гимнастики, массажа и физиотерапии). Движения также при этом методе лечения можно назначать с первых дней, что предотвращает развитие тугоподвижности в дальнейшем.
При переломах одного или обоих мыщелков с более значительным смещением одномоментная репозиция удается редко, особенно при значительном смещении или повороте одного из мыщелков вокруг своей оси.
В таких случаях прибегают к скелетному вытяжению за бугристости большеберцовой кости или за лодыжки:
Коленный сустав предварительно пунктируют, эвакуируют имеющуюся в нем кровь и вводят анестетик (раствор новокаина) в полость сустава. В дальнейшем на голень накладывают клеевое вытяжение с грузом 2 кг, а на стопу — поддерживающую петлю с грузом 1 кг.
Больного укладывают на жесткую кровать, а конечность помещают на ортопедическую подушку, придав ноге положение сгибания в коленном суставе до угла 165—170°.
Устранив смещение по длине грузами от 5 до 8 кг, мыщелки бедренной кости сдавливают с боков руками, аппаратом Новаченко или накладывают дополнительные боковые прорезные фланелевые петли с тягами во фронтальной плоскости во взаимно противоположных направлениях и грузами на них по 1,5—2 кг.
Снимают скелетное вытяжение через 5—6 недель и накладывают уже клеевое вытяжение на срок 2 недели. При этом желательно уже выполнять упражнения лечебной физкультуры.
Затем разрешают ходьбу с помощью костылей и дозированную нагрузку на поврежденную конечность. Полная нагрузка возможна по прошествии 3,5—4 месяцев.
Ранняя полная нагрузка на стопу, несмотря на кажущееся благополучие, противопоказана, так как в результате преждевременной нагрузки на пострадавшую конечность может произойти медленное вторичное смещение мыщелка бедра в краниальном направлении. Вследствие этого происходит развитие вторичной деформации в области коленного сустава типа genu valgum (при переломе наружного мыщелка бедренной кости) или genu varum (при переломе внутреннего мыщелка бедренной кости).
Когда при несвежих и свежих изолированных переломах мыщелков, а также при застарелых переломах одномоментная репозиция или репозиция с помощью клеевого и скелетного вытяжения оказывается безуспешной, прибегают к оперативному лечению.
Оперативное лечение подразумевает открытое сопоставление и фиксацию мыщелка к центральному фрагменту одним или несколькими металлическими винтами или костными штифтами. При переломе обоих мыщелков их скрепляют поперечным болтом, а затем уже специальными пластинками и шурупами или металлическими винтами, осуществляя их крепление к диафизу бедренной кости.
Низкие надмыщелковые переломы при неудачном консервативном лечении нуждаются в открытом сопоставлении фрагментов и фиксации в дальнейшем различного вида фиксаторами, в том числе и фигурными. После операции накладывают циркулярную гипсовую повязку на срок 3—4 недели. После чего назначают ходьбу с помощью костылей, лечебную физкультуру, массаж и физиотерапию (тепловые процедуры). Полную нагрузку на конечность можно давать только спустя 3 месяца от момента начала лечения.
Надмыщелковые переломы бедра и эпифизиолизы дистального конца бедренной кости в свою очередь лечат одномоментной репозицией и дальнейшей фиксацией гипсовой повязкой. Предварительно перед устранением смещения выполняется обезболивание места перелома, для чего в полость сустава вводят 30—40 мл 1%-ного раствора новокаина. В случае неудачной попытки одномоментной репозиции проводят атравматичное вправление с помощью постоянного скелетного вытяжения, накладываемого на бугристость большеберцовой кости. В случаях застарелых переломов осуществляют оперативное лечение.
Лечение У- или Т-образных переломов дистального конца бедренной кости представляет большие трудности. Отмечено, что консервативное лечение (одномоментная репозиция, скелетное вытяжение) для сопоставления фрагментов, как правило, не дает положительного результата. Поэтому в последние годы расширились показания к оперативному сопоставлению фрагментов, воссозданию их конгруэнтности и фиксации их различными приспособлениями.
Перелом надколенника
Перелом надколенника является внутрисуставным переломом коленного сустава и встречается в 1—2% случаев по отношению ко всем переломам конечностей. Такого рода травма возникает в большинстве случаев в результате уличной травмы при прямом механизме травмы: падении на согнутое колено, ударе по надколеннику твердым предметом и т.д. Относительно реже можно встретить переломы надколенника от воздействия непрямого механизма травмы — резкого сокращения четырехглавой мышцы бедра.
Линия переома надколенника может располагаться поперечно (что имеет место в 80% случаев), посередине надколенника или несколько дистальнее. Наиболее редко встречаются переломы надколенника с продольной плоскостью излома. Непосредственное смещение фрагментов при переломе надколенника зависит от степени повреждения бокового разгибательного аппарата. Разгибательный аппарат коленного сустава в свою очередь представляет собой расположенные по обе стороны надколенника тесно переплетающиеся волокна сухожильного растяжения четырехглавой мышцы бедра и апоневроза. В ситуации, когда боковой разгибательный аппарат не разорван, фрагменты надколенника не расходятся, поэтому функция нижней конечности, в частности разгибание голени, не нарушается. В связи с этим больной может поднять выпрямленную ногу и удерживать ее на весу.
Если же имеется разрыв апоневротического покрова и бокового разгибательного аппарата, проксимальный фрагмент под действием четырехглавой мышцы бедра смещается кверху. Нужно отметить, что при этом сильно страдает разгибательная функция голени. Больной не в состоянии поднять выпрямленную в коленном суставе ногу и удерживать ее на весу. При попытке согнуть или разогнуть ногу больной, наоборот, подтягивает ее, пятка при этом скользит по плоскости кровати (положительный симптом прилипшей пятки).
Клиническая симптоматика. Перелом надколенника характеризуется наличием локальной болезненности при пальпации. Также определяются щели между фрагментами надколенника, гемартроз, невозможность активных разгибательных движений. При этом пассивное разгибание ноги относительно безболезненно, а сгибание ноги, наоборот, резко болезненно. Контуры сустава при данной патологии сглажены, разошедшиеся фрагменты надколенника баллотируют. Если его фрагменты не смещены, то может отмечаться баллотирование надколенника в целом.
Окончательно подтвердить диагноз помогает рентгенограмма, выполненная в двух проекциях.
Лечебные мероприятия. В ситуации перелома надколенника без смещения отломков или с незначительным смещением, но без повреждения бокового разгибательного аппарата (что подтверждается сохранившейся разгибательной функцией в коленном суставе) проводят консервативное лечение. Для этого в первую очередь выполняют пункцию сустава, отсасывание имеющейся в нем крови и введение анестетика (25—30 мл 1%-ного раствора новокаина) в полость сустава. Потом накладывают заднюю гипсовую шину в положении полного разгибания ноги в коленном суставе на 3—4 недели.
В тех случаях, когда расхождение фрагментов значительное, а также имеется разрыв бокового разгибательного аппарата, производят операцию Шульца.
Хирургическое вмешательство осуществляют в соответствии с показаниями под местным (внутрикостным) обезболиванием или под наркозом:
Производят широкое вскрытие коленного сустава, обнажают область перелома, из полости сустава удаляют имеющиеся в нем сгустки крови ортопедической ложкой Фолькмана, сгустки также удалятся и из полостей перелома. В дальнейшем фрагменты надколенника сближают с помощью пулевых щипцов до полного и прочного их соприкосновения.
В ходе выполнения последней манипуляции пристальное внимание уделяется тому, чтобы между фрагментами не было ступеньки со стороны суставной поверхности надколенника (смещения по ширине), что приводит в дальнейшем к развитию деформирующего артроза коленного сустава. Не снимая наложенных щипцов, вокруг надколенника накладывают кисетный шов толстым шелком или лавсаном, а боковой разгибательный аппарат сшивают кетгутом.
После операции накладывают глубокую заднюю гипсовую шину или циркулярную гипсовую повязку на 4 недели. Затем начинают физиофункциональный комплекс лечения, как и при других видах переломов костей (лечебную физкультуру, массаж и физиотерапию). Трудоспособность восстанавливается через 2—2,5 месяца.
Если перелом надколенника происходит множеством мелких фрагментов (раздробленный перелом надколенника), проводят пателлэктомию. Все костные фрагменты при этом удаляют.
Боковой разгибательный аппарат тщательно восстанавливают, сшивая его узловатыми швами кетгутом или шелком. Следует отметить, что функция коленного сустава после удаления надколенника существенным образом не нарушается.
Неотложная помощь оказывается в стационаре. Транспортируется больной лежа на носилках. Иммобилизация конечности проволочной шиной типа Крамера, задней гипсовой лонгетой. Шины накладываются по задней поверхности всей конечности — от верхней трети бедра до концов пальцев стопы.
Переломы костей голени
Переломы костей голени составляют от 10 до 30% по отношению ко всем возможным переломам костей. В большинстве случаев механизм возникновения данных переломов прямой (в результате непосредственного приложения травмирующей силы) или в некоторых случаях может быть непрямой механизм травмы (сила приложена вдали от перелома).
Различают: переломы проксимальных отделов костей голени (переломы мыщелков большеберцовой кости, переломы головки малоберцовой кости), диафизарные переломы (переломы обеих костей, изолированные переломы одной из костей голени) и переломы лодыжек (область голеностопного сустава).
Перечисленные локализации переломов голени отличаются как по механогенезу из возникновения, клиническому течению, так и по методам возможного лечения. Особого внимания заслуживают переломы проксимального и дистального концов большеберцовой кости, являющиеся тяжелыми внутрисуставными повреждениями.
Переломы мыщелков большеберцовой кости
Нужно отметить, что переломы мыщелков большеберцовой кости являются внутрисуставными повреждениями. Причиной возникновения наиболее часто бывает падение на прямые ноги или при отклонении голени кнаружи либо кнутри, т.е. механизм травмы непрямой. Встречаются они одинаково часто у лиц обоего пола, составляют по отношению к переломам костей голени от 2 до 11%.
Различают: переломы наружного мыщелка, внутреннего мыщелка, а также Т- и У-образные переломы обоих мыщелков. Также переломы мыщелков могут быть компрессионными и по типу откалывания.
Этим переломам могут сопутствовать повреждения менисков, связочного аппарата коленного сустава, переломы межмыщелкового возвышения большеберцовой кости, переломы головки малоберцовой кости и т.д.
Клиническая симптоматика. При данном виде перелома сустав увеличен в объеме, контуры его сглажены, сустав чуть согнут, имеются гемартроз и травматический синовит, а также положительный симптом баллотирования надколенника. При этом голень отклонена кнаружи (genu valgum) при переломе наружного мыщелка или кнутри (genu varum) при переломе внутреннего мыщелка.
Следует отметить также, что данный переломом сопровождается увеличением поперечного размера большеберцовой кости по сравнению со здоровой ногой, особенно при Т- и У-образных переломах. Резко болезненны обследование и пальпация коленного сустава. Характерна боковая подвижность в коленном суставе при разогнутой голени. При этом активные движения в суставе отсутствуют, а попытка произвести пассивные движения вызывают резкую боль. Больной не может поднять и удерживать выпрямленную в коленном суставе ногу.
Нагрузка по оси выпрямленной ноги вызывает резкую болезненность в области перелома. В некоторых случаях повреждение наружного мыщелка сопровождается переломом головки или шейки малоберцовой кости. При этом может быть поврежден малоберцовый нерв, что распознается по характерным нарушениям чувствительности, а также двигательным расстройствам стопы.
Нередко данный вид повреждения сопровождается разрывом большеберцовой или малоберцовой коллатеральной связки коленного сустава, разрывом крестообразной связки, в том числе и повреждением мениска. Наиболее часто из всех описанных встречается повреждение мениска вместе с изолированным переломом наружного или внутреннего мыщелка коленного сустава.
Определить морфологические особенности перелома и уточнить диагноз помогает рентгенологическое исследование в двух проекциях.
Лечебные мероприятия при переломах мыщелков большеберцовой кости аналогичны лечению внутрисуставных переломов дистального конца бедренной кости. В случае, когда имеет место перелом одного или обоих мыщелков большеберцовой кости без смещения и нарушения конгруэнтности суставных поверхностей, лечение заключается в проведении пункции коленного сустава, отсасывании имеющейся в нем крови и суставной жидкости, после чего необходимо ввести в суставную полость 25—30 мл 1%-ного раствора новокаина.
После проведения всех вышеописанных манипуляций конечность фиксируют задней гипсовой шиной от ягодичной складки до кончиков пальцев стопы или циркулярной гипсовой повязкой на срок 3—4 недели. Затем больному назначают движения в коленном суставе, не снимая шины. В таких ситуациях также можно применять и шарнирную гипсовую повязку, позволяющую проводить раннюю функцию в коленном суставе. Эта гипсовая повязка показана также больным, плохо переносящим клеевое или скелетное вытяжение.
Если фиксация осуществлялась в свою очередь циркулярной гипсовой повязкой, ее заменяют задней гипсовой шиной. В дальнейшем назначают курс массажа и физиотерапию (тепловые процедуры). Больному также разрешают ходить с помощью костылей, слегка наступая на больную ногу. Полная нагрузка разрешается только по прошествии 2,5—3 месяцев. Восстановление трудоспособности можно ожидать не ранее чем через 3,5—4 месяца. При упомянутых переломах может быть применено и клеевое вытяжение за бедро, и голень с грузами по 2 кг на каждую тягу. Следует отметить, что преимуществом этого метода является возможность раннего применения физиофункционального лечения. Сроки вставания больного с постели, нагрузки на конечности и восстановления трудоспособности те же.
В ситуации, когда имеется изолированный перелом одного из мыщелков большеберцовой кости со смещением ее в дистальном направлении, проводят пункцию сустава, как обычно, производят удаление имеющейся в нем крови и вводят в его полость новокаин, после чего производят одномоментную репозицию смещенного мыщелка большеберцовой кости. Выполняют данную манипуляцию следующим образом: поврежденную ногу врач выпрямляет в коленном суставе, при этом ассистент обхватывает коленный сустав обеими руками, прочно фиксируя его, а врач захватывает голень на уровне голеностопного сустава и отклоняет ее в сторону, противоположную сломанному мыщелку.
Этими действиями врач корригирует деформацию (genu valgum или genu varum), благодаря чему поврежденный мыщелок большеберцовой кости подтягивается коллатеральной связкой коленного сустава и становится на место.
Данная методика вправления, отличающаяся энергичными действиями со стороны врача и его ассистента, наиболее часто применяется при вколоченных (просевших) переломах одного из мыщелков большеберцовой кости, когда необходимо приложить усилия, направленные на расколачивание области перелома (разъединение фрагментов) и подтягивание на коллатеральной связке поврежденного мыщелка до уровня нормального ее положения. В дальнейшем конечность обязательно фиксируется циркулярной гипсовой повязкой со стопой до паховой складки в течение 5 недель.
Если поврежденный и сместившийся мыщелок находится в положении как бы отклонившегося клина и относительно мобилен (не сколочена с большеберцовой костью), применяют постоянное скелетное вытяжение за лодыжку или пяточную кость грузом от 3 до 5 кг. На бедро в свою очередь накладывают клеевые тяги с грузом 2 кг. В результате конечности придают положение разгибания в коленном суставе.
Обязательными компонентами при этом методе лечения являются боковые вправляющие петли. При переломе внутреннего мыщелка одну петлю (фиксирующую) накладывают на коленный сустав или мыщелок бедренной кости непосредственно над суставной щелью с боковой тягой 2 кг в направлении снаружи кнутри. Вторую петлю (вправляющую) накладывают над лодыжкой с боковой тягой в направлении изнутри кнаружи также с грузом 2 кг. Такая система вытяжения в результате постепенно исправляет деформацию genu valgum. Применением такого метода обеспечивается более плотное подведение к мыщелку плоскостей излома большеберцовой кости.
Контроль качества сопоставления отломков кости
В случае, когда есть необходимость контроля качества сопоставления отломков кости, можно выполнить рентгенологическое исследование, при этом поверхности излома сближают путем надавливания на отколовшийся мыщелок. После выполнения местной анестезии врач сжимает верхний отдел большеберцовой кости руками и достигает нужной коррекции.
Аналогичную систему вытяжения накладывают и при переломе наружного мыщелка со смещением, с той лишь разницей, что тягам вправляющей и фиксирующей петель придают противоположное направление. Применение функциональной терапии возможно уже после исчезновения боли на 2—3-й день. Движения в коленном суставе больной производит активно и пассивно, используя мышечную силу своих рук. Для этого также применяют подвешивающую петлю на бедро и тягу через блок к рукам пострадавшего.
Движения в сочетании с вытяжением и системой вправляющих петель улучшают сопоставление фрагментов и способствуют восстановлению конгруэнтности суставных поверхностей. Вытяжение скелетное можно снимать через 5 недель. После этого больному разрешают ходить с помощью костылей, слегка нагружая больную ногу, также назначаются массаж, лечебная физкультура и физиотерапия (тепловые процедуры). Полная нагрузка допускается через 4 месяца.
В ситуации, когда имеют место переломы одного или обоих мыщелков со значительным смещением, прибегают к скелетному вытяжению за лодыжку или пяточную кость с грузами 5—8 кг. После устранения смещения по длине необходимо устранить смещение по ширине путем сжатия мыщелка большеберцовой кости руками или аппаратом Новаченко. А уже через 4 недели после этого скелетное вытяжение можно заменить клеевым, которое снимают через 2 недели. После снятия вытяжения больным разрешают ходить с помощью костылей, назначается курс массажа, лечебной физкультуры и физиотерапии (тепловые процедуры). Полная ранняя нагрузка поврежденной конечности в это время еще недопустима. Восстановление трудоспособности происходит не раньше чем через 5—6 месяцев от начала лечения.
Применение закрытого компрессионного остеосинтеза переломов мыщелков
Следует отметить, что в последние годы достаточно широко начали применять закрытый компрессионный остеосинтез переломов мыщелков большеберцовой кости. Как правило, данный метод применяют при изолированных нераздробленных переломах одного из мыщелков большеберцовой кости или при Т-образных переломах обоих мыщелков без значительного смещения фрагментов.
Благодаря данному методу: мыщелок или мыщелки плотно сближаются при помощи двух тонких встречных спиц, имеющих упорные площадки — петлеобразное или булавовидное расширение на расстоянии 5—10 см от тупого конца спицы. С помощью электрической дрели спицы вводят во взаимно противоположных направлениях во фронтальной плоскости, на расстоянии 2 см друг от друга. Одну спицу при этом вводят дистально, вторую — над ней, проксимально. Обе спицы должны располагаться перпендикулярно по отношению к продольной оси большеберцовой кости и находиться строго во фронтальной плоскости.
Заостренные концы спиц закрепляют и натягивают гаечным ключом в дуге Киршнера, имеющей растягивающее винтовое приспособление. С помощью этого приспособления (вращения его) спицы можно натянуть еще больше. При этом упорные площадки обеих спиц упираются в костную ткань мыщелков, предварительно минуя небольшие кожные разрезы, произведенные заблаговременно скальпелем. Таким образом, натягивая спицы во взаимно противоположном направлении, сближают плоскости перелома и прочно их фиксируют. В дальнейшем места входа и выхода спиц в свою очередь заклеивают стерильными салфетками, а конечность фиксируют задней гипсовой шиной. Удалять спицы можно спустя 5—6 недель, после чего начинают разработку движений в коленном суставе.
В тех случаях, когда фрагменты вправить не удалось, прибегают к оперативному их вправлению — открытому сопоставлению мыщелков и их дальнейшей фиксации костными аллоштифтами или металлическими болтами и винтами, а также экстракортикальными пластинками с винтами. Весь процесс оперативного лечения проводится под внутрикостным или общим обезболиванием (что предпочтительнее). В случае сильной компрессии мыщелка и невозможности вправления и конгруэнтности суставных поверхностей прибегают к оперативному лечению — пластическому приподнятию мыщелка по методу Ситенко.
Для выполнения операции необходимо изучить рентгенограммы (определить точное расположение сместившегося мыщелка и степень наклона ее суставной поверхности).Во время операции производят неполную остеотомию мыщелка, а мыщелок вместе с суставной поверхностью приподнимают до уровня суставной поверхности неповрежденного мыщелка противоположной большеберцовой кости, а образовавшийся костный дефект заполняют костным клином из ауто- или аллокости, предварительно заготовленным и рассчитанным по рентгенограмме. После операции накладывают циркулярную гипсовую повязку со стопой до верхней трети бедра сроком на месяц. Все дальнейшее лечение в свою очередь такое же, как при использовании других вышеописанных методов лечения.
Переломы головки малоберцовой кости (fracturae capitis fibulae)
Происходят изолированные переломы головки (и шейки) малоберцовой кости, как правило, в результате прямой травмы и могут осложняться повреждением малоберцового нерва.
Клиническая симптоматика. В области перелома головки малоберцовой кости отмечается припухлость, а также выражена болезненность при пальпации. В случае повреждения малоберцового нерва больной отмечает нарушение чувствительности по наружной поверхности голени и стопы. При полном же перерыве малоберцового нерва стопа полностью отвисает, тыльное сгибание ее невозможно. При ходьбе больной также отмечает болезненность в области головки малоберцовой кости. Окончательно диагноз устанавливается по результатам анализа рентгенограмм.
Лечебные мероприятия. При неосложненных переломах головки и шейки малоберцовой кости ногу фиксируют циркулярной гипсовой повязкой до средней трети бедра на срок 2—3 недели. В случае повреждения малоберцового нерва необходимо дополнительно проводить лечение прозерином, дибазолом, тиамином бромида, цианакобламином (витамины группы В), что значительно улучшает репаративные процессы в поврежденном нерве. После снятия фиксации больному назначается комплекс лечебной физкультуры, массаж и физиотерапия. При полном разрыве малоберцового нерва производят неврорафию (сшивание нерва), после чего голень и бедро фиксируют циркулярной гипсовой повязкой до средней трети бедра на 5—6 недель, а затем уже выполняется весь комплекс восстановительного консервативного лечения.
В ситуации, когда имеет место стойкое отвисание стопы, указывающее на повреждение малоберцового нерва, проводят оперативное лечение — пересадку мышц, фиксирующую стопу в функционально выгодном положении, подтаранный артродез голеностопного сустава. Важным моментом в послеоперационном восстановлении является то, что после операции по восстановлению целости малоберцого нерва и устранения его повреждения во время перелома желательно носить в дальнейшем ортопедическую обувь с высокими берцами и высокой шнуровкой, удерживающей стопу в правильном положении.
Диафизарные переломы костей голени (fracturae ossis cruralis diaphysis)
Переломы диафизов костей голени в среднем составляют около 30,5% всех переломов костей. По отношению ко всем возможным переломам костей скелета они занимают от 10 до 17% случаев. Данного вида переломы могут быть как закрытыми, так и открытыми. Различают переломы обеих костей голени и изолированные переломы большеберцовой или малоберцовой кости. Возникают они в большинстве случаев в результате прямого (удара, давления колесом) механизма травмы, однако в некоторых случаях могут быть связаны и с непрямым механизмом травмирования голени (с падением при катании на лыжах и коньках и т.д.).
При непрямом механизме травмы, нужно отметить, важным моментом в возникновении перелома обеих костей является фиксация стопы (например, попадание конька в трещину льда) и сгибающий или скручивающий механизм травматического повреждения. При этом, как правило, образуются косые или винтообразные переломы на границе нижней и средней трети большеберцовой кости. Малоберцовая кость ломается значительно выше в проксимальном отделе. В ситуации, когда имеет место сочетание сгибающего и скручивающего механизма травмы, может возникнуть оскольчатый перелом большеберцовой кости с образованием крупного осколка треугольной формы.
В свою очередь поперечные переломы в большинстве случаев связаны с прямым механизмом травмирующего действия (резким ударом), при этом обе кости ломаются обычно на одном уровне. При одновременном воздействии двух травмирующих агентов или при сильной травме, действующей двумоментно (вначале на одном, а вслед за этим и на другом уровне), может возникнуть двойной перелом большеберцовой кости и перелом малоберцовой кости или двойные диафизарные переломы обеих костей.
Изолированные переломы большеберцовой или малоберцовой кости встречаются и возникают чаще вследствие прямой травмы.
Клиническая симптоматика. Перелом костей голени с наличием смещения фрагментов характеризуется пассивным положением конечности, наружной ротацией дистального отдела голени и стопы, искривлением оси голени и ее укорочением на 1—3 см. Также отмечается контурирование под кожей по передней поверхности голени конца одного из фрагментов большеберцовой кости, что нередко вызывает прокол или некроз (пролежни от длительного давления) кожи в этой области.
При быстронарастающих гематоме и отеке голени образуются эпидермальные пузыри с серозным или серозно-кровянистым содержимым. В момент исследования неглубокая пальпация одним или двумя пальцами области перелома вызывает резкую болезненность.
При этом исследовании нередко удается прощупать оба или один из фрагментов большеберцовой кости, который может сопровождаться симптомом крепитации. В момент обследования малоберцовую кость тщательно ощупывают, так как ее перелом, располагаясь выше уровня перелома большеберцовой кости, нередко просматривается. Подвижность на протяжении голени, невозможность поднять выпрямленную в коленном суставе ногу и резкое ограничение из-за боли активных движений в смежных суставах дополняют клиническую картину перелома обеих костей голени со смещением фрагментов.
С помощью рентгеновских снимков, выполненных в двух проекциях, уточняют характер перелома и степень смещения фрагментов, что имеет важное значение при определении лечебной тактики.
Лечебные мероприятия. В первую очередь при переломе костей голени, как и других сегментов опорно-двигательного аппарата, лечебная тактика направлена на устранение смещения фрагментов перелома костей, восстановление оси голени и функции конечности в целом.
При переломах обеих костей голени без смещения фрагментов или с незначительным смещением, не требующим репозиции, в том числе и субпериостальных переломах у детей, лечение сводится к обезболиванию (введению в гематому 25—30 мл 1%-ного раствора новокаина). В последующем выполняют фиксацию голени циркулярной гипсовой повязкой от кончиков пальцев до середины бедра или верхней его трети.
В случае перелома обеих костей голени со смещением отломков необходимо под местным обезболиванием произвести их сопоставление и фиксировать конечность в дальнейшем циркулярной гипсовой повязкой. Если фрагменты перелома после одномоментной репозиции сопоставлены по ширине хорошо, но остается смещение под углом, открытым кпереди, кзади, кнаружи или кнутри, эти виды смещений не устраняют, а после формирования первичной мозоли, удерживающей фрагменты от возможного их смещения, производят исправление оси голени.
С этой целью в гипсовой повязке на уровне перелома вырезают клиноподобный (серповидный) сегмент, наибольшая ширина которого направлена в сторону, противоположную открытому (в одну или две стороны) углу между фрагментами. На остальном протяжении по окружности гипсовую повязку разрезают, на основании рентгеновских снимков, произведенных накануне, отклоняют периферический отдел нижней конечности со стопой в нужную сторону до соприкосновения краев гипсовой повязки в месте удаленного сегмента и корригируют угловую (угловые) деформацию. В свою очередь саму гипсовую повязку скрепляют циркулярными турами гипсового бинта, предварительно подложив вату в образовавшийся дефект на месте ее рассечения.
По окончании этой процедуры выполняются контрольные рентгеновские снимки. В дальнейшем производится обычное физиофункциональное лечение (лечебная физкультура, массаж и физиотерапия). Для стимуляции процесса регенерации костной ткани также используют поколачивание по пятке поврежденной ноги. Это позволяет ускорить сращение перелома и избежать развития нейротрофических изменений в периферических отделах конечности и, в частности, в костях стопы (атрофии Зудека).
Снять гипсовую фиксацию можно через 2,5—3 месяца после клинического и рентгенологического обследования больного. В ситуации, когда костная мозоль полностью сформировалась, изготавливают заднюю гипсовую шину и приступают к осторожной разработке движений в коленном и голеностопном суставах. Если же сращения костей не наступило, гипсовую повязку накладывают еще на 1,5—2 месяца и назначают дозированную нагрузку в гипсовой повязке. Для того чтобы можно было давать на конечность нагрузку, в гипсовую повязку для равномерной нагрузки вгипсовывают деревянный каблук.
Трудоспособность при лечении диафизарных переломов костей голени фиксированным методом восстанавливается обычно через 5—6 месяцев.
В тех случаях, когда одномоментная репозиция не удается (при поперечных переломах с большим смещением, несвежих переломах и т.д.) или заведомо известно, что после вправления наступит вторичное смещение фрагментов (при косых и винтообразных переломах), прибегают к постоянному скелетному вытяжению за лодыжку или за пяточную кость с помощью спицы. Ногу при этом сгибают в коленном суставе до угла в 150° и укладывают на жесткую ортопедическую подушку или шину. Первоначальный груз на скелетной тяге равен 3 кг. В течение первых 2—3 дней его увеличивают до 6—9 кг, чем ликвидируют смещение по длине. Смещение фрагментов под углом и по ширине устраняют с помощью боковых вправляющих петель.
Если фрагменты большеберцовой кости методом постоянного скелетного вытяжения оказываются недовправленными по ширине или под углом, но растянутыми по длине, производят местную анестезию области перелома и, не снимая скелетной тяги, осуществляют репозицию фрагментов руками.
При нормальном сопоставлении фрагментов, что определяется клиническим сравнительным измерением обеих голеней и рентгенологическими данными, груз на клемме постепенно уменьшают до первоначального. Формирование первичной мозоли в области перелома можно наблюдать через 4 недели с начала лечения. В дальнейшем применяется обычное лечение фиксированием циркулярной гипсовой повязкой. В гипсовой повязке больному можно ходить с использованием костылей и давать на ногу дозированную физическую нагрузку. Снимают гипсовую повязку по истечении 3 месяцев и, если перелом сросся, назначают энергичный физиофункциональный комплекс лечения (лечебную физкультуру, массаж и физиотерапию). Постепенно переходят на ходьбу с одним костылем и палочкой. Полную нагрузку разрешают через 4—4,5 месяца. Восстановление трудоспособности отмечается не ранее чем через 5,5—6 месяцев.
Применение оперативного метода лечения
Когда одномоментно или методом скелетного вытяжения вправить фрагменты не удалось, целесообразно применить оперативный метод лечения, которое производят под внутрикостным или общим обезболиванием (что предпочтительнее). Во время операции обнажают фрагменты большеберцовой кости, сопоставляют их с помощью однозубых крючков и в зависимости от плоскости излома фиксируют стержнями ЦИТО, Кюнчера, вводимыми внутрикостно из области бугристости большеберцовой кости, фиксатором Новикова, компенсирующими пластинками Демьянова, Каплана—Антонова, Дани, балками Полякова, Воронцова, Климова, винтами, круговыми проволочными швами.
Нужно отметить, что в некоторых случаях необходима фиксация двумя способами. Нужный фиксатор подбирают на основании рентгеновских снимков, однако, готовясь к операции, отбирают 2—3 вида фиксаторов и инструментарий к ним. После операции накладывают циркулярную гипсовую повязку на срок 3 месяца. После сращения перелома фиксаторы удалятся. Полное восстановление трудоспособности возможно не ранее чем через 4—5 месяцев.
В случае закрытых несвежих и застарелых поперечных, косых, винтообразных и некоторых оскольчатых переломах диафиза большеберцовой кости, когда одномоментно или методом постоянного скелетного вытяжения вправить фрагменты не представляется возможным, применяют методику открытого сопоставления фрагментов большеберцовой кости с помощью двух фигурных погружных аутотрансплантатов.
Смысл оперативного пособия в данной ситуации заключается в необходимости выкраивания в проксимальном фрагменте большеберцовой кости двух фигурных трансплантатов прямоугольной и клиновидной формы. Первый проводят по костно-мозговой полости к области перелома, а после сопоставления фрагментов перелома трансплантат проводят дальше и фиксируют им фрагменты. После этого клиновидный трансплантат через отверстие, оставшееся после взятия трансплантатов, плотно заколачивают в костно-мозговые полости фрагментов между прямоугольным трансплантатом и стенкой костно-мозговой полости. В этом случае создается прочная фиксация фрагментов.
По окончании операции конечность в обязательном порядке фиксируется гипсовой повязкой от кончиков пальцев до верхней трети бедра на срок 2,5—3 месяца. По истечении намеченного срока гипсовую повязку снимают, производят контрольный рентгеновский снимок и в зависимости от выраженности регенеративных процессов гипсовую повязку могут накладывать еще на 1,5—2 месяца. Трудоспособность восстанавливается полностью через 5—5,5 месяца. Следует отметить, что многолетний опыт применения данного вида операций показывает очень хорошие результаты этого метода лечения.
Специальные лечебные мероприятия
При диафизарных переломах малоберцовой кости, как правило, специальных лечебных мероприятий не проводят, так как они не сопровождаются значительными функциональными растройствами. Исключение может составить только перелом головки и шейки малоберцовой кости, при котором может быть поврежден малоберцовый нерв.
В этой ситуации, если не отмечается динамика восстановления функции нерва, целесообразно провести оперативное вмешательство и ревизию нерва. При диафизарных переломах малоберцовой кости в свою очередь (даже со смещением фрагментов) нужно наложить U-образную гипсовую повязку или повязку типа Дельбе (лонгетно–кольцевую без стремени и без фиксации стопы) на срок 4 недели, предварительно выполнив обезболивание области перелома.
Нужно, однако, отметить, что такие переломы обычно хорошо срастаются и без сопоставления фрагментов. Поэтому возможно лечение таких переломов и хорошо наложенным тугим бинтованием широким марлевым бинтом без кромки.
Трудоспособность при изолированных диафизарных переломах малоберцовой кости обычно восстанавливается через 1—1,5 месяца. В свою очередь в случае изолированного перелома большеберцовой кости в нижней и средней трети без смещения или с незначительным смещением, не требующим репозиции, осуществляют обезболивание и фиксацию голени U-образной гипсовой повязкой, а при переломах в верхней трети — циркулярной гипсовой повязкой со стопой до верхней трети бедра.
Можно отметить, что значительные трудности в лечении вызывают изолированные переломы большеберцовой кости со значительным смещением фрагментов, особенно поперечные, косопоперечные и винтообразные переломы. Связано это с тем, что малоберцовая кость ограничивает свободу действия врача, из-за этого фрагменты сопоставляются плохо и нередко в связи с этим развивается ложный сустав. В этих случаях после удачного сопоставления фрагментов и наложения гипсовой фиксирующей повязки в обязательном порядке выполняется контрольное рентгенологическое исследование в двух проекциях.
Неотложная помощь. Иммобилизация конечности с захватом двух смежных суставов (коленного и голеностопного) шиной Крамера. Шины накладываются с наружной и внутренней сторон конечности; реже одной шиной Крамера, которая накладывается по задней поверхности конечности. При значительных смещениях костей голени рекомендуется накладывать шины Дитерихса, т. к. имеется возможность произвести транспортное втяжение. Транспортировка лежа на носилках.
Переломы лодыжек, переломо-вывихи в голеностопном суставе
Переломы лодыжек являются одними из самых часто встречающихся травматических повреждений голени. По отношению ко всем переломам голени данные переломы составляют 40—60%. Механизм возникновения перелома лодыжек различен.
Чаще всего это непрямой механизм травмы: подворачивание стопы кнаружи или кнутри, избыточная подошвенная или тыльная флексия стопы, ротация ее и различные сочетания упомянутых механизмов травмы.
При изолированных переломах лодыжек различают пронационный (подворачивание стопы кнаружи) и супинационный (подворачивание стопы внутрь) механизм травмы. Медиальная лодыжка, к примеру, чаще ломается при резкой супинации стопы, а латеральная — при ее пронации. В свою очередь резкая тыльная флексия стопы приводит к отколу переднего отдела суставной поверхности большеберцовой кости, а подошвенная — к отколу заднего края. Сочетание перечисленных механизмов травмы приводит к сложным переломам дистальных концов большеберцовой и малоберцовой костей, а также к переломовывиху голеностопного сустава.
Различают: изолированные переломы латеральной или медиальной лодыжки, обеих лодыжек в сочетании с краевым переломом заднего или переднего края большеберцовой кости (перелом Десто) и перелом медиальной лодыжки с переломом малоберцовой кости на 6—7 см выше верхушки латеральной лодыжки (перелом Дюпюитрена). Нужно сказать, что изолированный перелом латеральной лодыжки в клинической практике можно наблюдать чаще, чем перелом медиальной лодыжки. Происходят эти переломы в большинстве случаев в результате непрямой травмы — подвертывания стопы внутрь или наружу.
Нередко данные переломы сочетаются с разрывом связок межберцового синдесмоза, вследствие чего наступает смещение стопы кнаружи и расширение вилки голеностопного сустава.
Облегчает диагностику дополнительных повреждений связочного аппарата при переломе лодыжек характерная клиническая симптоматика: припухлость, кровоизлияние, локальная болезненность по линии перелома лодыжки и в области дельтовидной связки, которая, как правило, также повреждается, ограничение подвижности в голеностопном суставе. Наличие смещения фрагментов перелома лодыжек и подвывиха стопы определяют клинически и после анализа рентгеновских снимков.
Как уже отмечалось, изолированные переломы медиальной лодыжки встречаются намного реже и возникают они в результате подворачивания стопы внутрь с одновременной тыльной флексией.
Переломы одной лодыжки, особенно со смещением, достаточно трудно диагностируются и иногда принимаются за разрывы связочного аппарата.
Переломы двух лодыжек одновременно — более частое явление. Они, как и однолодыжечные переломы, делятся на супинационные (аддукционные) и пронационные (абдукционные). Супинационные переломы лодыжек возникают в результате внезапного подвертывания стопы внутрь при продолжающейся нагрузке всей тяжестью тела, в результате чего резко напрягаются наружные связки, которые и отламывают латеральную лодыжку.
Таранная же кость, упираясь во внутреннюю лодыжку, ломает ее на уровне щели голеностопного сустава. Следует отметить, что при этом виде перелома значительных смещений и деформаций не отмечается. Тем не менее нередко эти супинационные (аддукционные) переломы сопровождаются подвывихом таранной кости и, следовательно, всей стопы внутрь (перелом Мальгеня). При этом несильно выражена деформация области перелома и всей конечности. Пронационные переломы возникают в результате резкого поворачивания стопы наружу.
Пронационный механизм травмы приводит к резкому напряжению дельтовидной связки и задней большеберцово-таранной части медиальной связки и перелому внутренней лодыжки. В результате такого рода изменений происходит увеличение пронации стопы, таранная кость еще больше отклоняется кнаружи, оттесняет кнаружи латеральную лодыжку, вследствие чего рвутся связки межберцового синдесмоза, а затем ломается малая берцовая кость. При этом линия перелома проходится на 6—7 см выше конца латеральной лодыжки (перелом Дюпюитрена).
Пронационные (абдукционные) переломы голеностопного сустава иногда сопровождаются не только переломами лодыжек и разрывом межберцового синдесмоза, но и ротационным смещением таранной кости (перелом Мезоннева). Морфологию данного вида перелома необходимо учитывать при устранении подвывиха таранной кости и сопоставлении фрагментов лодыжек. В ситуации, когда к пронационному механизму травмы присоединяется тыльное сгибание стопы, под действием возникающего давления таранной кости на большую берцовую кость ломается ее передний дистальный край.
Если же присоединяется подошвенное сгибание стопы, то по тем же причинам ломается задний дистальный край большеберцовой кости (перелом Десто). Стопа при этом соответственно смещается кпереди и в краниальном направлении или кзади и в краниальном направлении, чему способствует разрыв связок и капсулы сустава. В результате развивается подвывих или вывих стопы.
По клинической картине пронационные переломы лодыжек имеют ряд характерных признаков. Вследствие смещения таранной кости кнаружи развивается подвывих стопы и вальгусная ее деформация (pes valgus).
В результате разрыва вилки голеностопного сустава (разрыва межберцового синдесмоза, встречающегося и в изолированном виде) происходит расширение надлодыжечной области.
Клиническая симптоматика. Клиническими признаками перелома лодыжек является появление в месте перелома гематомы, отека голеностопного сустава. Также отмечается резкая локальная болезненность при пальпации соответственно линии перелома. Уточнить морфологию перелома, характер смещения фрагментов и местоположение таранной кости помогает рентгенологическое исследование.
Лечебные мероприятия. При изолированных и двулодыжечных переломах без смещения проводят местное обезболивание перелома введением в гематому анестетика (10—15 мл 1%-ного раствора новокаина), в дальнейшем обеспечивается фиксация стопы и голени U-образной повязкой Волковича с кольцами в течение 4—6 недель.
При двулодыжечном супинационном переломе проводят точечную репозицию, предварительно выполнив местное обезболивание. Стопе при подтягивании по оси голени и осуществлении противотяги придают варусное положение, которое способствует натяжению мощного сумочно-связочного аппарата (lig. talofibulare anterior et posterior, lig. calcaneo fibulare) и притяжению латеральной лодыжки к большеберцовой кости.
Медиальная лодыжка при этом под давлением таранной кости смещается кнутри и становится на свое место. В дальнейшем стопу и голень фиксируют циркулярной гипсовой повязкой от кончиков пальцев стопы до колена. Основной целью фиксации в этом случае служит необходимость удержания стопы во вправленном положении как в момент наложения гипсовой повязки, так и на протяжении всего периода фиксации этой повязкой стопы и голени.
Определяют, насколько качественно выполнены фиксация перелома и сопоставление фрагментов перелома лодыжек, контрольным рентгеновским исследованием, выполненным в двух проекциях. Через 2,5—3 недели гипсовую повязку необходимо сменить. В дальнейшем стопе придают уже обычное положение и накладывают гипсовую повязку еще на 1—1,5 месяца.
При наличии пронационных переломов лодыжек с подвывихом стопы кнаружи, повреждением дистального заднего края большеберцовой кости (задний перелом Десто) и подвывихом стопы кзади (так называемые трехлодыжечные переломы) необходимо произвести вправление фрагментов перелома противотягой и тягой по оси голени, после чего накладывается фиксация нижнего отдела голени и смещение стопы кнутри и кпереди. Такого положения достигают равномерным надавливанием рукой на пяточную область в направлении сзади наперед.
При сопоставлении фрагментов при трехлодыжечных переломах голеностопного сустава вначале проводят вправление отколовшегося переднего или заднего фрагмента дистального конца большеберцовой кости. Затем, манипулируя стопой и не ослабляя приданного стопе положения тыльной или подошвенной флексии, сопоставляют лодыжки, т.е. придают соответствующие положения пронации или супинации.
В дальнейшем осуществляется фиксация места перелома циркулярной гипсовой повязкой. В том случае, если имеется расхождение межберцового синдесмоза при наложении гипсовой повязки, сдавливают вилку голеностопного сустава. Для этого применяют бимануальное сдавление межберцового синдесмоза, аппараты Свердлова, Беллера или пневматическое приспособление для устранения межберцового диастаза Каплана.
Нужно отметить, что вручную коррекцию упомянутой деформации проводить достаточно трудно, так как стопу и вилку голеностопного сустава необходимо прочно удерживать во вправленном положении вплоть до затвердения гипсовой повязки. Снимать циркулярную гипсовую повязку можно через 2—2,5 месяца с момента наложения. После этого выполняются комплекс лечебной физкультуры, массаж и физиотерапия (теплые ванны). Больному нужно рекомендовать приобрести ортопедические вкладки-супинаторы для предотвращения развития посттравматического плоскостопия и вальгусной деформации стопы, что особенно часто бывает при пронационных переломах.
Восстановление трудоспособности при переломе наружной лодыжки происходит через 2 месяца, при повреждении внутренней лодыжки — через 2,5 месяца, а при повреждении обеих лодыжек голени через 3—3,5 месяца. Наиболее длительно восстанавливается трудоспособность при трехлодыжечных переломах — в течение 3,5—4 месяцев.
Переломы костей стопы (fracture ossis pedis)
К переломам костей стопы относятся переломы таранной, пяточной, ладьевидной, кубовидной, клиновидных, плюсневых костей и фаланг пальцев.
Переломы таранной кости (fracturae ossis tali)
Нужно отметить, что переломы таранной кости встречаются относительно редко и относятся к группе тяжелых переломов. Наиболее часто ломается шейка таранной кости, затем идут переломы тела (блока) таранной кости и наиболее редко встречаются переломы заднего отростка таранной кости. Возникают данные переломы таранной кости от воздействия непрямого механизма травмы — при падении с высоты и опоре на пятки или в результате чрезмерного сгибания стопы в тыльном или подошвенном направлении.
В первом случае имеет место возникновение компрессионного перелома тела таранной кости, во втором перелом шейки, который может осложниться вывихом тела таранной кости кзади. Перелом заднего отростка таранной кости чаще всего происходит в результате подошвенной флексии стопы. Если таранная кость под воздействием вышеописанных сил все же не ломается, давление тяжести тела через кости голени и таранную кость передаются на соседние кости стопы — ладьевидную, пяточную, клиновидные и первые три плюсневые кости, тогда может повреждаться каждая из упомянутых костей.
Диагностировать перелом таранной кости достаточно трудно, так как симптомы этого повреждения (гемартроз, местная болезненность, ограничение функции стопы и голеностопного сустава, сглаженность контуров голеностопного сустава, невозможность нагружать стопу и т.д.) имеют много общего с признаками других повреждений голеностопного сустава — с переломами лодыжек, дистальнего переднего или дистального заднего края большеберцовой кости и т.д.
Поэтому эти повреждения нередко не диагностируются врачами, трактуются как ушибы, растяжения (разрывы) связок голеностопного сустава, переломы лодыжек и др.
Диагностически важным в этой ситуации является тщательное клиническое обследование. Благодаря этому в ряде случаев удается выявить симптомы, свойственные повреждению именно таранной кости: кровоизлияние и отечность больше выражены с внутренней стороны голеностопного сустава, нередко они распространяются и на нижнюю треть голени. При переломах шейки таранной кости стопа располагается в положении подошвенного сгибания и незначительного вальгуса.
Также при данном виде перелома (при переломе шейки таранной кости) болезненность при пальпации локализуется в переднем отделе голеностопного сустава, а при наличии перелома заднего отростка таранной кости — сзади по обе стороны от пяточного сухожилия. Можно отметить также при переломе шейки или блока таранной кости наличие болезненности в области щели голеностопного сустава при поколачивании по пятке, прощупывании тела таранной кости спереди или сбоку (кнаружи или кнутри) от пяточного сухожилия при вывихе его кзади. В результате вывиха тела таранной кости кзади стопа находится в положении подошвенного сгибания вследствие натяжения пяточного сухожилия над сместившимся фрагментом.
При этом кожа над пяточным сухожилием натянутая и бледная вследствие недостаточного ее кровоснабжения. Это объясняется натяжением длинного сгибателя большого пальца сместившимся фрагментом блока таранной кости кзади и кнутри, благодаря чему сухожилие сгибателя первого пальца относительно укорачивается. Болевое ощущение вызывается давлением сухожилия через опору таранной части на поврежденную таранную кость. Нужно сказать, что этот симптом считается патогномоничным для повреждения таранной кости.
Окончательный диагноз перелома таранной кости ставится после тщательного рентгенологического обследования больного. При этом нельзя забывать о том, что за перелом заднего отростка таранной кости на профильных рентгеновских снимках легко можно принять часто встречающуюся в этом месте добавочную сесамовидную косточку треугольной формы — os trigonum (s. talus accessorium). Сесамовидная косточка располагается позади таранной кости и представляет собой задний отросток таранной кости (processus posterior tali), не слившийся в свое время с остальной частью таранной кости.
Края таранной кости при этом на боковых снимках всегда выглядят ровными, с плавным переходом от одной грани к другой. В тех же случаях, когда есть фрагмент заднего отростка таранной кости, при переломе один из краев кости является зазубренным. В сомнительных случаях целесообразно анализировать сравнительные снимки обеих конечностей (поврежденной и здоровой) в боковой проекции.
Лечебные мероприятия. При лечении переломов таранной кости без смещения фрагментов выполняется фиксация стопы под прямым углом к голени циркулярной гипсовой повязкой до коленного сустава в течение 2—3 недель. Следует отметить, что более продолжительная фиксация стопы может привести к развитию тугоподвижности в голеностопном суставе и развитию асептического некроза тела таранной кости или нейротрофических изменений в костях и мягких тканях стопы. По прошествии 3 недель гипсовую повязку снимают и в течение последующих 3 недель фиксируют стопу задней гипсовой шиной.
Также назначаются ранние упражнения в голеностопном суставе, массаж, теплые ванночки, а затем физиотерапевтические процедуры с озокеритом и парафином. Нагрузку в дальнейшем разрешают в ортопедической обуви или при наличии ортопедической вкладки-супинатора через 1,5 месяца. Полное восстановление трудоспособности отмечается через 2,5—3 месяца.
Переломы шейки таранной кости со смещением фрагментов и переломы, сопровождающиеся вывихом таранной кости, в свою очередь требуют в первом случае одномоментного сопоставления фрагментов перелома, а во втором — оперативного лечения.
Сопоставление фрагментов при переломе шейки таранной кости со смещением проводят под местным обезболиванием области перелома 1%-ным раствором новокаина (30—40 мл). Стопе после вправления отломков по оси голени придают положение максимальной подошвенной флексии, что связано с тем, что перелом шейки таранной кости сопровождается смещением дистального фрагмента в тыльную сторону. Травматологу при этом помогают два ассистента. Один удерживает стопу, другой фиксирует голень.
После придания стопе упомянутого выше положения:
Tравматолог надавливает на головку таранной кости, а ассистент, удерживающий стопу, переводит последнюю из положения крайнего подошвенного сгибания в положение легкого подошвенного сгибания.
Затем, удерживая стопу в приданном ей положении, накладывают циркулярную гипсовую повязку от пальцев стопы до коленного сустава. Качество произведенного вправления проверяют рентгенологическим исследованием в двух проекциях.
В дальнейшем проводится то же лечение, что при других переломах — лечебная физкультура, массаж, физиотерапия.
В случае, когда репозиция не удалась или имеется переломовывих таранной кости, прибегают к хирургическому лечению. Во время операции выполняется открытое сопоставление фрагментов, а при необходимости осуществляется и их фиксация перекрещивающимися спицами или костным штифтом из ауто- или аллокости. После операции на срок 1 месяц накладывается циркулярная гипсовая повязка или скелетное вытяжение за пяточную кость. В этом случае показана и может быть выполнена ранняя функциональная терапия (лечебная физкультура, массаж и физиотерапия).
Трудоспособность восстанавливается спустя 2,5—3 месяца с момента начала лечения. В восстановительном периоде не следует забывать о профилактике развития плоскостопия, что осуществляется путем ношения в течение года ортопедической вкладки-супинатора. Также более быстрой нормализации функции ноги в голеностопном суставе при данной патологии способствует грязелечение.
При изолированном переломе заднего отростка таранной кости проводят фиксацию конечности задней гипсовой шиной в течение 2—3 недель. Боль и ограничение функции в дальнейшем являются показанием к удалению заднего отростка. В более тяжелых случаях многооскольчатого перелома таранной кости с вывихом фрагментов производят артродез голеностопного сустава или астрагалэктомию — удаление таранной кости.
Неотложная помощь. Иммобилизация конечности от верхней трети голени с захватом голеностопного сустава до кончиков пальцев стопы шинами Крамера. Одна из них накладывается по задней поверхности и две по бокам. При дюпюитреновском переломе, и особенно при переломах лодыжек с отрывом заднего края большеберцовой кости, нередко наблюдается смещение стопы кзади. В этих случаях показана одномоментная репозиция и наложение задней гипсовой лонгеты. При изолированных переломах наружной лодыжки повязка накладывается на 30 дней, внутренней лодыжки — на 40—50 дней. По снятии повязки — массаж, суховоздушные ванны, гимнастика в течение 15—20 дней. Нагрузка разрешается в зависимости от характера перелома и процесса консолидации через 20—25 дней, сначала на костылях, а потом с палкой. По снятии гипсовой повязки необходимо больному назначить ношение супинатора на 6 месяцев во избежание развития плоскостопия.
Переломы пяточной кости
Клиническая симптоматика. Перелом пяточной кости характеризуется возникновением местного отека, кровоизлиянием в подлодыжечную область, сглаженностью контуров пяточного сухожилия (преимущественно с внутренней стороны), болезненностью при пальпации пятки.
При этом отмечается выраженное увеличение пятки в объеме, что особенно заметно при сравнительном осмотре области прикрепления пяточного сухожилия и пятки сзади. В результате перелома пяточной кости нагрузка на пяточную кость из-за резкой болезненности невозможна.
Ситуация, когда имеются многооскольчатые и компресионные переломы пяточной кости, осложняется уплощением продольного свода стопы, при этом также на стороне повреждения отмечается более дистальное расположение верхушек лодыжек по сравнению со здоровой ногой.
При переломе заднего отдела пяточной кости со смещением фрагментов в краниальном направлении и ретракцией икроножной мышцы, а также в связи с резко выраженным болевым синдромом значительно ослабевает сила подошвенной флексии стопы.
Окончательно диагноз и морфологию перелома пяточной кости уточняют по результатам оценки рентгенограмм, выполненных в двух проекциях.
Лечебные мероприятия. Лечение перелома пяточной кости без смещения заключается в фиксации конечности циркулярной гипсовой повязкой до коленного сустава в положении легкой подошвенной флексии стопы. Такое положение стопы предотвращает возможность вторичного смещения фрагментов в связи с развитием посттравматической ретракции трехглавой мышцы голени. Ходить больному с помощью костылей с дозированной нагрузкой на стопу (на передний ее отдел) разрешают через 3—4 недели.
Снимают гипсовую повязку по прошествии 1—1,5 месяца и назначают массаж, лечебную физкультуру и физиотерапию (тепло). Полную нагрузку на стопу разрешают не раньше чем через 2—3 месяца от начала лечения.
При переломе пяточной кости со смещением фрагментов в первую очередь обеспечивается адекватное обезболивание места перелома (вводится 30—35 мл 1%-ного раствора новокаина), а в последующем выполняется ручное вправление фрагментов на деревянном клине. При этом обращают особое внимание на моделирование продольного свода стопы в положении крайней подошвенной флексии стопы.
После этого конечность фиксируют циркулярной гипсовой повязкой до верхней трети бедра в положении сгибания ноги в коленном суставе под углом в 75—80° и подошвенного сгибания стопы под углом 95—100°. Благодаря такому положению конечности достигается полное расслабление икроножной мышцы, что необходимо для удержания фрагментов во вправленном положении.
Следует отметить, что в процессе наложения гипсовой повязки тщательно моделируют продольный свод стопы. При наличии перелома пяточной кости с еще более значительным смещением фрагментов и неудачной попытке одномоментной репозиции применяется для лечения метод постоянного скелетного вытяжения за пяточный бугор. При этом под контролем рентгеновских снимков, особенно в боковой проекции, следят за тем, чтобы спица Киршнера была наложена правильно — через центральную часть пяточного бугра. В противном случае спица или клемма быстро прорежет кость и выйдет из нее в мягкие ткани.
Переломы пяточной кости (Наложения скелетной тяги)
После наложения скелетной тяги больного укладывают на ортопедическую койку со щитом, при этом ногу помещают на специальную ортопедическую подушку (пятка должна свисать и не касаться подушки). На бедро накладывают клеевое вытяжение с грузом 2—3 кг. Стопе же с помощью клеевых тяг придают положение подошвенного сгибания, а моделирование продольного свода ее осуществляют вправляющей петлей с тягой, направленной к головному концу.
Сопоставление фрагментов производят в течение 2—3 дней с помощью грузов 4—6 кг. На клеевой тяге, наложенной по тыльной и подошвенной поверхностям переднего отдела стоп, помещают груз 2,5—3 кг, на направляющей петле, наложенной на свод стопы, 2—2,5 кг. Благодаря системе скелетного вытяжения и вправляющим петлям можно достигнуть эквинусной установки стопы, расслабления икроножной мышцы, а также низведения сместившегося в краниальном направлении заднего отдела пяточной кости и формирования продольного свода стопы вправляющей петлей.
После определения, что сопоставление фрагментов перелома пяточной кости достигнуто (определяется по контрольной рентгенограмме), груз на клемме или спице постепенно уменьшают до 3 кг. Снимают же полностью скелетное вытяжение через месяц от начала лечения, а клеевое вытяжение сохраняют еще в течение 2 недель. Затем можно применить и циркулярную гипсовую повязку без стопы (тутор), но с вгипсованным в нее стременем, которое изготовлено из облегченного прочного материала. Стремя вгипсовывают в гипсовую повязку таким образом, чтобы его опорная часть выходила за пределы подошвенной поверхности на 5—6 см.
В этой повязке, опираясь на стремя, больной может самостоятельно стоять, совершать небольшой объем движений в голеностопном суставе и пальцами стопы или ходить с помощью костылей, можно также давать дозированную нагрузку на ногу. Следует отметить, что при таком методе фиксации стопа находится вне нагрузки. Давление при опоре, минуя спору, через стремя равномерно передается на вышележащие отделы конечности, чем предотвращаются вторичное смещение фрагментов пяточной кости и развитие плоскостопия, что, как правило, наблюдается при ранней нагрузке поврежденной стопы.
Снимают гипсовую повязку по прошествии 2—3 недель и назначают массаж, лечебную физкультуру и физиотерапию. Затем производят наложение гипсовой повязки с моделированием продольного свода стопы. При этом разрешают ходьбу с помощью костылей и рекомендуют дозированно нагружать ногу. Полная нагрузка с вкладкой-супинатором допускается через 3 месяца.
Нужно сказать, что свежие переломы пяточной кости, за исключением изолированного отрыва пяточного бугра вследствие сокращения икроножной мышцы (бугор фиксируют винтом), оперативному лечению не подлежат.
В более запущенных случаях, когда перелом пяточной кости сросся неправильно и ему сопутствует уплощение свода стопы, имеется варусная или вальгусная деформация пяточной кости с нарушением опорной функции стопы, показана корригирующая остеотомия пяточной кости с применением с целью коррекции деформации костного ауто- или аллоклина и металлического винта.
При этом размеры костного клина рассчитываются заранее по рентгенограмме. В некоторых случаях при подобных операциях предварительно проводят z-образное рассечение пяточного сухожилия. В конце операции при необходимости его удлиняют.
Переломы ладьевидной кости (fracturae ossis navicularae pedis)
Причиной возникновения перелома ладьевидной кости можно назвать прямую травматическую силу — падение тяжелых предметов на стопу. В большинстве случаев переломы данного вида сочетаются с переломами кубовидной и клиновидной костей.
Ладьевидная кость тем не менее может повреждаться и в результате непрямой травмы — вследствие насильственного подошвенного сгибания стопы, при котором ладьевидная кость сдавливается между головкой таранной кости и клиновидными костями. Тогда отмечается отрыв костного края тыльной поверхности ладьевидной кости или отрыв бугристости на нижнемедиальной поверхности ладьевидной кости.
Кроме того, перелом ладьевидной кости нередко сопровождается вывихом фрагмента к тылу или к тылу и кнутри. При резком нескоординированном сокращении задней большеберцовой мышцы происходит отрыв бугристости ладьевидной кости в месте прикрепления упомянутой мышцы.
Клиническая симптоматика. При осмотре стопы при переломе ладьевидной кости отмечают ограниченную припухлость и боль в области ладьевидной кости. При вывихе фрагмента к тылу в области припухлости прощупывается костный выступ. При этом ходьба затруднена, больной наступает только на пятку. Активная и пассивная пронация и супинация, абдукция и аддукция стопы, а также осевая нагрузка по оси I, II, III плюсневых костей вызывают боль в области ладьевидной кости. В случае изолированного отрыва бугристости ладьевидной кости имеются припухлость и боль, локализующаяся на нижнемедиальной поверхности ладьевидной кости.
Окончательный диагноз и морфологию перелома уточняют при помощи рентгенологического исследования.
Нужно отметить, что отрыв бугристости ладьевидной кости необходимо дифференцировать от врожденной наружной ладьевидной кости (os tibiale externum), которая появляется в результате отдельного ядра окостенения и не сливается с основной массой ладьевидной кости. В некоторых случаях эту дополнительную кость принимают за костный осколок. Чтобы точно поставить диагноз, в этой ситуации необходимо провести анализ рентгенограмм обеих стоп, так как добавочные кости бывают, как правило, на обеих ногах.
Лечение перелома ладьевидной кости может быть как консервативным, так и оперативным.
Консервативное лечение начинают с обеспечения адекватного обезболивания места перелома, для чего в область перелома вводится 20—30 мл 1%-ного раствора новокаина. При отрыве края или костной пластинки тыльной поверхности ладьевидной кости накладывают циркулярную гипсовую повязку на стопу и голень. При этом важно тщательно смоделировать продольный свод стопы. К повязке пригипсовывают стремя и больному разрешают ходить.
Срок фиксации гипсовой повязкой продолжается в течение 2—3 недель. Трудоспособность восстанавливается не раньше чем через 3—4 недели от момента начала лечения. При отрыве бугристости ладьевидной кости, к которой прикрепляется сухожилие задней большеберцовой мышцы, стопу и голень фиксируют циркулярной гипсовой повязкой в положении приведения и пронации стопы на 5—6 недель. Если повязку не накладывать, то вследствие оседания и поворота внутрь таранной кости развивается тяжелое плоскостопие. Поэтому при наложении гипсовой повязки особое внимание уделяется моделированию продольного свода стопы.
После снятия гипсовой повязки назначаются комплекс упражнений лечебной физкультуры, массаж и физиотерапия. Также рекомендуется постоянное ношение вкладки-супинатора. Трудоспособность восстанавливается после такой травмы только через 2—2,5 месяца.
В случае переломовывиха ладьевидной кости также производят обезболивание 20—25 мл 1%-ного раствора новокаина и приступают к одномоментной репозиции фрагментов повреждения ладьевидной кости. Больной при этой манипуляции лежит на спине, коленный сустав на поврежденной ноге согнут.
Нужно отметить, что вправить смещенную ладьевидную кость можно только после предварительного растяжения ее ложа, находящегося между суставной поверхностью головки таранной кости и задними суставными поверхностями клиновидных костей. Стопе придают положение подошвенного сгибания и вальгусной установки, а затем осуществляют пальцевое нажатие на сместившийся фрагмент.
После сопоставления фрагментов в обязательном порядке стопе нужно придать среднефизиологическое положение и наложить циркулярную гипсовую повязку на срок 2,5—3 месяца. Затем обязателен курс лечебной гимнастики, массажа и физиотерапии (теплых ванн). Также очень важным моментом является последующее ношение вкладки-супинатора или специальной ортопедической обуви. Трудоспособность в этом случае восстанавливается не раньше чем через 3—4 месяца от начала лечения.
Если сместившийся фрагмент ладьевидной кости консервативно вправить не удалось, целесообразно прибегнуть к оперативному лечению. Во время операции выполняют давление на ладьевидную кость и постепенно проводят наружное отклонение. Следует заметить, что вправить ладьевидную кость даже при хирургическом вмешательстве (при хорошем доступе к кости и общем наркозе) достаточно трудно.
Для предупреждения повторного смещения через первую клиновидную кость и тыльный отломок ладьевидной кости в головку таранной кости дрелью проводят тонкую спицу. Конец спицы скусывают, рану зашивают послойно. Спицу и голень фиксируют циркулярной гипсовой повязкой в положении небольшого подошвенного сгибания. Спицу удаляют через 6 недель после операции. Срок иммобилизации и дальнейшее лечение аналогичны описанному выше.
Хирургическому лечению также подвергаются отрывные переломы бугристости ладьевидной кости. Во время операции в этом случае отломок с сухожилием задней большеберцовой мышцы подшивают на место шелком через надкостницу или трансоссально.
Переломы кубовидной и клиновидных костей (fracturae ossis cuboideum et cuneiformia)
Причиной травмирования кубовидной и клиновидных костей является механизм прямой травмы — падение тяжести на тыл стопы, сдавление стопы колесом и т.д. Различают изолированные переломы этих костей, а также переломы, сочетающиеся с переломами и вывихами костей предплюсны и плюсны. Следует тем не менее заметить, что значительного смещения фрагментов при переломе кубовидной и клиновидных костей обычно не происходит.
Клиническая симптоматика. При переломе данного вида определяются ограниченная припухлость, боль при пальпации, давлении и движениях стопы. При переломе кубовидной кости боль локализуется больше снаружи, а при переломах клиновидных костей — внутри. Для перелома кубовидной кости характерна болезненность при осевой нагрузке IV—V плюсневых костей, а для переломов клиновидных костей — при осевой нагрузке I—III плюсневых костей.
При подозрении на травму такого рода обязательно выполняется рентгенологическое исследование. На рентгенограмме перелом кубовидной и клиновидных костей следует отличать от сесамовидной кости, расположенной в сухожилии короткой малоберцовой мышцы, и добавочной (везалиевой) кости. Добавочные кости на рентгенограмме имеют ровные, незазубренные контуры, имеются и на другой стопе, как правило, не совпадают по локализации с припухлостью и болезненностью.
Лечебные мероприятия. При переломе кубовидной и клиновидных костей применяют бесподкладочную гипсовую повязку, которую следует хорошо отмоделировать в области продольного и поперечного сводов стопы. К повязке, как и при других переломах костей стопы, пригипсовывают стремя. Ходить при этом больной может уже через 3—4 дня после наложения гипсовой повязки. Снимают гипсовую повязку через 5—6 недель и назначают лечебную физкультуру, массаж и физиотерапию. Восстановление трудоспособности можно отметить уже через 2—2,5 месяца. В дальнейшем в течение года больному обязательно рекомендуют носить вкладку-супинатор или специальную ортопедическую обувь.
Переломы плюсневых костей (fracturae ossis metatarsus)
Нужно сказать, что переломы плюсневых костей возникают достаточно часто и составляют около 2% всех переломов. Наиболее частому повреждению подвержены I и V плюсневые кости. Можно отметить также, что встречаются и множественные переломы плюсневых костей, возникающие, как правило, вследствие прямой травмы (сдавления стопы, падения тяжелого предмета на стопу, наезда колесом и т.д.). Непрямой механизм травмы как причина данного перелома встречается достаточно редко.
Плюсневые кости могут ломаться у основания, на протяжении диафиза, в области шейки и головки. В большинстве случаев можно наблюдать переломы диафиза плюсневых костей, при этом наиболее неблагоприятным является смещение фрагментов под углом, открытым к тылу. Это в дальнейшем затрудняет нагрузку стопы.
В свою очередь смещение под углом, открытым в подошвенную сторону, также является не очень благоприятным, так как в дальнейшем затрудняется ношение обычной обуви. Однако следует сказать, что значительного смещения при переломе одной или двух плюсневых костей не бывает, так как уцелевшие плюсневые кости, являясь естественными шинами, удерживают отломки от значительного их смещения.
Клиническая симптоматика. Клиническая картина переломов плюсневых костей зависит от характера травмы, количества поврежденных костей и степени выраженности смещения фрагментов. Основными признаками перелома плюсневых костей являются кровоизлияние, отек пальца, боль, невозможность нагружать поврежденную ногу. При объективном обследовании больного можно отметить, что надавливание на головку поврежденной плюсневой кости со стороны подошвенной поверхности вызывает отраженную болезненность в области перелома (симптом Якобсона).
Также вызывает резкую отраженную болезненность в области перелома нагрузка по оси пальца, соответствующего поврежденной поверхности плюсневой кости. Характер перелома, степень смещения фрагментов и число поврежденных плюсневых костей уточняют на рентгеновских снимках, сделанных в двух проекциях, — тыльно-подошвенной и косой (пронация стопы под углом в 45—50°).
Лечебные мероприятия. При переломе одной или двух плюсневых костей без наличия смещения фрагментов накладывают гипсовую шину или циркулярную гипсовую повязку с хорошо отмоделированным продольным сводом стопы на срок 3—4 недели. В случае наличия смещений фрагментов при переломе плюсневых костей место перелома каждой плюсневой кости обезболивается введением анестетика (10 мл 1%-ного раствора новокаина). Угловое смещение укрепляют вытяжением на соответствующий палец или пальцы и противовытяжением.
Фиксацию осуществляют циркулярной гипсовой повязкой до коленного сустава в течение месяца. Хорошо отмоделированный продольный свод стопы является непременным условием лечения данного вида перелома. Затем гипсовую повязку снимают и назначают физиотерапию, лечебную гимнастику и массаж. Полную нагрузку на стопу разрешают только спустя 2—2,5 месяца с момента лечения. Также обязательным в восстановительном периоде (в течение года после травмы) является ношение вкладки-супинатора или специальной ортопедической обуви.
Когда вправить фрагменты плюсневых костей не удается, что подтверждается результатами рентгенологического исследования сразу после репозиции и наложения фиксирующей повязки, а также в случае открытого перелома, требующего хирургической обработки, производят открытое сопоставление фрагментов плюсневых костей и внутрикостную фиксацию их с помощью спиц. Трудоспособность восстанавливается через 2—2,5 месяца. После консолидации места перелома спицы удаляют.
Переломы фаланг пальцев стопы (fracturae digiti pedis)
Переломы фаланг пальцев встречаются в 1,5% случаев по отношению ко всем переломам. Возникают они, как правило, вследствие прямой травмы (падения тяжести на пальцы стопы), причем при этом чаще повреждаются дистальные и проксимальные фаланги. Редким явлением можно назвать возникновение перелома средней фаланги пальца стопы. Также очень редко наблюдаются значительные смещения фрагментов перелома проксимальных и дистальных фаланг пальцев.
Смещения их, особенно фрагментов проксимальных фаланг, под углом, открытым к тылу, устраняют после предварительного обезболивания (местной анестезии новокаином) давлением на вершину угла со стороны подошвенной поверхности. Фиксацию в дальнейшем осуществляют циркулярной гипсовой повязкой от кончиков пальцев стопы до верхней трети голени или задней гипсовой шиной в течение 3 недель. Трудоспособность восстанавливается через 4—5 недель.
При неудавшейся попытке репозиции или открытых переломах, требующих хирургического вмешательства, смещенные фрагменты после их репозиции фиксируют спицей или инъекционной иглой. Трудоспособность после применения данного метода лечения восстанавливается через 1,5—2 месяца.
Переломы дистальных фаланг, чаще носящие оскольчатый характер, как правило, сопровождаются формированием болезненных подногтевых гематом. С целью эвакуации подногтевой гематомы проводят прожигание ногтя в перпендикулярном направлении раскаленным концом канцелярской скрепки или инъекционной иглы. Манипуляция эта безболезненна, после нее через образовавшиеся отверстия кровь, скопившаяся под ногтем, выходит. После проведения манипуляции обязательным является наложение асептической повязки.
При лечении переломов фаланг пальцев особое внимание необходимо уделять лечению повреждений большого пальца стопы, несущего значительную нагрузку при стоянии и особенно при ходьбе в момент переката стопы и отталкивания ее от плоскости опоры, так как именно они нередко сопровождаются значительными функциональными нарушениями.
© 2009 База Рефератов