
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Реферат: Ревматоидный артрит
Реферат: Ревматоидный артрит
РЕФЕРАТ
НА ТЕМУ: РЕВМАТОИДНЫЙ АРТРИТ
2009г.
РЕВМАТОИДНЫЙ АРТРИТ (Artritis rheumatoides)
Ревматоидный артрит является одним из весьма распространенных заболеваний, причем заболеваемость им за последние 50—60 лет увеличилась.
Этиология ревматоидного артрита не выяснена. Предполагаемая связь с инфекционным возбудителем (микоплазмой, молекулярными компонентами микроорганизмов, обладающими антигенными свойствами, персистирующими вирусами, в первую очередь вирусами краснухи и Эпстайна — Барра) не имеет в настоящее время достаточно убедительных обоснований.
Наиболее вероятно, что различные повреждающие факторы внутренней и внешней среды (а чаще их сочетание) приводят к нарушению иммунного гомеостаза с последующим поражением соединительной ткани и ее производных.
Определенное значение придается генетическим факторам.
Патогенез. Одним из ведущих звеньев в развитии заболевания является первичный (врожденный или приобретенный) дефект иммунитета, приводящий к ослаблению иммунного контроля и возникновению патологических иммунных (аутоиммунных) реакций. Возможно, имеет значение повреждающее действие неизвестного фактора на синовиальную оболочку. Наиболее часто при ревматоидном артрите образуются антитела к с-фрагменту (Fc) иммуноглобулина G — ревматоидный фактор.
Аутоантитела и образующиеся при их участии иммунные комплексы (антиген + иммуноглобулин + ревматоидный факгор + комплемент) вызывают ряд патологических реакций, нередко приобретающих цепной (беспрерывный) характер. При этом происходит повреждение лизосом клеток с выходом активных провоспалительных субстанций, стимуляция фагоцитоза, активация медиаторов воспаления (кининов, серотонина, гистамина и др.), активация свертывающей системы крови. Подобные взаимосвязанные реакции разыгрываются в первую очередь в синовиальной оболочке, а также и вне суставов, особенно в сосудах. Таким образом, заболевание нередко с самого начала приобретает системный характер, который клинически не всегда очевиден.
К предрасполагающим факторам в развитии ревматоидного артрита относят конституциональные и генетические особенности организма, нарушения в системе гипофиз — надпочечник, изменения нейротрофических процессов.
Πатоморфология. В начальном периоде отмечается повреждение тканей суставов в виде острого или подострого синовита с выраженными экссудагивно альтеративными изменениями (гиперемия, отек, инфильтрация лейкоцитами, серозный выпот в полость сустава). Воспалительный процесс в последующем распространяется на суставную капсулу и мягкие ткани суставов. Экссудативные изменения вскоре сменяются пролиферативными с формированием микроворсинок, лимфоидных инфильтратов, сета сосудов, грануляций. Разрастающаяся грануляционная ткань (так называемый паннус) проникает в хрящ и разрушает его, затем в процесс вовлекаются эпифизы костей. В околосуставной клетчатке фиброзный процесс нередко протекает с образованием ревматоидных узелков.
Прогрессирование фиброзно-склеротического процесса приводит к развитию подвывихов и вывихов, контрактур с ограничением функции суставов, анкилозированию (фиброзному, а затем и костному). Наряду с изменениями в суставах процессы дезорганизации соединительной ткани и изменения в сосудах наблюдаются во многих органах и системах.
Клиника. В большинстве случаев заболевание начинается остро или подостро.
Как правило, вначале наблюдается симметричное поражение проксимальных межфаланговых суставов кистей и стоп. Затем вовлекаются и более крупные суставы: лучезапястные, голеностопные и, наконец, коленные, плечевые, тазобедренные. Нередко с самого начала поражаются крупные суставы. Отмечается умеренное увеличение сустава, повышение местной температуры, гиперемия, болезненность при пальпации.
Пассивная и особенно активная подвижность в нем ограничена и болезненна. Уже в этом периоде заболевания характерно ощущение скованности в пораженных суставах после длительной неподвижности, особенно по утрам (утренняя скованность). Клинические проявления артрита отличаются стойкостью даже при активном лечении.
Часто развивается гипотрофия мышц, прилегающих к пораженным суставам.
Нередко в мягких тканях вблизи пораженного сустава образуются плотные ревматоидные узелки. Наиболее часто они располагаются на предплечьях, вокруг локтевых суставов, в области пяточных сухожилий. Их обнаружение имеет определенное диагностическое значение.
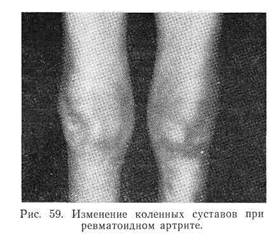
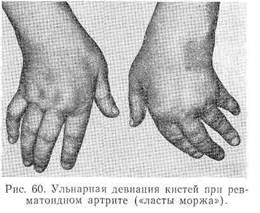
По мере прогрессирования заболевания усиливаются пролиферативные процессы в суставах и околосуставных тканях, отмечается деструкция хрящей и суставных отделов костей, что приводит к деформациям, контрактурам, подвывихам (рис. 59). При поражении суставов кистей развивается деформация (ульнарная девиация), придающая кистям характерный вид («ласты моржа», «рука с лорнетом») (рис. 60).
Пораженные суставы при ревматоидном артрите обычно находятся на разных стадиях развития патологического процесса: в одних суставах отмечаются пролиферативные изменения, в других — экссудативные, в третьих — анкилозирующие. Нередко в одних и тех же суставах имеют место смешанные изменения.
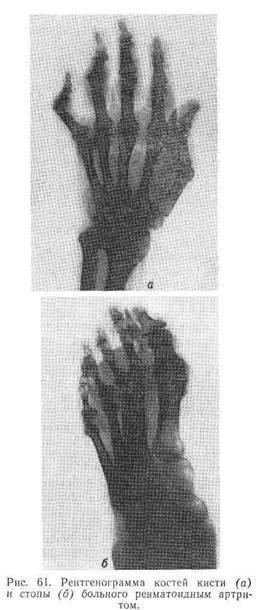
Рентгенологически вначале определяется остеопороз суставных концов костей и расширение суставной щели, связанное с выпотом в суставную полость. В дальнейшем происходит сужение суставной щели вследствие разрушения хрящей, эрозирование суставных поверхностей костей с образованием узур. Одновременно образуются кистевидные просветления в эпифизах и небольшие остеофиты на суставных поверхностях. В последующей стадии процесса суставная щель исчезает, образуются фиброзные и костные сращения с исходом в анкилоз (рис. 61, а и б).
Клиническая картина ревматоидного артрита отличается также разнообразными внесуставными проявлениями.
Поражение сердца характеризуется развитием патологического процесса, главным образом в миокарде, реже — в эндокарде. Клинически это проявляется умеренным ресширением сердца, преимущественно влево, приглушенностью I тона, появлением систолического шума без акцента II тона, наклонностью к гипотонии и лабильности пульса. При ЭКГ-исследовании часто отмечаются признаки умеренного изменения миокарда со снижением вольтажа зубцов, увеличения систолического показателя и др.
Лишь в некоторых случаях развивается диффузный миокардит, а еще реже формируется органический клапанный порок сердца — недостаточность митрального клапана и исключительно редко — стеноз левого предсердно-желудочного отверстия. Иногда развивается перикардит.
Относительно редко наблюдается поражение органов дыхания: очаговые изменения в нижних долях легких, сухой или экссудативный (с небольшим выпотом) плеврит. Поражение легочных сосудов может привести к легочной гипертензии. В редких случаях развивается диффузный интерстициальный фиброз легких, протекающий очень тяжело.
Со стороны органов пищеварительной системы часто наблюдается угнетение желудочной секреции, особенно при длительном течении заболевания. У некоторых больных снижены функции поджелудочной железы, печени. В тяжелых случаях возможна жировая дистрофия, а также амилоидоз печени.
Поражение почек встречается в виде очагового (реже диффузного) гломерулонефрита или амилоидоза. Развитие амилоидоза почек, который часто является одним из проявлений общего амилоидоза, обусловлено, по всей вероятности, аутоиммунными процессами (возможно, имеет значение иммунодепрессивная терапия). Как правило, амилоидоз прогрессирует медленно: отмечается нарастающая протеинурия с развитием клинической картины нефротического синдрома через 10 лет и более от начала заболевания; лишь в очень тяжелых высокоактивных случаях ревматоидного артрита амилоидоз может развиться на втором-третьем году болезни. Появление нефротического синдрома свидетельствует о неблагоприятном течении заболевания.
Система крови при ревматоидном артрите претерпевает разнообразные изменения. При обострении отмечается умеренный лейкоцитоз, стойкое увеличение СОЭ (до 50—70 мм/ч). При длительном торпидном течении заболевания часто развиваются лейкопения, умеренная анемия, а в тяжелых случаях — и тромбоцитопения. (Цитопения в сочетании с увеличением селезенки и лимфатических узлов более характерна для синдрома Фелти, представляющего особую форму ревматоидного артрита).
Для ревматоидного артрита характерна диспротеинемия — гипоальбуминемия, гиперглобулинемия (за счет α2- и γ-глобулинов). Часто повышен уровень иммуноглобулинов. В 75—80 % случаев в крови находят ревматоидный фактор. Выявление последнего производится с помощью реакции Волера—Роуза, сущность которой заключается в агглютинации сенсибилизированных эритроцитов барана при добавлении к ним сыворотки больного ревматоидным артритом. Технически более простым является латекс-тест (реакция агглютинации на частицах латекса). Характерны другие нарушения иммунной системы: дисфункция Т- и В-лимфоцитов, образование патологических иммунных комплексов, противотканевых антител.
Часто положительна проба на С-реактивный протеин, повышены показатели дифениламиновой и сиаловой проб, а также уровень фибриногена. Снижен титр комплемента.
При ревматоидном артрите выявляется также ряд нарушений со стороны вегетативной и центральной нервной системы. Нередко отмечается своеобразная картина полиневропатии (чувство жжения и покалывания в конечностях, изменение чувствительности и онемение пальцев, мышечная боль, значительные изменения сухожильных рефлексов, потливость, повышение местной температуры). В тяжелых случаях наблюдаются полиневриты, в основе которых, как полагают, лежит ревматоидный васкулит.
Наряду с этим обращают на себя внимание проявления астенического синдрома: повышенная эмотивность, эмоциональная неустойчивость, плаксивость, депрессия и пр.
Большое своеобразие клинических проявлений ревматоидного артрита дало основание выделить некоторые его формы (варианты) в зависимости от вовлечения тех или иных систем в патологический процесс, а также характера поражения суставов.
Септическая форма (псевдосептический вариант) характеризуется тем, что с самого начала заболевание протекает с высокой лихорадкой, тяжелой интоксикацией, с симптомами поражения многих органов, в первую очередь почек и сердца, полилимфаденопатией, увеличением селезенки, выраженными изменениями показателей крови, диспротеинемией и иммунными нарушениями.
В 15—20 % случаев имеет место так называемый доброкачественный вариант, при котором наблюдается поражение не более 3—4 суставов. Преобладают изменения в околосуставных тканях без эрозии костей и выраженной деформации. Поражение внутренних органов не характерно. Показатели лабораторных исследований у большинства больных не изменены, титр ревматоидного фактора невысокий, преходящий. Иногда ревматоидный фактор определяется только в синовиальной жидкости. При рентгенологическом исследовании пораженных суставов — умеренный остеопороз. Течение ревматоидного артрита при этом варианте мало отличимо от выделяемого некоторыми авторами инфекционно-аллергического полиартрита.
Ревматоидный артрит у лиц пожилого возраста (начало заболевания после 50 лет) часто протекает с выраженной костно-хрящевой деструкцией, поражением внутренних органов, высокими лабораторными показателями активности. Болезнь быстро прогрессирует.
Серонегативные формы протекают, как правило, легче серопозитивных, при которых ревматоидный фактор выявляется на всех этапах болезни. В суставах преобладают экссудативные изменения, редко эрозивные процессы. Поражение внутренних органов не наблюдается.
Степень активности ревматоидного артрита определяют по схеме, разработанной А. И. Нестеровым и М. Г. Астапенко и принятой III симпозиумом ревматологов социалистических стран (Варшава, 1966).
Активность минимальной (I) степени характеризуется умеренной болью в суставах без выраженных экссудативных явлений и висцеральных поражений, нерезкой скованностью по утрам. Температура тела нормальная. СОЭ — до 20—30 мм/ч, незначительная гипергамм аглобулинемия, а2- глобулины — до 12%, С-реактивный протеин один плюс.
Активность умеренной (II) степени характеризуется выраженной болью в суставах не только при движениях, но и в покое. Ощущение скованности наблюдается в течение нескольких часов (до полудня). Конфигурация суставов значительно изменена. Температура тела субфебрильная (иногда до 38°С). СОЭ до 40 мм/ч, часто лейкоцитоз; С-реактивный протеин два плюса, а2-глобу-лины до 15%. Умеренно выражена висцеральная патология.
При активности высокой (III) степени отмечаются сильная постоянная боль в суставах, явления острого артрита со значительным ограничением подвижности суставов, часто лихорадка (до 38 °С и выше). СОЭ — более 40 мм/ч, характерны резко положительные острофазовые реакции, лейкоцитоз, значительная диспротеинемия. Часты висцеральные поражения. Как правило, отмечаются высокие титры ревматоидного фактора.
В период ремиссии может наблюдаться боль в суставах и ограничение подвижности, что является следствием наступивших морфологических изменений. Температура тела, СОЭ и лабораторные тесты в пределах нормы.
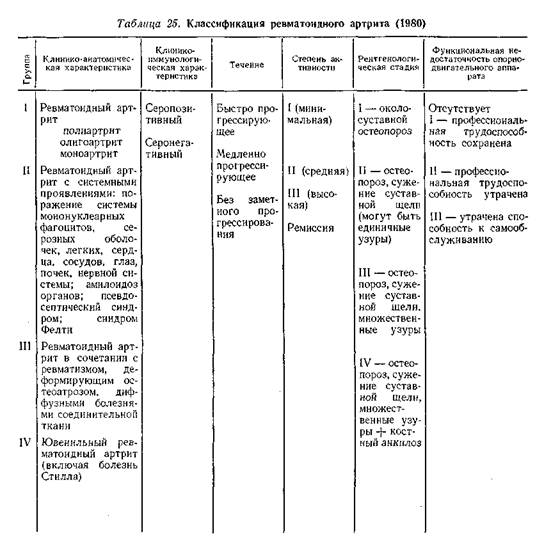
Рабочая классификация ревматоидного артрита, принятая пленумом Всесоюзного общества ревматологов (1980), представлена в табл. 25.
Диагноз ревматоидного артрита основывается на характерных клинических данных: симметричном прогрессирующем поражении суставов, чаще кистей или стоп с ощущением скованности по утрам; гипотрофии мышц; изменениях синовиальной жидкости (количество лейкоцитов выше 10-Ю3 в 1 мкл с преобладанием нейтрофильных гранулоцитов, снижение уровня комплемента, наличие ревматоидного фактора); изменениях показателей лабораторных исследований крови; рентгенологических симптомах; признаках поражения внутренних органов. Определенное значение в диагностике имеет биопсия синовиальной оболочки, обнаруживающая характерные патоморфологические изменения: цитопролиферацию, цитолиз фибробластических элементов, фибриноидные отложения, признаки дезорганизации соединительной ткани, васкулита и др. Совокупность указанных симптомов характерна для развернутой клинической картины ревматоидного артрита и значительно менее выражена при продолжительном моно или олигоартрите.
Моно- или олигоартрит отличается стойкостью (торпидностью) и длительностью течения. Часто наблюдается преходящая болезненность (артралгия) других суставов. В синовиальной жидкости количество клеток выше 10-Ю3 в 1 мкл. При исследовании биоптата синовиальной оболочки выявляется клеточная пролиферация, цитолиз фибробластических элементов, фибриноидные отложения, признаки продуктивного васкулита. Рентгенологические данные, показатели исследования крови мало информативны. Важным диагностическим методом является сцинтиграфия суставов; регистрация накопления радиоиндикатора (пирофосфата технеция) позволяет выявить минимальные проявления синовита.
Дифференциальный диагноз. Ревматоидный артрит следует дифференцировать с некоторыми заболеваниями опорно-двигательного аппарата.
Анкилозирующий спондилоартрит (болезнь Бехтерева) может начинаться с явлений периферического моно- или олигоартрита (до 40 % всех случаев). В дифференциальной диагностике имеют значение клиническое или (и) рентгенологическое выявление сакроилеита, указание на перенесенный (или обострение в период поражения сустава) иридоциклит, длительные ремиссии в течении артрита. В последующем появляется боль в пояснично-крестцовом или грудном отделе позвоночного столба, нарастающая при длительном пребывании в одном положении, при глубоком вдохе, кашле и т. д. Боль интенсивнее в предутренние часы и уменьшается после легкой гимнастики. В развернутой стадии болезни она приобретает постоянный распространенный характер; нарушаются осанка и походка, увеличиваются грудной кифоз, шейный лордоз, сглаживается поясничный лордоз, развивается напряжение мышц спины, ограничивается экскурсия грудной клетки. Нередко возникает характерное изменение позы (поза просителя). При рентгенологическом исследовании выявляют поражение межпозвоночных суставов вплоть до анкилозирования, окостенение фиброзного кольца, передних и боковых связок. Позвоночный столб напоминает бамбуковую трость. При исследовании крови — высокие показатели активности процесса, СОЭ до 40—50 мм/ч. Почти у всех больных (до 95—97 %) отмечается повышение антигена гистосовместимости (HLA) В27, что позволяет связать развитие анкилозирующего спондилоартрита с генетически обусловленными изменениями иммунитета. У 50—70 % больных поражаются плечевые, тазобедренные или периферические суставы, что значительно утяжеляет состояние больных. В патологический процесс вовлекаются и другие органы. Чаще поражаются различные отделы глаза (иридоциклит, склерит, увеит и др.), сердце и сосуды (миокардит, перикардит, аортит, поражение клапанного аппарата сердца).
При ревматическом артрите (полиартрите) выраженные воспалительные изменения суставов (припухлость, местное повышение температуры, нарушение функции) отмечаются только в острой фазе и быстро проходят на фоне соответствующего лечения. Характерна «летучесть» суставных проявлений. Утренняя скованность, мышечная гипотрофия отсутствуют. На рентгенограмме отмечается лишь расширение суставной щели. Характерны клинические симптомы кардита, которые уже в начале заболевания определяют характер и тяжесть процесса. Возможно появление подкожных узелков, кольцевидной эритемы, поражение центральной нервной системы (хорея). Часто имеется связь с перенесенной стрептококковой инфекцией, что при наличии лабораторных доказательств (увеличение АС Л-О или других антистрептококковых антител, выделение из зева стрептококка группы А) подтверждает диагноз ревматизма.
При деформирующем остеоартрозе в первую очередь поражаются суставы, несущие наибольшую механическую нагрузку, дистальные межфаланговые суставы. Изменения в них прогрессируют медленно, общее состояние больных остается удовлетворительным. Характерны боль и хруст в пораженных суставах в основном при физической нагрузке; проявления синовита незначительны. Деформация суставов происходит за счет костных разрастаний, вторичного фиброза капсулы. При исследовании крови, как правило, признаков воспаления нет. Может отмечаться небольшое увеличение СОЭ (до 20— 30 мм/ч). На рентгенограммах пораженных суставов выявляются разрушение хряща, подхрящевой остеосклероз, остеофиты, кистевидные просветления в эпифизах, сужение суставной щели. В синовиальной жидкости общее количество клеток не более 2-Ю3, рагоциты единичные, выраженный муциновый сгусток, ревматоидный фактор не обнаруживается. При исследовании биопсированной синовиальной оболочки выявляют фиброзные изменения, атрофию ворсинок; клеточная инфильтрация отсутствует или незначительная, сосудов мало. Все эти клинические и лабораторные данные (чаще их совокупность) позволяют отличить ревматоидный артрит от деформирующего остеоартроза.
Синдром Рейтера характеризуется клиническими проявлениями острого или подострого артрита (полиартрита), сопровождающегося неспецифическим уретритом и (или) конъюнктивитом. Поражаются в основном крупные суставы (несимметрично), нередко наблюдаются тендовагиниты, участки гиперкератоза. В синовиальной жидкости признаки воспалительного процесса, но ревматоидный фактор не определяется и уровень комплемента нормальный. На рентгенограммах пораженных суставов отмечается околосуставной остеопороз, а в последующем — развитие эрозивных изменений (узур). Часто выявляются остеофиты, особенно пяточных костей («шпоры»). Уретрит и конъюнктивит бывают разной степени выраженности и продолжительности, нередко протекают субклинически.
При псориатической артропатии наблюдается поражение дистальных межфаланговых суставов, остеолиз концевых фаланг, осевая деформация трех суставов одного пальца, раннее вовлечение в процесс пальцев стоп, сакроилеит, талалгия, изменение кожи над пораженными суставами (багрово-синюшная отечность), повреждение ногтевых пластинок. Отмечаются типичные для псориаза кожные проявления. Рентгенологически выявляют деструкцию и резорбцию головок дистальных фаланг, подвывихи и анкилозы пораженных суставов. Ревматоидный фактор не обнаруживается. Лабораторные признаки активности процесса весьма умеренные.
Отличие ревматоидного артрита от инфекционного полиартрита уточненной этиологии базируется на знании эпидемиологических данных, а также некоторых клинических особенностей его течения.
Бруцеллезный артрит (полиартрит) помимо суставных проявлений, которые в первое время напоминают таковые при остром течении ревматоидного артрита, характеризуется волнообразной лихорадкой, невритом (полиневритом), тендовагинитом, поражением печени и селезенки. При бруцеллезе нередко наблюдается моноартрит и особенно характерен сакроилеит, сопровождающийся хрустом при разведении в стороны нижних конечностей, согнутых в коленных суставах, при положении больного на спине. Существенную диагностическую помощь оказывают положительные реакции Райта, Бюрне, Хаддлсона и др.
Дизентерийный артрит возникает через 6—8 недель после острого периода дизентерии. Для диагностики важными являются эпидемиологические данные, наличие в кале возбудителя, отрицательные реакции, свойственные ревматоидному артриту.
Для туберкулезного моноартрита характерны увеличение сустава без гиперемии кожи и местного повышения температуры, туберкулез других органов (в анамнезе или в момент развития артрита), положительные туберкулиновые реакции. В синовиальной жидкости превалируют лимфоциты.
Полиартрит Понсе наблюдается у больных туберкулезом вследствие развития аллергической реакции гиперергического типа. Синовит при этом обычно упорный, без перехода в деструктивную форму и остеоартрит. На рентгенограммах пораженных суставов изменений нет. Ревматоидный фактор не выявляется. Туберкулиновые пробы положительные. Отмечается параллелизм между выраженностью полиартрита и активностью туберкулеза того или иного органа.
Противотуберкулезная терапия эффективна.
Гонорейный артрит возникает через 2 — 4 недели после острого гонококкового уретрита или через несколько месяцев при хронических формах гонореи. Начало острое, с резким болевым синдромом. Чаще поражаются один или два-три сустава (коленные, голеностопные, локтевые). Рано развиваются контрактуры и атрофия мышц, окружающих сустав. При исследовании крови отмечается нейтрофильный лейкоцитоз и увеличение СОЭ. В синовиальной жидкости количество клеток повышено (иногда до 100-103 в 1 мкл), большинство из них — нейтрофильные гранулоциты. В ряде случаев обнаруживают гонококки.
При упорно текущем полиартрите (полиартралгии), особенно у лиц пожилого возраста, необходимо помнить о возможной паранеопластической природе его и провести тщательное обследование для исключения опухолевого процесса.
Прогноз при ревматоидном артрите зависит от клинической формы и эффективности лечения, особенно на ранних этапах заболевания. При псевдосептической форме, быстро прогрессирующем варианте течения прогноз неблагоприятен в связи с поражением внутренних органов или развитием амилоидоза.
В ряде случаев поражение суставов прогрессирует медленно и не представляет прямой угрозы жизни больного. Однако у большинства больных отмечается неуклонное ухудшение функции суставов и вовлечение в процесс все новых суставов. При повторных обострениях, по данным М. Г. Астапенко и Э. Г. Пихлак, через 3 года от начала заболевания остаются трудоспособными только 50 % больных.
Лечение при ревматоидном артрите предусматривает воздействие на воспалительный процесс в суставах, ликвидацию внесуставных поражений, восстановление или улучшение функций пораженных органов. К сожалению, ни один из современных методов лечения не обеспечивает полного выздоровления.
В период обострения режим должен быть постельным. Однако при исчезновении острых явлений в суставах необходимо сразу начинать ходить во избежание развития тугоподвижности в суставах и мышечной гипотрофии. С этой же целью назначают ЛФК- Питание должно быть диетическим (стол № 10). Весьма важно обогащение пищи витаминами, особенно аскорбиновой кислотой.
Необходима санация очагов хронической инфекции (хронический тонзиллит, гайморит, фронтит, реже — хронический холецистит, бронхит и др.), которую осуществляют как консервативными методами, так и (при необходимости) путем хирургического вмешательства.
Тактика лекарственной терапии при ревматоидном артрите диктуется активностью процесса и его формой.
При наиболее часто встречающейся суставной форме назначают нестероидные противовоспалительные средства, из которых отдают предпочтение вольтарену (75—150 мг в день) и индометацину (100—200 мг в день). Назначают также ацетилсалициловую кислоту (2—3 г в день), бутадион (0,45—0,6 г), реопирин (3— 4 таблетки в день), ибупрофен (0,6— 1,2 г в день) и др. Препараты этой группы оказывают в основном противовоспалительное (антиэкссудативное) и обезболивающее действие и недостаточно влияют на иммунные механизмы. Поэтому самостоятельное значение они имеют лишь при минимальной активности процесса, при благоприятном течении без заметного прогрессирования и системных проявлений. Нестероидные противовоспалительные средства принимают длительно, поэтому необходимо сочетать их с препаратами, предупреждающими развитие диспепсических явлений (альмагель, викалин и др).
С первых дней лечения назначают также производные 4-аминохинолина: хингамин (делагил) — 0,25— 0,5 г в день, гидроксихлорохин (плаквенил) — 0,2 — 0,4 г в день. Принимать их следует не менее 6 — 12 месяцев.
При выраженной активности заболевания, тенденции к поражению многих суставов и внутренних органов необходимо осуществлять не только противовоспалительную терапию, но и воздействовать на иммунные процессы с помощью так называемых базисных средств (иммунодепрессанты, пеницилламин, препараты золота).
Промежуточное положение между нестероидными противовоспалительными средствами и базисными препаратами занимают гликокортикостероиды. Из-за возможных осложнений при кортикостероидной терапии (изъязвление слизистой оболочки желудка и кишок, снижение сопротивляемости организма к инфекциям, гиперкортицизм, остеопороз, стероидная зависимость) показания к ней в последние годы сужены, несмотря на хороший непосредственный противовоспалительный и обезболивающий эффект. Гликокортикостероиды назначают при неэффективности других средств и нарастающей активности процесса, при ревматоидном артрите с системными проявлениями, при псевдосептической форме, а также лицам, у которых заболевание впервые возникло в возрасте после 50 лет (если нет противопоказаний). Доза гликокортикостероидов определяется индивидуально, но чаще в пределах 20 40 мг преднизолона с медленным снижением по достижении терапевтического эффекта. При стойком синовите одного или нескольких суставов показано внутрисуставное введение препаратов. В полость сустава можно вводить гидрокортизон (25—100 мг), преднизолон (15—30 мг в зависимости от величины сустава) 1 раз в 5—7 дней, сочетая с циклофосфаном (100—200 мг). Препараты пролонгированного действия (метилпреднизолон) можно вводить 1 раз в 4—6 недель.
Быстро прогрессирующий суставной вариант (без явлений васкулита и висцерита), активность II—III степени, неэффективность других средств, в том числе применяемых внутрисуставно, являются показанием для назначения базисных препаратов, в первую очередь солей золота или пеницилламина.
Препараты золота обладают длительным действием, они замедляют прогрессирование ревматоидного артрита у 60—70 % больных. Наиболее распространенным препаратом является кризанол. Его вводят внутримышечно 1 раз в 7—14 дней в виде 5 % взвеси (1—2 мл, что соответствует 17 или 34 мг золота). По достижении стойкого эффекта переходят к одному введению в 3—4 недели. Наиболее целесообразно определять время и дозу введения по содержанию золота в сыворотке крови (оптимальная концентрация 250— 300 мкг/100 мл). Курсовая доза составляет 1000 мг золота. Продолжительность лечения 1—2 года. При кризотерапии в 35 % случаев отмечаются побочные явления: кожная сыпь, стоматит, цитопения, нефропатия, гастроэнтероколит и др. В период лечения золотом необходимо еженедельно производить исследование крови и мочи.
Пеницилламин вызывает значительное клиническое улучшение у 65—75 % больных. Эффект препарата наиболее выражен при серопозитивных формах. Первоначальная доза его— 150—250 мг в сутки, средняя терапевтическая — 300—500 мг. Продолжительность лечения до 2 лет. Часто во время приема пеницилламина отмечаются побочные явления: прогрессирующая диспепсия, кожная сыпь, нефропатия, угнетение кроветворения, из-за чего приходится снижать суточную дозу или отменять препарат.
При псевдосептической форме, прогрессирующих висцеральных поражениях, при высокой степени активности ревматоидного артрита назначают иммунодепрессанты. Наиболее часто применяют хлорбутин (лейкеран), циклофосфан, азатиоприн. Лечебная доза хлорбутина 12,5—15 мг, поддерживающая 5 — 10 мг в день; циклофосфан назначают по 200 мг ежедневно или через день (поддерживающая доза 50— 100 мг), азатиоприн— 100—200 мг в день (поддерживающая доза 50 мг). При длительном применении иммунодепрессантов снижаются воспалительные, патологические иммунные реакции, уменьшаются явления васкулита. Продолжительность курса лечения (основного и поддерживающего) до года и более.
К иммунодепрессантам относят также антилимфоцитарный глобулин (действует на Т-лимфоциты, клетки — продуценты IgM и другие клеточные факторы иммунитета).
Иммунодепрессанты могут вызывать угнетение кроветворения, активизацию инфекции, токсическое повреждение паренхиматозных органов, нарушение менструального цикла, оказывать тератогенное действие и др.
На иммунные механизмы можно воздействовать также с помощью иммуномодуляторов (иммуностимуляторов), активизирующих в первую очередь функции Т-лимфоцитов. Из этих препаратов наиболее распространен левамизол (декарис). Считают, что показанием для его применения является сочетание ревматоидного артрита с хроническим инфекционным заболеванием, амилоидозом, опухолью. Начальная доза 150 мг в неделю. Если лечение не осложняется нейтропенией, лихорадкой, такую дозу принимают в течение 3—4 месяцев с обязательным исследованием крови через 10—12 ч после каждого приема препарата. В последующем при необходимости доза левамизола может быть увеличена (но 150 мг 3 раза в неделю).
При минимальной и средней степени активности ревматоидного артрита назначают физиотерапевтические методы лечения: фонофорез с гидрокортизоном или салицилатами, грязевые, парафиновые или озокеритовые аппликации (при преобладании пролиферативных изменений в суставах), облучение ультрафиолетовыми лучами, аппликации с димексидом в сочетании с салицилатами, гепарином, гидрокортизоном.
Обнадеживающие результаты получены при применении на пораженные суставы лазерного излучения, обладающего анальгезирующим и противовоспалительным действием.
При выраженных нарушениях функции суставов прибегают к ортопедическим методам лечения, вплоть до корригирующих операций. Оперативное лечение (артродез) целесообразно при преимущественном поражении крупных суставов. Результаты, как правило, положительные: улучшается функция суставов, нередко значительно снижается активность процесса.
Лечебная гимнастика, направленная на улучшение функции суставов, профилактику анкилозирования, является обязательным компонентом комплексного лечения и назначается в ранней фазе заболевания после стихания экссудативных явлений.
Показания для санаторно-курортного лечения в настоящее время расширены. В санатории можно направлять больных с минимальной и умеренной (I, I—II) степенью активности. Целесообразно при этом сочетать курортные методы лечения с поддерживающей лекарственной терапией. Как правило, такое комплексное лечение приводит к снижению активности и уменьшению клинических проявлений ревматоидного артрита.
Трудовая экспертиза. Состояние трудоспособности зависит от формы заболевания, активности процесса, степени нарушения функции суставов, профессии больного, условий и характера труда. Следует учитывать эффективность лечения и возможности реабилитации.
В острой фазе заболевания, а также при обострениях, быстро прогрессирующем течении больные должны быть освобождены от труда.
При минимальной степени активности, отсутствии заметного прогрессирования, во время ремиссии трудоспособность определяется степенью нарушения функции суставов. Различают три степени функциональной недостаточности. При недостаточности I степени профессиональная трудоспособность больного сохранена; II степени — отмечается потеря трудоспособности, но иногда таких больных можно рационально трудоустроить, что имеет большое социальное значение; III степени — больной теряет способность к самообслуживанию и нуждается в посторонней помощи. В связи с этим при нарушении функции I степени больному устанавливают (в зависимости от характера его профессии) инвалидность III группы, II степени — инвалидность III или II группы, III степени — инвалидность I группы.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г. И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вищашк. Головное изд-во, 2000. ― 656 с.
© 2009 База Рефератов