
Рефераты по рекламе
Рефераты по физике
Рефераты по философии
Рефераты по финансам
Рефераты по химии
Рефераты по хозяйственному праву
Рефераты по цифровым устройствам
Рефераты по экологическому праву
Рефераты по экономико-математическому моделированию
Рефераты по экономической географии
Рефераты по экономической теории
Рефераты по этике
Рефераты по юриспруденции
Рефераты по языковедению
Рефераты по юридическим наукам
Рефераты по истории
Рефераты по компьютерным наукам
Рефераты по медицинским наукам
Рефераты по финансовым наукам
Рефераты по управленческим наукам
психология педагогика
Промышленность производство
Биология и химия
Языкознание филология
Издательское дело и полиграфия
Рефераты по краеведению и этнографии
Рефераты по религии и мифологии
Рефераты по медицине
Реферат: Хронический гломерулонефрит
Реферат: Хронический гломерулонефрит
РЕФЕРАТ
НА ТЕМУ: ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
2009
Хронический гломерулонефрит— это иммуновоспалительное диффузное заболевание обеих почек, характеризующееся прежде всего поражением клубочков. Протекает длительно (годами и десятилетиями), отличается многообразием клинических проявлений и в конце концов приводит к недостаточности почек, морфологическим субстратом которой является сморщенная почка. Это одно из наиболее распространенных заболеваний почек.
По данным Амбурже, хронический гломерулонефрит находят в 1 % всех вскрытий. Заболевание встречается в любом возрасте. Первые симптомы его чаше всего обнаруживаются между 20 и 40 годами.
Этиология. Хронический гломерулонефрит может развиться сразу после острого или через более или менее длительный промежуток времени (латентный период). Различают также первично-хронический гломерулонефрит, когда нет никаких указаний на перенесенный в прошлом острый процесс и заболевание обнаруживается при случайном обследовании либо в стадии выраженных клинических проявлений.
Факторы, способствующие переходу острого гломерулонефрита в хронический, точно не установлены. Некоторые исследователи относят к ним наличие очагов инфекции, несвоевременное, неполноценное и недостаточно длительное лечение, повторные охлаждения, употребление алкоголя.
Патоморфология. Макроскопически хронический гломерулонефрит характеризуется прогрессирующим уменьшением почек, уплотнением их ткани. Волокнистая капсула отделяется на ранних стадиях процесса легко, позднее — с трудом. Поверхность почек становится мелкозернистой, но иногда до конца остается гладкой. Слой коркового вещества уже обычного. Граница между корковым и мозговым веществом утрачивает четкость. Цвет ткани серо-красный. В период обострения обнаруживаются темно-красные точки и полоски (кровоизлияния в клубочки и канальцы почек). При хроническом гломерулонефрите с нефротическим компонентом может наблюдаться «большая белая почка».
Микроскопические изменения почек зависят от стадии и характера процесса. Прижизненное изучение морфологии гломерулонефрита путем пункционной биопсии позволило выявить различные фазы процесса.
Признана классификация В.В. Серова (1970), согласно которой различают четыре типа гломерулонефрита: мембранозный (характеризуется либо минимальными, либо выраженными изменениями); мезангиопролиферативный; мезангиокапиллярный; фибропластический (характеризуется очаговыми либо диффузными изменениями).
Мембранозный тип характеризуется утолщением, набуханием и расщеплением базальных мембран капилляров клубочка, иногда утолщением наружной части капсулы, В канальцевом эпителии — явления дистрофии. Иногда наблюдается мелкоочаговый, нерезко выраженный склероз стромы.
Пролиферации клеток клубочка не наблюдается. При электронной микроскопии определяется расширение мезангия (не столько за счет пролиферации, сколько за счет гипертрофии и увеличения количества его клеток) и наличие иммунных комплексов на базальных мембранах.
Мезангиопролиферативный гломерулонефрит характеризуется выраженной пролиферацией элементов мезангия, что ведет к очаговому утолщению базальных мембран. При электронно-микроскопическом и иммуногистохимическом исследовании на базальной мембране определяются иммунные комплексы. Нередко отмечаются дистрофические изменения эпителия канальцев. Сосуды и строма мало изменены.
При мезангиокапиллярном гломерулонефрите наряду с выраженной пролиферацией мезангиоцитов наблюдается неравномерное утолщение и расщепление стенок капилляров.
Фибропластический тип выделяется как собирательная эволютивная форма многих морфологических типов гломерулонефрита. При этом обнаруживаются гиалиноз и запустение клубочков, нередко поражение сосудов. С помощью световой микроскопии можно выделить два варианта фиб-ропластического гломерулонефрита: мембранозно-фибропластический (со склерозированием базальных мембран, спайками между капиллярами и внутренней частью капсулы) и пролиферативно-фибропластический (с преимущественным склерозом сосудистых петель, в меньшей степени — базальных мембран, спайками в просвете капсулы, гломерулосклерозом). В канальцах наблюдаются дистрофические и атрофические изменения той или иной степени.
Патогенез. Все, что сказано о патогенезе острого гломерулонефрита, относится и к патогенезу хронического гломерулонефрита как исхода острого.
Аутоиммунные процессы при хроническом гломерулонефрите играют еще большую роль, обусловливая в значительной степени хроническое течение процесса.
В развитии первично-хронического гломерулонефрита, по-видимому, имеет значение изменение биологических свойств возбудителя заболевания (индуцированный патоморфоз) и снижение иммунологической реактивности организма.
К настоящему времени определены некоторые морфологические критерии хронизации процесса. 'Гак, согласно исследованиям В. В. Серова (1974), в развитии и прогрессировавши мембранозного, мембранозно-пролиферативного и фибропластического гломерулонефрита большое значение имеет реакция мезангиальных клеток, выполняющих роль макрофагов в отношении иммунных комплексов, и фибробластов, продуцирующих тропоколлаген поврежденной базальной мембраны. Эти данные свидетельствуют в пользу предположения о ведущей роли реакции гиперчувствительности замедленного типа в развитии и прогрессировании хронического гломерулонефрита.
Клиника. Хронический гломерулонефрит характеризуется чрезвычайным многообразием клинических проявлений. Общим для всех форм его является медленно прогрессирующее течение с сохранением в течение длительного времени нормальной функции почек, но с развитием в конце концов их недостаточности.
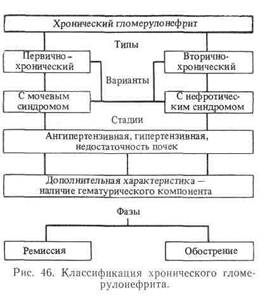
В настоящее время по Е.М. Тарееву различают четыре основные клинические формы хронического гломерулонефрита: латентную, нефротическую, гипертензивную, смешанную.
В каждой из этих форм различают два периода: компенсации и декомпенсации.
М.Н. Ратнер, В.В. Серов и Н.А. Томилина (1977) предлагают разделить латентную форму на 3 варианта: умеренно протеинурический (выделение белка до 2 г в сутки); умеренно протеинурически-гематуоический, гематурический.
Л.А. Пыриг (1974, 1976) на основании многолетних клинических наблюдений, лабораторных и иммунологических исследований разработал классификацию хронического гломерулонефрита, учитывая, с одной стороны, его эволюцию, а с другой — факт относительной стабильности отдельных вариантов. Он получил убедительные данные, свидетельствующие о том, что в течении заболевания артериальная гипертензия может развиться при любом типе и варианте гломерулонефрита и ее нельзя рассматривать как самостоятельную форму, а лишь как стадию этого заболевания, при которой значительно ухудшается функция почек и снижается иммунологическая реактивность (рис, 46).
Латентная форма обычно моносимптомна. Все проявления заболевания сводятся к скудному мочевому синдрому (протеинурия, незначительная цилиндрурия и эритроцитурия, иногда обнаруживаемые лишь при количественном исследовании осадка мочи). При длительном наблюдении в отдельных случаях могут даже не обнаруживаться патологические изменения мочи, но при повторном исследовании они снова проявляются. Артериальное давление нормальное. Изменений глазного дна, отеков, гиперазотемии, нарушения концентрационной функции почек нет. Величины клиренса эндогенного креатинина, мочевины, клубочковой фильтрации и реабсорбции воды обычно в пределах нормы.
Даже самое детальное изучение функций почек далеко не всегда позволяет поставить диагноз латентной формы гломерулонефрита. В таких случаях приходится прибегать к пункционной биопсии.
Нефротическая форма (отечнопротеинурическая форма, хронический гломерулонефрит с нефротическим компонентом). Характерными проявлениями этой формы являются отеки и выраженная протеинурия (свыше 3,5—4 г в сутки).
Отеки обычно наиболее выражены по утрам на лице, под глазами, а также за медиальной лодыжкой. Нередко наблюдается анасарка, иногда асцит, гидроторакс, гидроперикард. Отеки нарастают постепенно, иногда внезапно, напоминая картину острого гломерулонефрита. В последующем отеки могут периодически то уменьшаться, то значительно увеличиваться. Последнее обычно указывает на обострение хронического гломерулонефрита.
Протеинурия носит стойкий характер, но вместе с тем уровень ее у одного и того же больного меняется даже в течение суток. Среди белков мочи значительно преобладают альбумины (альбумино-глобулиновый коэффициент белков мочи всегда выше 1) селективная протеинурия. Иммунологически установлена антигенная идентичность белков плазмы и мочи,
Наряду с белком в моче можно обнаружить двоякопреломляющие свет липоиды. Количество эритроцитов в мочевом осадке обычно невелико, и иногда эритроцитурия может быть установлена лишь при помощи количественного исследования осадка по методу Каковского — Аддиса. Цилиндрурия (гиалиновые, зернистые, иногда восковидные цилиндры) довольно значительна.
Гипопротеинемия и особенно диспротеинемия обычно отчетливо выражены. Наиболее заметно снижается количество альбуминов (А/Г коэффициент ниже 1), повышается уровень глобулинов (особенно а2).
Гиперхолестеринемия иногда достигает значительных цифр.
Концентрационная и азотовыделительная функции почек в течение длительного времени не изменены, благодаря чему уровень остаточного азота и мочевины обычно в пределах нормы. Однако при обострении процесса азотемия значительно повышается, но в отличие от таковой при терминальной уремии держится сравнительно короткое время.
Нарушается электролитный состав крови: незначительная гипернатриемия, гиперхлоремия, гипокальциемия, гипермагниемия.
Снижение клубочковой фильтрации может иметь место еще до задержки продуктов азотистого обмена в крови; СОЭ увеличена. Иногда наблюдается анемия. Артериальное давление нормальное. Процесс прогрессирует относительно медленно, и хроническая недостаточность почек обычно наступает лишь через несколько лет.
Гипертензивная форма характеризуется сочетанием мочевого синдрома и повышения артериального давления. Жалобы больного обычно скудные: быстрая утомляемость, головная боль, головокружение, одышка, сердцебиение. Отеки или вовсе отсутствуют, или невелики. Значительные отеки являются признаком недостаточности кровообращения. Повышение артериального давления вначале относительно небольшое и нестойкое, но с годами становится более выраженным и устойчивым. Особенно значительно повышается артериальное давление при обострении заболевания.
В связи с длительной гипертензией сердечный толчок резистентный, смещен влево вследствие гипертрофии и расширения левого желудочка.
Акцент II тона над аортой. Иногда над верхушкой выслушивается ритм галопа. На ЭКГ истинная левограмма, признаки диффузного изменения миокарда. В дальнейшем появляются признаки недостаточности сердца — сначала левожелудочковой (сердечная астма, отек легких), а затем и правожелудочковой,
Изменения глазного дна аналогичны таковым при гипертонической болезни: артерии сужены, извиты, определяются феномены «перекреста», «серебряной» или «медной проволоки», единичные или распространенные кровоизлияния различной давности, часто локализующиеся вокруг желтого пятна, отечность диска зрительного нерва и сетчатки. Степень выраженности этих изменений зависит от уровня артериального давления и длительности гипертензии.
При исследовании мочи сравнительно невысокая протеинурия (до 3 г в сутки), цилиндрурия, эритроцитурия, увеличивающиеся при обострении процесса. При этой форме протеинурия обычно селективная. Среди белков мочи преобладают альбумины, а в глобулиновой фракции — а2-и β-глобулины. До развития недостаточности почек пробы Зимницкого и концентрационная не дают существенных отклонений от нормы, уровень мочевины и остаточного азота в крови в норме, Клубочковая фильтрация снижается относительно рано, но нередки случаи, когда она не изменена. Большое значение имеет определение фильтрационной фракции, уровень которой при гипертонической форме гломерулонефрита часто снижен (ниже 0,13).
Смешанная форма хронического гломерулонефрита характеризуется сочетанием признаков нефротической и гипертензивной форм.
Течение. Хроническому гломерулонефриту свойственно прогрессирующее течение с исходом в хроническую недостаточность почек. Однако интервал между проявлением первых симптомов болезни и первыми признаками хронической недостаточности почек весьма различен (от 1—2 до 40 лет), Этот срок наиболее продолжителен при латентной форме. Тяжелое течение чаще наблюдается в пожилом возрасте. Ухудшают течение хронического гломерулонефрита сопутствующие заболевания, вспышки очаговой инфекции, беременность. Особенно неблагоприятное влияние оказывает беременность при нефротической, гипертензивной и смешанной формах (обострения процесса). При отсутствии выраженных обострений вопрос о прогрессировании гломерулонефрита (особенно при латентной и гипертензивной формах его) приходится решать путем длительнего (иногда в течение ряда лет) наблюдения за больным. Увеличение суточной экскрекции белка с мочой, сдвиг уропротеинограммы в сторону крупнодисперсных фракций, ухудшение показателей проб Зимницкого и концентрационной, повышение артериального давления являются простыми, но малочувствительными тестами, свидетельствующими о прогрессировании заболевания. Более чувствительными тестами являются повышение содержания в крови креатинина, мочевины и магния, снижение клубочковой фильтрации, почечного плазмотока и кровотока, нарушение экскреции с мочой продуктов азотистого обмена и электролитов. Определение некоторых показателей (клубочковой фильтрации, плазмотока, кровотока) в настоящее время значительно упрощено благодаря применению необременительных и безопасных для больного радиоиндикационных методов.
Дифференциальный диагноз. Латентную и гипертензивную формы хронического гломерулонефрита иногда трудно отличить от пиелонефрита. Особенно это касается случаев первично-хронического гломерулонефрита, тогда как наличие в анамнезе острого гломерулонефрита, если не исключает, то, во всяком случае, делает маловероятным диагноз пиелонефрита. Для последнего характерно наличие в прошлом инфекции мочевых путей, выраженная лейкоцитурия, бактериурия, наличие клеток Штернгеймера Мальбина или активных лейкоцитов, периодическое повышение температуры тела, лейкоцитоз, отсутствие отеков, относительно поздняя гипертензия и ранняя анемия. Часто вопрос решают радионуклидная ренография и урологическое исследование, что позволяет установить неодинаковую степень поражения правой и левой почки (при гломерулонефрите асимметрии обычно нет), а также характерные для пиелонефрита изменения мочевых путей.
О гипертонической болезни свидетельствуют повышение артериального давления задолго до появления изменений в моче, незначительность этих изменений, относительная лабильность артериальной гипертензии, более выраженные изменения со стороны сердца и сосудов (коронарная недостаточность, склероз мозговых сосудов, недостаточность кровообращения), сравнительно раннее снижение почечного плазмотока при нормальной клубочковой фильтрации, благодаря чему фильтрационная фракция не только не снижается, но иногда даже превышает норму (0,13-0,2).
Наиболее трудно отграничить рецидивирующую форму очагового гломерулонефрита от латентной формы первично-хронического диффузного гломерулонефрита. Вопрос может быть решен на основании тщательно собранного анамнеза, наблюдения за динамикой заболевания. Если после полной санации очагов инфекции мочевой синдром сохраняется, заболевание следует расценивать как хронический диффузный гломерулонефрит. В трудных для диагностики случаях прибегают к пункционной биопсии. При трактовке данных ее следует иметь в виду, что очаговость и сегментарность поражения клубочков возможна и в начальных стадиях первично-хронического диффузного гломерулонефрита с латентным течением.
Обострение латентного хронического гломерулонефрита может быть принято за острый гломерулонефрит.
Против последнего свидетельствуют анамнестические указания на перенесенное в прошлом заболевание почек, изменения мочи при исследовании в предыдущие годы (белок, эритроциты, цилиндры), сохранение этих изменений через 10—12 месяцев после обострения и усиление их после перенесенной интеркуррентной инфекции, охлаждения, операции, травмы.
В большинстве случаев диагноз устанавливают, основываясь на этих данных. К пункционной биопсии почки приходится прибегать редко.
При нефротической и смешанной формах может возникнуть мысль о диабетическом гломерулосклерозе (синдроме Киммелстила—Уилсона). О последнем свидетельствует наличие сахарного диабета, выраженной гипертензии, диабетической ангиопа-тии сетчатки, протеинурии без выраженной эритроцитурии, диспротеинемии, отеков, а также снижение при появлении патологии почек гликозурии, а часто и гипергликемии.
Дифференциальный диагноз с амилоидозом почек — см. «Амилоидоз почек».
Поражение почек часто наблюдается при диффузных болезнях соединительной ткани. При системной красной волчанке почечные симптомы иногда являются первыми и ведущими проявлениями заболевания. Особенно характерен нефротический синдром. В отличие от нефротической формы хронического гломерулонефрита при люпоидной нефропатии наблюдаются периодическое повышение температуры тела, проявления со стороны кожи, суставов, нервной системы и легких, миалгия, поражение сердца (миокардит, эндокардит), лейкопения с лимфопенией, эозинопенией и нейтрофилезом, в крови наличие клеток Харгрейвса.
При узелковом периартериите могут иметь место как минимальные почечные симптомы (незначительная протеинурия, эритроцитурия, цилиндрурия), так и выраженная нефропатия, напоминающая в одних случаях подострый злокачественный нефрит, в других — гипертензивную либо смешанную форму хронического гломерулонефрита. В случаях, когда нефропатия является первым и основным симптомом заболевания, она может ошибочно трактоваться как гломерулонефрит. Однако позже появляются другие симптомы узелкового периартериита (неврит, артралгия, коронарная недостаточность, боль в животе, приступы бронхиальной астмы, лейкоцитоз и др.).
При выраженной гематурии (гематурический вариант хронического гломерулонефрита) может возникнуть предположение о туберкулезе почек, гипернефроме или почечно-каменной болезни. Против туберкулеза свидетельствует отсутствие изменений в легких, сочетания эритроцитурии с лейкоцитурией, отрицательные туберкулиновые пробы, цилиндрурия и выраженная протеинурия, отсутствие микобактерий туберкулеза в моче, характерных для туберкулеза изменений пиелограммы, а иногда и цистоскопической картины, отрицательная биологическая проба на морской свинке, отсутствие дизурических явлений.
При подозрении на опухоль почек или почечно-каменную болезнь необходимо урологическое исследование, в большинстве случаев решающее вопрос.
В дифференциальной диагностике хронического гломерулонефрита огромное значение имеет прижизненное исследование ткани почки, полученной путем пункционной биопсии.
Велика роль этого метода и в выборе рационального лечения (особенно при назначении кортикостероидов, иммунодепрессивных средств и т.д.). Следует помнить, что пункционная биопсия почек противопоказана при наличии геморрагического диатеза, высокой гипертензии, макрогематурии, пери- и паранефрите, гидро- и пионефрозе, опухолях, кистах, туберкулезе почек, выраженной недостаточности почек. Пункционная биопсия ночек показана в следующих случаях: при изолированном мочевом синдроме неясной этиологии, при нефротическом синдроме невыясненного происхождения; с целью дифференциальной диагностики между гипертонической болезнью и гипертензивной формой гломерулонефрита, в меньшей степени симптоматической гипертензией другой этиологии; для выбора рационального лечения при хроническом гломерулонефрите без выраженного нарушения функций почек и при остром гломерулонефрите с затянувшимся течением.
Клинико-морфологические сопоставления показали, что хотя при одной и той же клинической форме хронического гломерулонефрита могут встречаться различные морфологические типы его, мембранозный и мембранозно-пролиферативный типы чаще обнаруживаются при латентной и нефротической формах, минимальные изменения — при нефротической, пролиферативно-фибропластический — принефротической, смешанной и особенно гипертензивной. При мезангиопролиферативном типе часто и в течение длительного времени наблюдаются эритроцитурия и даже гематурия.
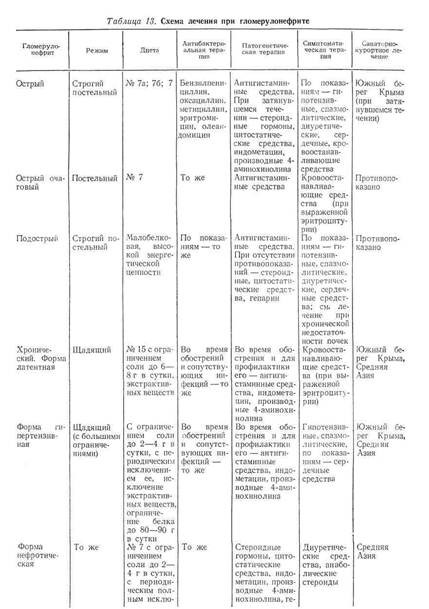
Лечение при хроническом гломерулонефрите проводится в стадии компенсации. В последние два десятилетия достигнут некоторый прогресс в лечении больных хроническим гломерулонефритом. Часто удается добиться полного сохранения или восстановлениятрудоспособности больного и значительно (иногда на 20—30 лет) продлить его жизнь, однако случаи излечения редки.
Все больные хроническим гломерулонефритом должны находиться на диспансерном учете. Лечение определяется клинической формой заболевания и фазой активности процесса. При хроническом гломерулонефрите, независимо от формы заболевания, противопоказано физическое и умственное переутомление, переохлаждение, необходима профилактика интеркуррентных заболеваний, особенно простудных. Противопоказан тяжелый физический труд, работа в ночное время, на открытом воздухе в холодное время года, в горячих цехах, сырых помещениях. Показан отдых в постели днем в течение 1—2 ч. При самом легком простудном заболевании следует назначать постельный режим в домашних условиях, а при малейших признаках обострения гломерулонефрита — в стационаре.
Необходимо систематическое консервативное лечение хронических очагов инфекции (гранулирующего периодонтита, хронического тонзиллита, холецистита, аднексита и др.). При возможности полноценной санации миндалин консервативным методом не следует прибегать к оперативному вмешательству (опасность обострения гломерулонефрита и даже перехода в стадию декомпенсации). Лишь при частых обострениях тонзиллита, сопровождающихся обострениями гломерулонефрита, следует рекомендовать тонзиллэктомию, которая производится на фоне антибиотикотерапии и не ранее чем через 1—1,5 месяца после обострения гломерулонефрита. Так же осторожно следует подходить и к другим оперативным вмешательствам. Женщинам, болеющим нефротической, гипертензивной и смешанной формами хронического гломерулонефрита, беременность и роды противопоказаны. При латентной форме этот вопрос в каждом отдельном случае решается индивидуально.
Лечение антибиотиками рассматривается в известной мере как метод этиотропной терапии. Антибиотики применяют в случае обострения гломерулонефрита при наличии в организме очагов инфекции или при обострении процесса в последних. При невозможности определения антибиограммы предпочтение отдают бензилпенициллину, полусинтетическим препаратам пенициллина, эритромицину в полной терапевтической дозе.
При латентной форме хронического гломерулонефрита в стадии ремиссии рекомендуется указанный выше режим без особой диеты. Следует только ограничить в пище количество соли. Лекарственные средства обычно не требуются. На таких больных благоприятно влияет пребывание в летнее время на юге Украины, Северном Кавказе и Южном берегу Крыма, а также (в весенне-летне-осенний период) в полупустынном климате Туркмении (Ашхабад, Байрам-Али) и Узбекистана (Бухара).
В случае обострения латентной формы хронического гломерулонефрита показаны антибиотики, производные 4-аминохинолина (хингамин — делагил и др.) по 250 мг один раз в сутки после ужина в течение 6—10 месяцев, а также производные индолуксусной кислоты (индометацин — индоцид, метиндол и др.) по 125—150 мг в сутки (предпочтительно per rectum) в течение 6 месяцев и больше. Следует помнить о возможности побочных действий этих препаратов (диспепсия, исхудание, язвы пищевого канала, головокружение, лейкопения и др., а также возможность отложения производных 4-аминохинолина в роговице и нарушения зрения). Эти препараты в тех же дозах и столь же длительными курсами могут назначаться и при других формах хронического гломерулонефрита.
При нефротической форме гломерулонефрита в пищевом рационе необходимо ограничить количество соли (до 2—4 г в сутки) с периодическим полным исключением ее (на 1—1,5 месяца). Количество принимаемой жидкости должно соответствовать суточному диурезу. В остальном соотношения между основными ингредиентами пищи и выбор продуктов должны соответствовать требованиям физиологически рационального питания. Белок дают из расчета 1 г на 1 кг массы тела с добавлением количества, соответствующего суточной потере белка с мочой. При хроническом гломерулонефрите ограничиваются жареные блюда, мясные бульоны.
Нефротическая форма хронического гломерулонефрита является одним из основных показаний к лечению кортикостероидами, которое в редких случаях приводит к полной ремиссии, чаще способствует переходу этой формы в более легкую — с изолированным мочевым синдромом. Особенно эффективна стероидная терапия в молодом возрасте (до 30—40 лет), при непродолжительном течении заболевания (2—3 года), селективности протеинурии, выраженности иммунных реакций, минимальных морфологических изменениях, клубочков (по данным пункционной биопсии почек) и при отсутствии (или предварительной санации) очагов хронической инфекции.
Самой популярной схемой гормонотерапии гломерулонефрита является схема Ланге, которая заключается в постепенном (на протяжении 7—10 дней) повышении дозы преднизолона (или эквивалентной дозы триамцинолона, дексаметазона) до 60— 70 мг, введении этой дозы препарата в утренние часы в течение трех-четырех недель с последующим постепенным (на протяжении 10—15 дней) снижением ее. В случае синдрома отмены (повышение температуры тела, боль в мышцах и костях, ухудшение течения основного заболевания) темп снижения дозы препарата замедляют или временно повышают ее. Через 3—4 дня после отмены препарата, при эффективности основного курса лечения, больного можно перевести на циклическую терапию (20 мг преднизолона или другого препарата в эквивалентной дозе 3— 4 раза в неделю). Ее проводят в течение года, постепенно снижая суточную дозу препарата.
Циклическая терапия гликокортикоидами требует исключительной дисциплинированности больного и строгого врачебного контроля.
Курс гормонотерапии с назначением упомянутых высоких доз (60— 70 мг преднизолона в сутки) на фоне циклического лечения или без него рекомендуется повторять через каждые 6—12 месяцев. В последнее время все большее распространение приобретает интермиттирующая схема лечения, предусматривающая назначение двойной дозы преднизолона через день. При этом реже наблюдаются осложнения, а эффективность такая же высокая, как и при ежедневном приеме кортикостероидов.
Стероидную терапию следует сочетать с введением калия хлорида (3—6 г в сутки), антибиотиков (бензил пенициллина,эритромицина, стрептомицина) в полной терапевтической дозе. Последние при опасности обострения хронического воспалительного процесса в организме рекомендуют назначать с первого же дня гормонотерапии, в других случаях — при переходе на лечение максимальными дозами, антибиотики меняют каждые 8—12 дней.
В случае осложнений стероидной терапии назначают симптоматические средства (щелочи, викалин, гипотензивные, мочегонные, сахаропонижающие и др.). При неэффективности этого лечения введение кортикостероидов нужно прекратить. Самым частым и опасным осложнением является язва желудка с возможным прободением и кровотечением. В отдельных случаях усиливается гематурия (иногда только при отмене препарата).
Существуют стероидозависимые формы гломерулонефрита, при которых лечение кортикостероидами проходит эффективно, но любая попытка прекратить их введение ухудшает состояние больного. При этой и при стероидорезистентной формах гломерулонефрита с нефротическим синдромом, а также при наличии противопоказаний к применению стероидных препаратов или при осложнениях в процессе лечения ими рекомендуют терапию препаратами цитостатического действия. Назначают антиметаболиты иммунодепрессивные препараты (меркаптопурин, азатиоприн — имуран — 2—3 мг/кг) или алкилирующие цитостатики (циклофосфан — 1,5—2 мг/кг). Продолжительность лечения — 4—6 недель в стационаре, а затем в течение 3— 6 месяцев в амбулаторных условиях с введением 1/2 дозы препарата. Во время лечения нужно следить за картиной периферической крови и при снижении количества эритроцитов менее 3 Т/л, лейкоцитов — менее 3 Г/л и тромбоцитов — менее 100 Г/л следует уменьшить дозу цитостатиков или прекратить их введение.
Лечение цитостатиками менее эффективно, чем стероидная терапия. Ремиссия наступает позже (часто после 2—3 и даже 6 месяцев лечения). Осложнения наблюдаются реже, чем при терапии кортикостероидами, но они могут быть тяжелыми (агранулоцитоз, панцитопения, гепатит, инфекция мочевых путей, herpes zoster). Поэтому в ряде случаев рационально комбинировать цитостатики со стероидными препаратами, что позволяет снизить дневную дозу как одних, так и других и уменьшить количество осложнений.
Производные 4-аминохинолина и индолуксусной кислоты при нефритической форме хронического гломерулонефрита назначают после окончания лечения кортикостероидами и цитостатиками с целью закрепления эффекта и профилактики обострений. Кроме того, кортикостероиды можно комбинировать с индометацином, так как последний помимо противовоспалительного действия тормозит реакцию антиген — антитело, препятствует агрегации тромбоцитов, уменьшает отложение фибрина в почках. В связи с этим его можно применять и самостоятельно, главным образом в случаях противопоказаний к назначению кортикостероидов. Как уже упоминалось выше, для достижения терапевтического эффекта дозы индометацина должны быть достаточно высокими (125—150 мг в сутки, предпочтительно ректально), а курс лечения длительным (6 месяцев—1 год и дольше).
В последние годы все более широко при нефротической форме гломерулонефрита применяется гепарин (антикоагулянтное действие, в частности ингибиция фибринообразования, а также противовоспалительное, иммунодепрессивное влияние, способность блокировать ренин-ангиотензинную систему). Назначается внутримышечно или под кожу живота по 5000—10 000 ЕД каждые 6—8 ч до повышения времени свертывания крови в 2 раза по сравнению с нормой.

Общая продолжительность курса 5—8 недель. Гепарин можно комбинировать с кортикостероидами или индометацином и особенно с дипиридамолом (курантилом, персантином) (0,2—0,4 г в сутки — 8—16 драже по 25 мг), обладающим антиагрегатным действием. Гепарин и дипиридамол нередко эффективны сами по себе, причем иногда в случаях предшествующего безуспешного лечения перечисленными выше средствами.
Другие средства патогенетической терапии при нефротической форме хронического гломерулонефрита являются лишь вспомогательными. Это тиреодин (50—100 мг 2—3 раза в день 3—4 недели); внутривенные вливания сывороточного альбумина (по 100—200 мл каждые 4 дня).
В отдельных случаях эффективны анаболические стероиды (метилан-дростендиол, метандростенолон — неробол, феноболин — нероболил и др.), которые следует назначать с осторожностью, потому что иногда они способствуют задержке в организме жидкости и повышению артериального давления.
Симптоматическая терапия при нефротической форме гломерулонефрита заключается в назначении диуретических средств: дихлотиазида (50—200 мг в сутки 3—4 дня с интервалами в 4—5 дней), фуросемида (40 мг 2—3 раза в сутки), этакрино- вой кислоты (25 мг 2—б раз в сутки), полигклюкина (500 мл 10 % расствора внутривенно капельно 3—4 дня подряд), маннита — маннитола (500—600 мл 20 % раствора капельно 4—5 дней подряд), спиронолактона — альдактона,верошпирона (0,025 г от 2—3 до 12 раз в сутки, лучше во вторую половину дня). При менее выраженных отеках растительные диуретические средства (листья ортосифона — почечный чай, березовый сок и др.).
Климатическое лечение рекомендуется в условиях Средней Азии (Байрам-Али, Бухара).
Развитие гипертензии при хроническом гломерулонефрите свидетельствует чаще о более глубоких морфологических изменениях в паренхиме почек (пролиферация, склероз). Лечение при этом сводится обычно к ограничению соли (до 2—4 г в сутки) и назначению гипотензивных средств (препаратов раувольфии змеиной, дихлотиазида, платифиллина, дибазола, папаверина).
Интенсивным гипотензивным действием обладает октадин (исмелин, временем расширяется, в ней могут вновь образоваться конкременты или же развиться ампутационные невромы.
Во многих случаях появление неприятных ощущений, в том числе диспепсических нарушений, связано с обострением существовавшего ранее или развившегося в послеоперационном периоде воспалительного процесса во внутрипеченочных желчных протоках (холангита и холангио-гепатита).
Нередко причиной ряда диспепсических нарушений, а подчас и болезненных явлений, развивающихся у больных, подвергшихся холецистэктомии, является дискинезия желчных путей. Ведущим клиническим симптомом при этом является болевой приступ типа желчной колики с типичной для нее иррадиацией, только менее продолжительный и не сопровождающийся повышением температуры тела, изменениями печени и желчи, в которой отсутствуют лейкоциты.
Наконец, в ряде случаев неприятные ощущения и болезненные явления у оперированных больных могут быть связаны с развивающимся хроническим панкреатитом, реже гастритом и колитом.
Так, при развитии постхолецист-эктомического панкреатита, возникающего нередко спустя полгода-год после удаления желчного пузыря, отмечаются болевой синдром, болезненные пальпаторные зоны и точки, характерные для хронического панкреатита. Диагностическое значение приобретают результаты лабораторного, а также рентгенологического и в особенности эхографического исследования поджелудочной железы.
В распознавании причин, лежащих в основе постхолецистэктомического синдрома, помимо тщательно проведенного расспроса и физического обследования большое значение приобретают дуоденальное зондирование, контрастная холангиография, а также методы функциональной диагностики печени, желудка, поджелудочной железы, кишок, устанавливающие вовлечение их в патологический процесс.
Прогноз в значительной степени определяется теми конкретными причинами, которые лежат в основе постхолецистэктомическогосиндрома: рецидивами камней, спайками, стенозированием сфинктера печеночно-поджелудочной ампулы, хроническим панкреатитом, гастритом и т. д.
Лечение также должно проводиться с учетом причин, обусловливающих развитие синдрома, В частности, при наличии «забытых» камней или рецидивов камнеобразования, развитии синдрома длинной культи пузырного протока, стриктур общего желчного протока приходится нередко прибегать к повторному хирургическому вмешательству. При выраженном воспалительном процессе в желчных протоках лечение осуществляют по тем же принципам, что и при холангите, холецистите. Точно так же развитие дискинезии желчных путей требует проведения специальных лечебных мероприятий, в том числе курса внутридуоденального орошения раствором новокаина и паранефральных новокаиновых блокад, ряда физиотерапевтических процедур и т. п.
При развитии постхолецистэктомического панкреатита проводят такое же лечение, как и при хроническом панкреатите; в этих случаях физиотерапевтические процедуры противопоказаны.
Важно также направить терапевтические мероприятия на устранение осложнившихся заболеваний желудка и кишок.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г.И. Бурчинского. ― 4-е изд., перераб. и доп. ― К.: Вища шк. Головное изд-во, 2000. ― 656 с.
© 2009 База Рефератов